Быстрый переход Лечение язвенного колита
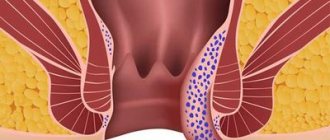
Язвенный колит — редкое хроническое заболевание, для которого характерно воспаление внутреннего слоя толстой кишки, слизистой оболочки. При этом в стуле появляется кровь, а само опорожнение кишечника может стать очень частым. При тяжелых формах болезни может развиться анемия (снижение гемоглобина), дефицит веса, могут воспалиться суставы и кожа. К счастью, большинство случаев язвенного колита проявляются только кишечными симптомами.
Симптомы язвенного колита
Основное проявление язвенного колита — примесь крови в стуле. Из-за воспаления сосуды в слизистой оболочке кишечника расширяются, и клетки крови выходят наружу. Часто вместе с кровью выделяется много слизи.
Из-за воспаления толстая кишка перестает всасывать воду, и стул становится жидким и частым. Многие пациенты испытывают ложные позывы к опорожнению кишечника: в туалет хочется постоянно.
Перед опорожнением кишечника в животе могут возникать спазмы и боль. При сильном воспалении может повышаться температура тела, могут болеть суставы.
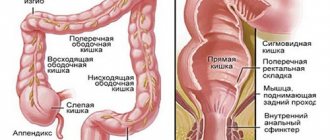
Язвенный колит поражает только толстую кишку: в ней пища уже не всасывается (в отличие от тонкой кишки), так что сильное снижение веса, дефицит витаминов или анемия возникают нечасто.
Причины развития болезни
При неспецифическом язвенном колите нельзя точно определить причины его развития, так как данное заболевание характеризуется нечеткой этиологией. Однако специалисты на основе полученного многолетнего опыта смогли составить перечень основных факторов развития язвенного колита:
- неблагоприятная экологическая обстановка (работа или проживание в тяжелых экологических условиях);
- несбалансированное питание – нехватка витаминов и полезных микроэлементов приводит к ослаблению иммунитета в целом;
- наличие вредных привычек (например, курение, злоупотребление алкогольными напитками);
- прием медикаментов на протяжении длительного периода времени;
- постоянные психологические стрессы.
Дополнительно причиной для развития язвенного колита могут стать следующие факторы:
- наличие в анамнезе дисбактериоза;
- наследственная предрасположенность;
- протекание в организме вирусной или бактериальной инфекции;
- развитие аутоиммунных процессов и др.
В комплексе упомянутые факторы увеличивают риск заболевания язвенным колитом. Стоит отметить, что часто колит диагностируется на фоне болезни Крона.
Причины язвенного колита
Как и многие другие хронические болезни (астма или артериальная гипертензия), язвенный колит не возникает по какой-то одной причине. Заболевание чаще встречается у людей, родственники которых страдают аутовоспалительными или аутоиммунными болезнями; у тех, кто в детстве часто получал антибиотики, обезболивающие или переезжал в далекие страны. Однако по отдельности ни один из этих факторов не вызывает язвенный колит. Скорее совокупность многих событий заставляют иммунную систему атаковать кишечник.
В стенке кишечника много иммунных клеток, а в самой кишке много бактерий. Иммунная система умеет выявлять заведомо вредные бактерии и реагирует на них: выделяет вещества, вызывающие воспаление, уничтожающие бактерии (цитокины, активные формы кислорода). При язвенном колите этот процесс нарушен: иммунная система работает неправильно и принимает «нормальные» бактерии за «врагов».
При кишечной инфекции защитное воспаление кишечника быстро заканчивается, но при язвенном колите иммунные клетки поддерживают воспаление в толстой кишке, привлекая новые и новые клетки. Поэтому язвенный колит редко проходит сам, без лекарств.
Страница 8 из 10
Лечение язвенного колита
Задачами лечения больного ЯК являются:
- достижение и поддержание ремиссии (клинической, эндоскопической, гистологической),
- минимизация показаний к хирургическому лечению,
- уменьшение частоты осложнений и побочных эффектов лекарственной терапии,
- сокращение сроков госпитализации и стоимости лечения,
- улучшение качества жизни пациента.
Результаты лечения во многом зависят не только от усилий и квалификации доктора, но и от силы воли пациента, четко выполняющего врачебные рекомендации. Имеющиеся в арсенале врача современные лекарственные препараты позволяют многим пациентам вернуться к нормальной жизни.
Комплекс лечебных мероприятий включает:
- соблюдение диеты (диетотерапия)
- прием лекарственных препаратов (медикаментозная терапия)
- хирургическое вмешательство (оперативное лечение)
- изменение образа жизни.
Диетотерапия. Обычно больным ЯК в период обострения рекомендуется вариант бесшлаковой (с резким ограничением клетчатки) диеты, цель которой заключается в механическом, термическом и химическом щажении воспаленной слизистой оболочки кишечника. Клетчатку ограничивают путем исключения из рациона свежих овощей и фруктов, бобовых, грибов, жесткого, жилистого мяса, орехов, семечек, кунжута, мака. При хорошей переносимости допустимы соки без мякоти, консервированные (лучше в домашних условиях) овощи и фрукты без семян, спелые бананы. Разрешаются хлебобулочные изделия и выпечка только из рафинированной муки. При поносах блюда подают в теплом виде, протертыми, ограничивают продукты с большим содержанием сахара. Употребление алкоголя, острых, соленых, продуктов, блюд с добавлением специй крайне нежелательно. В случае непереносимости цельного молока и молочнокислых продуктов они также исключаются из питания больного.
При тяжелом течении заболевания с потерей массы тела, снижением уровня белка в крови увеличивают в рационе питания суточное количество белка, рекомендуя нежирное мясо животных и птиц (говядина, телятина, курица, индейка, кролик), нежирную рыбу (судак, щука, минтай), гречневую и овсяную каши, белок куриного яйца. С целью восполнения потерь белка также назначают искусственное питание: через вену вводят специальные питательные растворы (чаще в условиях стационара) или через рот или зонд специальные питательные смеси, в которых основные пищевые ингредиенты были подвергнуты специальной обработке для их лучшей усвояемости (организму не надо тратить свои силы на переработку этих веществ). Такие растворы или смеси могут служить дополнением к естественному питанию или полностью его заменять. В настоящее время уже созданы специальные питательные смеси для больных с воспалительными заболеваниями кишечника, содержащие также противовоспалительные вещества.
Несоблюдение принципов лечебного питания в период обострения может повлечь усугубление клинической симптоматики (поносов, боли в животе, наличия патологических примесей в стуле) и даже спровоцировать развитие осложнений. Кроме того, следует помнить, что реакция на различные продукты у разных больных индивидуальна. Если обращает внимание ухудшение самочувствия после употребления в пищу какого-либо продукта, то после консультации с лечащим врачом он также должен быть устранен из питания (хотя бы в период обострения).
Медикаментозная терапия определяется:
- распространенностью поражения толстой кишки;
- тяжестью ЯК, наличием осложнений заболевания;
- эффективностью предыдущего курса лечения;
- индивидуальной переносимостью пациентом лекарственных препаратов.
Лечение при легких и среднетяжелых формах заболевания может проводиться в амбулаторных условиях. Пациентам с тяжелым ЯК необходима госпитализация. Выбор лечащим врачом необходимых лекарственных средств осуществляется пошагово.
При легком и среднетяжелом течении заболевания обычно лечение начинают с назначения 5-аминосалицилатов (5-АСК). К ним относятся сульфасалазин и месалазин. В зависимости от протяженности воспалительного процесса при ЯК эти лекарственные средства рекомендуют в виде свечей, клизм, пен, которые вводят через задний проход, таблеток или сочетания местных и таблетированных форм. Препараты уменьшают воспаление в толстой кишке в период обострения, используются для поддержания ремиссии, а также являются доказанным средством профилактики развития рака толстой кишки при условии их длительного приема. Побочные эффекты чаще возникают на фоне приема сульфасалазина в виде тошноты, головной боли, усиления поноса и боли в животе, нарушения функции почек.
Если улучшения не наступает или заболевание имеет более тяжелое течение, то больному ЯК назначают гормональные препараты — системные глюкокортикоиды (преднизолон, метилпреднизолон, дексаметазон). Эти препараты быстрее и результативнее справляются с воспалительным процессом в кишечнике. При тяжелом течении ЯК глюкокортикоиды вводят внутривенно. Из-за серьезных побочных эффектов (отеки, повышение артериального давления, остеопороз, увеличение уровня глюкозы крови и др.) они должны приниматься по определенной схеме (с постепенным снижением суточной дозы препарата до минимальной или вплоть до полной отмены) под строгим руководством и контролем лечащего врача. У некоторых пациентов отмечаются явления стероидорефрактерности (отсутствие ответа на лечение глюкокортикоидами) или стероидозависимости (возобновление клинических симптомов обострения ЯК при попытке снижения дозы или вскоре после отмены гормонов). Следует заметить, что в период ремиссии гормональные препараты не являются средством профилактики новых обострений ЯК, поэтому одной из целей должно быть удержание ремиссии без глюкокортикоидов.
При развитии стероидозависимости или стероидорефрактерности, тяжелом или часто рецидивирующем течении заболевания показано назначение иммуносупрессантов (циклоспорин, такролимус, метотрексат, азатиоприн, 6-меркаптопурин). Препараты данной группы подавляют активность иммунной системы, тем самым блокируя воспаление. Наряду с этим, влияя на иммунитет, снижают сопротивляемость организма человека к различным инфекциям, оказывают токсичное воздействие на костный мозг.
Циклоспорин, такролимус являются быстродействующими препаратами (результат очевиден через 1-2 недели). Их своевременное применение у 40-50 % больных с тяжелым ЯК позволяет избежать хирургического лечения (удаления толстой кишки). Препараты вводятся внутривенно или назначаются в виде таблеток. Однако их использование ограничивают высокая стоимость и значимые побочные эффекты (судороги, повреждение почек и печени, повышение артериального давления, желудочно-кишечные расстройства, головная боль др.).
Метотрексат является лекарственным средством для внутримышечного или подкожного введения. Его действие разворачивается через 8 – 10 недель. При применении метотрексата также приходится считаться с его высокой токсичностью. Препарат запрещен к применению у беременных женщин, так как вызывает пороки развития и гибель плода. Эффективность применения у больных ЯК уточняется.
Азатиоприн, 6-меркаптопурин являются препаратами с медленным действием. Эффект от их приема развивается не ранее, чем через 2-3 месяца. Препараты способны не только вызывать, но и удерживать ремиссию при длительном применении. Кроме этого, назначение азатиоприна или 6-меркаптопурина позволяет постепенно отказаться от приема гормональных препаратов. Они обладают меньшим по сравнению с другими иммуносупрессантами количеством побочных эффектов, хорошо сочетаются с препаратами 5-АСК и глюкокортикоидами. Однако, в связи с тем, что у некоторых пациентов тиопурины оказывают токсическое воздействие на костный мозг, больным обязательно следует периодически выполнять клинический анализ крови для мониторинга этого побочного эффекта и проведения своевременных лечебных мероприятий.
В конце XX века революцией в лечении больных воспалительными заболеваниями кишечника (болезнь Крона, ЯК) оказалось применение принципиально новых лекарственных средств — биологических (антицитокиновых) препаратов. Биологические препараты – это белки, которые избирательно блокируют работу определенных цитокинов – ключевых участников воспалительного процесса. Такое селективное действие способствует более быстрому наступлению положительного эффекта и вызывает меньшее по сравнению с другими противовоспалительными препаратами число побочных эффектов. В настоящее время во всем мире идет активная работа по созданию и усовершенствованию новых и уже существующих биологических препаратов (адалимумаб, цертолизумаб и др.), проводятся их широкомасштабные клинические испытания.
В России для лечения больных воспалительными заболеваниями кишечника (ЯК и болезни Крона) пока зарегистрирован единственный препарат этой группы – инфликсимаб (торговое название – Ремикейд). Механизм его действия заключается в блокировке множественных эффектов центрального провоспалительного (поддерживающего воспаление) цитокина – фактора некроза опухоли α. Сначала в 1998 году препарат был лицензирован в США и Европе, как резервное лекарственное средство терапии рефрактерной и свищевой форм болезни Крона. В октябре 2005 года на основании накопившегося опыта высокой клинической эффективности и безопасности применения инфликсимаба в лечении больных ЯК круглый стол, посвященный разработке новых стандартов лечения ЯК и БК в странах ЕС и США, постановил включить в перечень показаний к лечению инфликсимабом и ЯК. С апреля 2006 года инфликсимаб (ремикейд) рекомендован для лечения больных тяжелым язвенным колитом и в России.
Инфликсимаб стал настоящим прорывом в современной медицине и считается «золотым стандартом», с которым в настоящее время сравнивается большинство новых препаратов (адалимумаб, цертолизумаб и др.), находящихся на стадии клинических исследований.
При ЯК инфликсимаб (Ремикейд) назначается:
- пациентам, у которых неэффективна традиционная терапия (гормоны, иммуносупрессанты)
- пациентам, зависимым от гормональных препаратов (отмена преднизолона невозможна без возобновления обострения ЯК)
- пациентам с умеренным и тяжелым течением заболевания, которое сопровождается поражением других органов (внекишечные проявления ЯК)
- пациентам, которые в противном случае нуждались бы в хирургическом лечении
- пациентам, у которых успешное лечение инфликсимабом вызвало ремиссию (для ее поддержания).
Инфликсимаб вводят в виде внутривенной инфузии в процедурном кабинете или в центре антицитокиновой терапии. Побочные эффекты наблюдаются редко и включают повышение температуры тела, боль в суставах или мышцах, тошноту.
Инфликсимаб по скорости купирования симптомов опережает преднизолон. Так, у некоторых пациентов уже в течение первых 24 часов после введения препарата наступает улучшение самочувствия. Уменьшаются боль в животе, понос, кровотечение из заднего прохода. Происходит восстановление физической активности, повышается аппетит. Для некоторых пациентов впервые становится возможной отмена гормонов, у других – спасение толстой кишки от хирургического удаления. Благодаря положительному влиянию инфликсимаба на течение тяжелых форм ЯК, уменьшается риск развития осложнений и летальных случаев.
Данный лекарственный препарат показан не только для достижения ремиссии ЯК, но и может вводиться в виде внутривенных инфузий в течение длительного промежутка времени в качестве поддерживающей терапии.
Инфликсимаб (Ремикейд) в настоящее время является одним из наиболее изученных лекарственных препаратов с оптимальным профилем соотношения польза/риск. Инфликсимаб (Ремикейд) даже разрешен к применению у детей от 6 лет.
Тем не менее, биологические препараты не лишены побочных эффектов. Подавляя активность иммунной системы, также как и другие иммуносупрессанты, они могут приводить к усилению инфекционных процессов, в частности туберкулеза. Поэтому пациентам перед назначением инфликсимаба необходимо выполнить рентгенографию органов грудной клетки и другие исследования для своевременной диагностики туберкулеза (например, квантифероновый тест – «золотой стандарт» выявления латентного туберкулеза за рубежом).
Пациент, получающий терапию инфликсимабом, как и любым другим новым средством, должен постоянно наблюдаться своим лечащим врачом или специалистом в области антицитокиновой терапии.
Перед проведением первой инфузии инфликсимаба (Ремикейда) пациентам проводятся следующие исследования:
- рентгенография грудной клетки
- кожная проба Манту
- анализ крови.
Рентгенография грудной клетки и кожная проба Манту делаются для исключения скрытого туберкулеза. Анализ крови необходим для оценки общего состояния пациента и исключения заболевания печени. Если есть подозрение на активную тяжелую инфекцию (например, сепсис) могут потребоваться другие исследования.
Инфликсимаб (Ремикейд) вводят непосредственно в вену, капельно, в виде внутривенной инфузии, медленно. Процедура занимает приблизительно 2 часа и требует постоянного контроля со стороны медицинского персонала.
Стандартная рекомендованная доза однократного применения инфликсимаба у больных ЯК составляет 5 мг на 1 кг массы тела.
Пример расчета однократной дозы инфликсимаба, необходимой для проведения одной инфузии. При весе пациента 60 кг однократная доза инфликсимаба составляет: 5 мг х 60 кг = 300 мг (3 флакона Ремикейда по 100 мг).
Инфликсимаб (Ремикейд) помимо терапевтической эффективности предоставляет пациентам щадящий режим терапии. В первые 1,5 месяца на начальном, так называемом индукционном этапе терапии, препарат вводят внутривенно всего 3 раза с постепенно увеличивающимся интервалом между последующими инъекциями, проводимыми под наблюдением врача. По окончании индукционного периода врач оценивает эффективность лечения у данного пациента и, в случае наличия положительного эффекта, рекомендует продолжить терапию инфликсимабом (Ремикейдом) обычно по схеме 1 раз в 2 месяца (или каждые 8 недель). Возможна коррекция дозы и режима введения препарата в зависимости от индивидуального течения заболевания у определенного пациента. Инфликсимаб рекомендуют использовать на протяжении года, а при необходимости и более длительно.
Будущее в лечении воспалительных заболеваний кишечника (ЯК и болезни Крона) представляется весьма обнадеживающим. То, что инфликсимаб (Ремикейд) включен в схему государственной помощи пациентам с ЯК и болезнью Крона, означает, что большее число пациентов может получить доступ к самому современному лечению.
При неэффективности консервативной (медикаментозной) терапии решается вопрос о необходимости хирургического вмешательства.
- Назад
- Вперёд
Диагностика язвенного колита
Основной метод диагностики язвенного колита — колоноскопия, осмотр внутренней поверхности толстой кишки при помощи эндоскопа. Тонкий гибкий аппарат вводят в кишечник через задний проход и осматривают всю толстую кишку и последние сантиметры тонкой кишки. Обычными признаками язвенного колита являются эрозии (мелкие поверхностные язвочки), ранимость (появление крови при давлении на стенку) и отсутствие видимых сосудов (они расположены глубже в стенке и становятся невидимыми при сильном воспалении внутреннего слоя кишки).
Подозревают язвенный колит обычно при длительном и беспричинном выделении крови со стулом или продолжительной диарее. Язвенный колит — достаточно редкое заболевание (0,2% населения), поэтому даже при явном воспалении толстой кишки врачи предполагают и другие патологии. Например, воспаление толстой кишки (колит) может возникнуть после приема антибиотиков из-за размножения бактерии Clostridiodes difficile. На время кишка воспаляется при сальмонеллезе, шигеллезе, кампилобактериозе (поэтому врач обязательно спросит, не было ли недавно поездок и не «отравился» ли кто-то из близких). Кишечник может воспалиться и от чрезмерного употребления обезболивающих, например, ибупрофена.
Диагноз язвенный колит устанавливают, если воспаление возникает без видимой причины и повторяется снова и снова.
Кто входит в группу риска?
По статистике приблизительно 0,6% всего населения Российской Федерации имеет диагноз ВЗК. Известно также, что эти значения увеличиваются, то есть каждый год фиксируется все более количество заболеваний.
Основные особенности развития язвенного колита:
- к поражению склонны одинаково и мужчины, и женщины (заболевание не имеет половой принадлежности);
- каждый год фиксируется приблизительно 30 тысяч случаев болезни Крона и язвенного колита;
- мужчины в возрасте от 50 до 60 лет больше подвержены болезни, чем женщины в этом возрасте;
- средний возраст людей, у которых развился язвенный колит, варьируется в пределах от 15 до 25 лет;
- по статистике европейцы чаще болеют язвенным колитом, чем представители других рас;
- чаще всего болеют люди, проживающие в высокоразвитых странах, крупных городах.
Исследования показывают, что язвенный колит – заболевание, которое может передаваться по наследству от родственников. Риски развития болезни достаточно высоки и составляют 5,2–22,5%. Вместе с тем, к болезни и особенностям ее распространения остается много вопросов.
Лечение язвенного колита
В большинстве случаев воспаление удается контролировать при помощи очень безопасных препаратов: месалазина или сульфасалазина. Их принимают внутрь в таблетках или гранулах, а во время обострения еще и вводят в прямую кишку в виде свечей или суспензии (клизмой).
Если обострение тяжелое, временно назначают глюкокортикостероиды (например, преднизолон). Это мощные противовоспалительные препараты, быстро устраняющие воспаление, но способные вызывать неприятные побочные эффекты. Чтобы избежать этого, стероиды используют короткими курсами и быстро уменьшают их дозу, после того как симптомы язвенного колита снижаются.
Если отказаться от частого применения стероидов не удается, назначают препараты, регулирующие иммунную систему. Некоторые из них подавляют деление иммунных клеток (азатиоприн и меркаптопурин). Другие — инфликсимаб, голимумаб, адалимумаб и устекинумаб — блокируют цитокины, вещества, поддерживающие воспаление в кишечнике. Используют и препарат, мешающий иммунным клеткам проникать в кишечник из сосудов (ведолизумаб).
При тяжелых формах болезни (если лекарства не помогают) приходится удалять толстую кишку. К счастью, современные препараты в подавляющем большинстве случаев позволяют избежать операции.
Классификация заболевания
Существуют классификации НЯК в зависимости от локализации поражения, характера течения, тяжести атаки, наличию осложнений, эффективности лекарственной терапии.
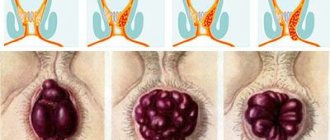
Для оценки протяженности поражения используется Монреальская классификация которая основывается на протяженности видимых изменений при эндоскопическом исследовании толстой кишки:
Монреальская классификация ЯК по протяженности поражения
| Проктит | Поражение ограничено прямой кишкой |
| Левосторонний колит | Поражение распространяется до левого изгиба толстой кишки (включая проктосигмоидит) |
| Тотальный колит | Поражение распространяется проксимальнее левого изгиба толстой кишки (включая субтотальный колит, а также тотальный ЯК с ретроградным илеитом) |
По характеру течения выделяют:
- 1. Острое течение (менее 6 месяцев от дебюта заболевания);
- 2. Хроническое непрерывное течение (отсутствие более чем 6-месячных периодов ремиссии на фоне адекватной терапии);
- 3. Хроническое рецидивирующее течение (наличие более чем 6-месячных периодов ремиссии).
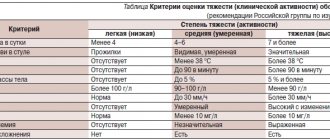
Также специалистами используются и другие классификации для оценки тяжести неспецифического язвенного колита по клиническим, лабораторным и эндоскопическим критериям, для оценки риска онкологических осложнений и необходимости частоты наблюдения.
Особенности и преимущества лечения язвенного колита в клинике Рассвет
Врачи клиники Рассвет используют протоколы лечения язвенного колита, разработанные ведущими мировыми ассоциациями (ACG, ECCO) и основанные на достоверных научных исследованиях. Наши специалисты не используют непроверенные методы лечения язвенного колита, например, строгую диету, и помогают составить план лечения на время беременности и кормления грудью. Для защиты от побочного действия иммуносупрессоров врач предложит план вакцинации, составит график исследований крови, позволяющий вовремя распознать нежелательные реакции на лекарства.
Автор:
Головенко Алексей Олегович гастроэнтеролог
Этиология и патогенез
Развитие болезни может начаться при комплексном воздействии нескольких факторов (например, генетическая предрасположенность, кишечная микрофлора, нарушения иммунитета, негативное влияние окружающей среды и др.). Стоит отметить, что с язвенным колитом ассоциируется приблизительно сотни однонуклеотидных полиморфизмов. Соответственно, это явление увеличивает риски врожденного иммунного ответа, а также процессов распознавания микроорганизмов, функций эпителиального барьера и др.
Нарушение распознавания дендритными клетками бактериальных молекулярных маркеров – это основная патология иммунитета, которая в большей частоте обеспечивает гиперактивацию сигнальных провоспалительных путей. Если человек с подобным анамнезом дополнительно неправильно питается, злоупотребляет алкоголем и курит, то он заметно увеличивает риски заболевания язвенным колитом.
Эмоции и стресс
Так как организм человека – это единая система, то заболевание одних органов неизбежно приводит к неполноценному функционированию других. Так, стрессы и эмоциональные нагрузки часто негативно отражаются на здоровье человека. Однако нет явных доказательств того, что именно стресс становится раздражающим фактором для повторения болезни.
Людям, страдающим язвенным колитом, очень важно получать поддержку и понимание от друзей, родственников и врачей.
Хроническое протекание болезни может привести человека к депрессии, поэтому врач всегда обращает внимание на эмоциональное состояние пациента и при необходимости прописывает ему антидепрессанты.
Какие вопросы задать врачу?
Чтобы получить желаемые результаты от взаимодействия с врачами, необходимо найти с ними общий язык. Интерес пациента к собственному здоровью – лучшее доказательство того, что он будет выполнять все рекомендации специалиста полностью.
Задайте лечащему врачу следующие вопросы:
- Может ли другое заболевание в организме вызвать подобные симптомы?
- Какие анализы потребуется сдать для диагностирования язвенного колита или другой болезни?
- Каковы особенности сдачи анализов?
- Какие участки слизистой оболочки ЖКТ поражены?
- Нуждается ли нынешнее лечение в изменениях?
- Какие последствия будут при прекращении приема лекарств?
- Какие побочные явления могут быть у прописанных лекарств?
- Как вести себя при появлении побочных явлений при приеме медикаментов?
- Каким должно быть поведение при появлении симптомов болезни?
- Какие симптомы необходимо считать крайними для безотлагательного обращения за медицинской помощью?
- Нужно ли менять привычное питание? Если да, то каким принципам необходимо следовать?
- Нужно ли регулярно посещать доктора для контроля течения заболевания?
Эти и другие вопросы с ответами на них помогут скорректировать поведение, образ жизни, чтобы сделать ее наиболее комфортной в сочетании с язвенным колитом