Аппендикулярный абсцесс – отграниченный участок гнойного воспаления брюшины, возникший вследствие деструкции червеобразного отростка. Проявляется на 5-6 сутки после клиники острого аппендицита резким обострением лихорадки и болевого синдрома, тахикардией, интоксикацией, диспепсическими явлениями. Диагноз устанавливают после изучения анамнеза, проведения общего анализа крови, УЗИ и рентгенографии органов брюшной полости. Показана экстренная операция — вскрытие и дренирование гнойника. Назначается антибактериальная и дезинтоксикационная терапия; в последующем производится аппендэктомия.
Общие сведения
Аппендикулярный абсцесс является серьезным и опасным осложнением деструктивного острого аппендицита — его флегмонозной, апостематозной, флегмонозно-язвенной или гангренозной форм. Аппендикулярный абсцесс может возникать в позднем периоде заболевания до операции при нагноении аппендикулярного инфильтрата или в послеоперационном периоде вследствие отграничения воспалительного процесса при перитоните. По данным специалистов в сфере абдоминальной хирургии, частота развития аппендикулярного абсцесса при остром аппендиците составляет 1-3% случаев.
Аппендикулярный абсцесс
Причины
Аппендикулярный абсцесс обычно бывает вызван ассоциацией кишечной палочки, неклостридиальной анаэробной микрофлоры и кокков. Нагноению аппендикулярного инфильтрата с развитием абсцесса способствуют позднее обращение больного за медицинской помощью, несвоевременная диагностика острого аппендицита. После аппендэктомии к развитию аппендикулярного абсцесса могут приводить снижение иммунологической реактивности организма, высокая вирулентность микроорганизмов и их устойчивость к применяемым антибиотикам, иногда — дефекты оперативной техники.
Патогенез
Формирование аппендикулярного инфильтрата обычно происходит на 2-3 день после появления первых признаков острого аппендицита. Воспаление аппендикса не распространяется на всю брюшную полость благодаря защитной физиологической функции брюшины. Отграничение первичного воспалительного очага в слепом отростке от окружающих органов происходит за счет образования фибринозного экссудата, развития спаечного процесса и сращивания самого отростка с петлями толстого кишечника, участком слепой кишки, большим сальником и париетальной брюшиной.
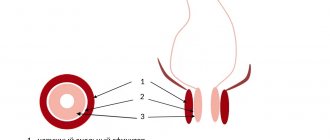
Сформировавшийся аппендикулярный инфильтрат при затухании воспаления в слепом отростке (например, после консервативной терапии) может постепенно рассосаться; при деструкции аппендикса и распространении инфекции за его пределы – нагноиться с образованием абсцесса. Расположение аппендикулярного абсцесса в брюшной полости зависит от локализации слепого отростка: чаще — в правой подвздошной ямке, также может быть ретроцекальное (ретроперитонеальное) или тазовое расположение гнойника.
Периаппендикулярный абсцесс
Хирургия интраабдоминальных абсцессов
Одна из важнейших особенностей брюшины состоит в ееспособности отграничивать очаги инфекции
от свободной от инфекции брюшной полости. Отграничение это происходит сначала за счет
фибринозных слипаний,
а позже —все более
плотных сращений.
Именно благодаря этому защитному механизму организм во многих случаях предохраняется от разлитого перитонита.
Инфекция может попадать на брюшину в результате воспалительных заболеваний червеобразного отростка, женских внутренних половых органов, желудка, печени, желчных путей и пр., а также в ходе операций, при которых вскрывался просвет какого-либо полого органа. Со времени распространения местного и парентерального применения антибиотиков картина генерализованного перитонита стала менее тяжелой, теперь он не представляет для больного такой грозной опасности, как до эры антибиотиков.
Однако возбудители инфекции, расположенные в изолированных внутрибрюшных абсцессах, обычно не реагируют на антибиотики, потому что эти препараты не в состоянии проникнуть через толстую оболочку, окружающую абсцесс. В начале эры антибиотиков некоторые авторы полагали, что можно лечить внутрибрюшной абсцесс путем прополаскивания его полости антибиотическим раствором, введенным туда после пункции через тонкий катетер. Этот метод«консервативного» хирургического
лечения не оправдал возлагавшихся на него ожиданий. Если иногда и получали благоприятный результат, то только вследствие очень длительного лечения таким методом, часто в течение многих недель. В настоящее время хирурги возвратились к старому надежному правилу:
иЫpus, ibi evacua
(где гной, там эвакуируй 1).
Инкапсулированный абсцесс может возникнуть в любом отделе брюшной полости, однако есть и типичные места его локализации. Чаще всего наблюдаются периаппендикулярные аб-
сцессы, которые возникают после аппендицита -очень частого заболевания.
У лежащего на спине больного в результате поясничного лордоза средняя часть брюшной полости расположена наиболее высоко. Наиболее глубокие части брюшной полости —Дугласово и поддиафрагмальное пространства. Где бы ни были инфекционные материалы, они обычно легче всего проникают вниз в эти глубоколежащие места, скапливаются здесь и вызывают абсцесс. Казалось бы, что гнойный эксудат в результате силы тяжести долженпрежде всего попадать вниз,
в Дугласово пространство. Так оно обычно и происходит, но дело этим не ограничивается. Действуют еще два механизма, под влиянием которых инфекция распространяется и
кверху
под диафрагму. Одна из этих сил —присасывающее действие в результате движений диафрагмы (под диафрагмой давление ниже, чем в Дугласовом пространстве), вторая —присасывающее действие капилляров в перитонеальной щели.
Абсцессы различной локализации имеют и различное клиническое значение. Опыт показывает, что септико-токсическое состояние, вызванное абсцессом, тем тяжелее, чем ближе скопление гноя к куполу диафрагмы, и тем легче, чем дальше от него. В соответствии с этим наиболее тяжелые состояния отмечаются при поддиафрагмаль-ном абсцессе, а наиболее легкие —при абсцессах Дугласова пространства. Периаппендикулярные абсцессы и абсцессы, располагающиеся между петлями тонкой кишки, по своей тяжести обычно занимают место где-то между вышеназванными формами.
Это клиническое наблюдение, очевидно, основывается на том, что в верхней части брюшной полости значительно больше бактерий и токсических элементов распада всасывается в лимфатические пути и общее кровообращение, чем из Дугласова пространства, причем всасывание это к тому же происходит гораздо быстрее. Движе-
ние этих веществ усиливается движениями диафрагмы и присасывающим действием субатмосферного (ошибочно называемого отрицательным) давления в грудной полости. Часто поддиафраг-мальный абсцесс сопровождается плевритом и эмпиемой, которые усугубляют тяжелое состояние больного.
Ниже мы рассмотрим только оперативное лечение наиболее часто встречающихся, типичных абсцессов. Для вскрытия атипичных абсцессов, возникающих на других участках брюшной полости, общих правил нет. Для вскрытия всех форм абсцессов следует в принципе выбирать то лечение, которое предоставляет возможность дренирования всей полости абсцесса (даже самой глубокой его точки) наружу без того, чтобы инфекция попадала на соседние участки серозного покрова (брюшина, плевра).
Вскрытие абсцесса и в настоящее время обозначается старым термином:онкотомия
(от греч.
onkos =
масса, опухоль +
temnein
=резать). Этот термин весьма неудачен, поскольку обозначение «онко» обычно используется в области медицинской науки, занимающейся опухолями, — в онкологии
(onkos + logos =
закон, слово). В двух обозначениях общей является лишь часть, обозначающая увеличение массы. Было бы правильным совсем отказаться от вводящего в заблуждение термина «онкотомия».
Периаппендикулярный абсцесс —известное осложнение острого аппендицита. При этом осложнении в области правой подвздошной ямки прощупывается резистентность величиной от грецкого ореха до кулака, которая спонтанно и при пальпации болезненна. У худощавых больных иногда видно выпячивание. Общие симптомы (повышение температуры, вялость, лейкоцитоз) обычно типичны, но при малоагрессивной инфекции (low grade infection)они могут и отсутствовать. Периаппендикулярный инфильтрат трудно отличить от абсцесса, физическое обследование часто не дает возможности поставить диагноз. Скорее помогает ориентироваться время, прошедшее с момента возникновения заболевания, лейкоцитоз и температура. Хирурги часто принимают хронический периаппендикулярный инфильтрат у пожилых людей за опухоль слепой кишки.
Периаппендикулярный абсцесс следуетвскрывать внебрюшинно.
На правой стороне прощупываемого выпячивания, параллельно Пупартовой связке производится кожный разрез длиной в8 -10
см.
После того, как по этой же линии рассекаются отдельные мышечные слои брюшной стенки, широко открывается воспаленная, отечная преперитонеальная жировая ткань.
Наиболее целесообразно пройти через жировую ткань тупым инструментом, а затем пальцем осто-
рожно проникать в глубину. Если к абсцессу приближаться с боковой стороны, то, как правило, сначала попадают в его полость, не вскрывая свободной брюшной полости. Как только начинает выходить гной, входное, отверстие в полость абсцесса расширяют неоднократным раздвиганием бранш тупого инструмента. Полость ощупывается пальцем, возможные карманы вскрываются тупым путем, определяется положение червеобразного отростка.
При вскрытии периаппендикулярного абсцесса не следует стремиться к удалению червеобразного отростка, так как нежелательно затягивать операцию. К тому же нужно опасаться, чтобы При попытке проведения аппендэктомии не открылась свободная брюшная полость и туда не проник гной, что может вызвать генерализованный перитонит. Производить аппендэктомию одновременно со вскрытием полости абсцесса следует только в тех случаях, когда червеобразный отросток находится под рукой и может быть легко и быстро удален.
Широко вскрытаяполость абсцесса дренируется.
Применять обычный дренаж из толстой резиновой трубки не рекомендуется, так как он уже через 2—3дня может вызвать на стенке и без того воспалительно измененной кишки пролежень. Стенка слепой кишки, находящаяся под постоянным давлением, некротизируется, возникает каловый свищ. Лучше всего применять т. н.
папиросный дренаж
из полоски резины, или ^наче
дренажPenrose.
Его легко изготовить и самим из резиновой перчатки. Такой дренаж обеспечивает хороший отток и гарантирует от возникновения пролежней. В большую полость абсцесса можно вводить 2—3мягких дренажных трубки.
Через неделю дренажи меняются на новые, тоже мягкие. Через несколько недель полость очищается, ее стенки прилегают друг к другу. Аппендэктомию рекомендуется произвести через несколько месяцев, ибо там, где однажды возник периаппендикулярный абсцесс, нередко возникает и второй.
Абсцесс Дугласова пространства обычно возникает как осложнение воспаления червеобразного отростка слепой кишки или внутренних женских половых органов. Если через 4—6дней после операции в нижней части живота отмечается лихорадочное состояние, лейкоцитоз, частые позывы к мочеиспусканию и дефекации, следует подумать об абсцессе Дугласова пространства. Общее состояние больных обычно неплохое, диагноз поставить нетрудно: путем пальцевого обследования прямой кишки определяют, выпячивается ли передняя стенка прямой кишки в виде эластичного образования, нет ли выраженной флюктуации и значительной чувствительности при надавливании.
Рис. 5-497. Пункция при абсцессе Дугласова пространства инструментом Rotter
Pie.
5-498. Вскрытие абсцесса Дугласова пространства инструментом
Rotter
Абсцесс Дугласова пространства вскрывается через прямую кишку
или
через влагалище.
Важно перед операцией полностью опорожнить мочевой пузырь путем катетеризации, потому что его повреждение при пункции абсцесса менее вероятно, когда он полностью опорожнился.
Лежащему на спине больному дают наркоз и затем укладывают в положение для камнесечения.
Вскрытие через прямую кашку.
Сфинктер растягивается 2—3пальцами по
Recamier,
доступ к прямой кишке обеспечивается длинными шпателями. Разыскивается наиболее сильно выпячивающийся участок передней стенки кишки и после смазывания йодом его прокалывают по направлению кпереди пункционной иглой, вставлен-
ной в инструмент Rotter
(рис.5-497),
или обыкновенной длинной толстой инъекционной иглой. Если острие иглы попало в полость абсцесса, то через иглу (из иглы
Rotter
нужно сначала вынуть мандрен) обычно опорожняется
зловонный гной.
Для обеспечения свободного оттока гноя,количество
которого иногда больше одного литра, нужно расширить отверстие, сделанное иглой.
Проще всего производить это расширение инструментом Rotter,
корнцанг которого при помощи желобка проводится вдоль пункционной иглы через кишечную стенку в полость абсцесса. В полости абсцесса бранши корнцанга раздвигаются, гной свободно вытекает
(рис.5-498).
Если нет инструмента Rotter,
то передняя стенка прямой кишки прокалывается возле пункционной иглы острым скальпелем, и затем через отверстие в полость абсцесса вводят обыкновенный корнцанг или иной тупой инструмент.
После извлечения иглы между двумя бранша-ми корнцанга в полость абсцесса вставляется толстая дренажная трубка, которая снаружи прикрепляется английской булавкой, чтобы предупредить ее соскальзывание вглубь.
Вскрытие через влагалище.
При помощи шпателей обеспечивается доступ к заднему своду влагалища, пункционная игла проводится через него кзади в полость абсцесса. Дальше поступают точно так же, как при вскрытии абсцесса через прямую кишку.
После операции оставленный в полости абсцесса дренаж прикрепляется повязкой так, чтобы он не мог выскользнуть. Через 2 — 3дня дренажная трубка обычно спонтанно выходит с первым испражнением. К этому времени полость абсцесса опорожняется в такой мере, что введения новой дренажной трубки не требуется. Почти невероятно, что за такой короткий срок (всего за несколько дней!) под влиянием хорошего дренирования может быть излечен гигантский гнойный абсцесс. Если полость абсцесса вследствие слишком раннего слипания краев раны опять наполняется (повышение температуры, флюктуация), то содержимое его легко может быть отведено путем тупого расширения отверстия.
Поддиафрагмальный абсцесс
Поддиафрагмальными называются все абсцессы, возникающие в области между диафрагмой и брыжейкой поперечноободочной кишки или самой этой кишкой, следовательно, не только те, которые соприкасаются с диафрагмой, но и те абсцессы, которые расположены под печенью, потому что все они имеют общую этиологию и патогенез и нередко встречаются одновременно. .
Широкая поддиафрагмальная область подразделяется находящимися в ней органами и связками на несколько пространств, которые в нормальных условиях сообщаются между собой и в которых в результате воспалительных слипаний
Симптомы аппендикулярного абсцесса
Начало заболевания проявляется клиникой острого аппендицита с типичным болевым синдромом и повышением температуры тела. Через 2-3 суток от начала приступа в результате отграничения воспаления в слепом отростке острые явления стихают, болевые ощущения приобретают тупой, тянущий характер, снижается температура, отмечается нормализация общего состояния. При пальпации брюшная стенка не напряжена, участвует в дыхательном акте, в правой подвздошной области определяется незначительная болезненность и наличие малоподвижного уплотнения без четких контуров – аппендикуллярного инфильтрата.
Развитие аппендикулярного абсцесса на 5–6 сутки заболевания проявляется ухудшением общего состояния больного, резкими подъемами температуры (особенно вечером), ознобом и потливостью, тахикардией, явлениями интоксикации, плохим аппетитом, интенсивным болевым синдромом пульсирующего характера в правой подвздошной области или внизу живота, нарастанием болей при движении, кашле, ходьбе.
При пальпации отмечаются слабовыраженные признаки раздражения брюшины: брюшная стенка напряжена, резко болезненна в месте локализации аппендикулярного абсцесса (положительный симптом Щеткина-Блюмберга), отстает при дыхании, в правом нижнем квадранте прощупывается болезненное тугоэластичное образование, иногда с размягчением в центре и флюктуацией.
Язык обложен плотным налетом, наблюдаются диспепсические явления: нарушение стула, рвота, вздутие живота; при межкишечном расположении аппендикулярного абсцесса — явления частичной кишечной непроходимости, при тазовом — учащенные позывы на мочеиспускание и опорожнение кишечника, боли при дефекации, выделение слизи из ануса. При прорыве аппендикулярного абсцесса в кишечник отмечается улучшение самочувствия, уменьшение болей, снижение температуры, появление жидкого стула с большим количеством зловонного гноя.
Абсцесс аппендикулярный
Абсцесс аппендикулярный — это ограниченное гнойное воспаление брюшины, развивающееся в результате процесса в червеобразном отростке, это осложнение острого аппендицита. Может располагаться в правой подвздошной ямке (межкишечной) или в дугласовом пространстве (в полости малого таза). Ограничение гнойника получается в результате склеивания брюшины, а затем образования сращений между петлями кишечника, их брыжеек и сальника. Симптомы и течение:
Сильные боли в правой подвздошной области или внизу живота, развитие болезненного инфильтрата тугоэластичной консистенции, иногда с явлениями его размягчения в центре, повышение температуры, рвота, нарушение стула и т.д. В диагностике значительно помогает пальцевое исследование через прямую кишку или влагалище. Образовавшийся гнойник может прорваться в просвет кишки, что заканчивается обычно самоизлечением, в брюшную полость — ведет к разлитому перитониту, в забрюшинное пространство — развитию флегмоны. Этапы:
- Начало заболевания — типичный приступ острого аппендицита.
- При наличии признаков острого аппендицита в течение 2-3 сут следует предполагать образование аппендикулярного инфильтрата, в течение 5-6 сут — его абсцедирование и развитие аппендикулярного абсцесса.
- Пальпация — болезненное неподвижное опухолевидное образование в правой подвздошной области, нижний его полюс может определяться при вагинальном или ректальном исследовании.
- Клинические признаки распространённого перитонита отсутствуют.
- Проводимое лечение аппендикулярного инфильтрата неэффективно.
- Повышение температуры тела до 39-40 °С с ознобами Увеличение инфильтрата в размерах (приближается к передней брюшной стенке), усиление болезненности при пальпации.
- Нарастание интенсивности пульсирующей боли.
- Появление признаков раздражения брюшины.
- Увеличение разницы между температурой тела, измеренной в подмышечной впадине и прямой кишке.
- Гиперемия кожи и флюктуация — поздние признаки.
- В некоторых случаях — явления непроходимости кишечника, разлитого перитонита.
Лечение:
Вначале консервативное: антибиотикотерапия, покой, диета, борьба с интоксикацией. При четко ограниченном абсцессе показано хирургическое вмешательство: вскрытие гнойника. При абсцессе дугласова пространства вскрытие производят через задний свод влагалища или через переднюю стенку прямой кишки (после пункции гнойника — по игле). При неудаленном червеобразном отростке, воспаление которого осложнилось абсцессом, показана срочная операция: удаление червеобразного отростка, вскрытие и дренирование полости абсцесса.
Оперативное лечение: перед операцией необходима премедикация антибиотиками и метронидазолом. Под общим обезболиванием производят вскрытие гнойника, лучше использовать внебрюшинный доступ. Полость промывают антисептиками и дренируют двухпросветными дренажами для активной аспирации содержимого с промыванием в послеоперационном периоде. От введения тампонов в рану лучше воздержаться. В послеоперационном периоде дезинтоксикационная терапия, антибиотики (аминогликозиды) в сочетании с метронидазолом (Трихополом).
В послеоперационном периоде проводится тщательный уход за дренажем, промывание и аспирация содержимого полости, антибиотикотерапия — сочетание аминогликозидов (Стрептомицин, Гентамицин, Амгент, Гарамицин, Амикацин, Селемицин, Фарциклин, Амицин) с метронидазолом, дезинтоксикационная и общеукрепляющая терапия. Дренаж остается до тех пор, пока из раны отделяется гнойное содержимое. После удаления дренажной трубки рана заживает вторичным натяжением. Если не была произведена аппендэктомия, ее выполняют планово через 1-2 месяца после стихания воспаления.
Осложнения
Вскрытие аппендикуллярного абсцесса в брюшную полость приводит к развитию перитонита, сопровождается септикопиемией – появлением вторичных гнойных очагов различной локализации, нарастанием признаков интоксикации, тахикардией, лихорадкой. Среди осложнений встречаются забрюшинные или тазовые флегмоны, гнойный параколит и паранефрит, абсцесс печени, поддиафрагмальный абсцесс, гнойный тромбофлебит воротной вены, спаечная кишечная непроходимость, инфекции мочевых путей, свищи брюшной стенки.
Диагностика
В распознавании аппендикулярного абсцесса важны данные анамнеза, общего осмотра и результаты специальных методов диагностики. При вагинальном или ректальном пальцевом исследовании абдоминальному хирургу иногда удается пропальпировать нижний полюс абсцесса как болезненное выпячивание свода влагалища или передней стенки прямой кишки. Результаты общего анализа крови при аппендикулярном абсцессе показывают нарастание лейкоцитоза со сдвигом лейкоцитарной формулы влево, значительное увеличение СОЭ.
УЗИ брюшной полости проводится для уточнения локализации и размера аппендикулярного абсцесса, выявления скопления жидкости в области воспаления. При обзорной рентгенографии органов брюшной полости определяется гомогенное затемнение в подвздошной области справа и небольшое смещение петель кишечника в сторону срединной линии; в зоне аппендикулярного абсцесса выявляется уровень жидкости и скопление газов в кишечнике (пневматоз). Аппендикулярный абсцесс необходимо дифференцировать с перекрутом кисты яичника, разлитым гнойным перитонитом, опухолью слепой кишки.
Хирургия интраабдоминальных абсцессов
Инкапсулированный абсцесс может возникнуть в любом отделе брюшной полости, однако есть и типичные места его локализации. Чаще всего наблюдаются периаппендикулярные абсцессы, которые возникают после аппендицита — очень частого заболевания.
У лежащего на спине больного в результате поясничного лордоза средняя часть брюшной полости расположена наиболее высоко. Наиболее глубокие части брюшной полости — Дугласово и поддиафрагмальное пространства. Где бы ни были инфекционные материалы, они обычно легче всего проникают вниз в эти глубоколежащие места, скапливаются здесь и вызывают абсцесс. Казалось бы, что гнойный эксудат в результате силы тяжести должен прежде всего попадать вниз, в Дугласово пространство. Так оно обычно и происходит, но дело этим не ограничивается. Действуют еще два механизма, под влиянием которых инфекция распространяется и кверху под диафрагму. Одна из этих сил — присасывающее действие в результате движений диафрагмы (под диафрагмой давление ниже, чем в Дугласовом пространстве), вторая — присасывающее действие капилляров в перитонеальной щели.
Абсцессы различной локализации имеют и различное клиническое значение. Опыт показывает, что септико-токсическое состояние, вызванное абсцессом, тем тяжелее, чем ближе скопление гноя к куполу диафрагмы, и тем легче, чем дальше от него. В соответствии с этим наиболее тяжелые состояния отмечаются при поддиафрагмальном абсцессе, а наиболее легкие — при абсцессах Дугласова пространства. Периаппендикулярные абсцессы и абсцессы, располагающиеся между петлями тонкой кишки, по своей тяжести обычно занимают место где-то между вышеназванными формами.
Это клиническое наблюдение, очевидно, основывается на том, что в верхней части брюшной полости значительно больше бактерий и токсических элементов распада всасывается в лимфатические пути и общее кровообращение, чем из Дугласова пространства, причем всасывание это к тому же происходит гораздо быстрее. Движение этих веществ усиливается движениями диафрагмы и присасывающим действием субатмосферного (ошибочно называемого отрицательным) давления в грудной полости. Часто поддиафрагмальный абсцесс сопровождается плевритом и эмпиемой, которые усугубляют тяжелое состояние больного.
Ниже мы рассмотрим только оперативное лечение наиболее часто встречающихся, типичных абсцессов. Для вскрытия атипичных абсцессов, возникающих на других участках брюшной полости, общих правил нет. Для вскрытия всех форм абсцессов следует в принципе выбирать то лечение, которое предоставляет возможность дренирования всей полости абсцесса (даже самой глубокой его точки) наружу без того, чтобы инфекция попадала на соседние участки серозного покрова (брюшина, плевра).
Вскрытие абсцесса и в настоящее время обозначается старым термином: онкотомия (от греч. onkos = масса, опухоль + temnein = резать). Этот термин весьма неудачен, поскольку обозначение «онко» обычно используется в области медицинской науки, занимающейся опухолями, — в онкологии (onkos + logos = закон, слово). В двух обозначениях общей является лишь часть, обозначающая увеличение массы. Было бы правильным совсем отказаться от вводящего в заблуждение термина «онкотомия».
Периаппендикулярный абсцесс
Периаппендикулярный абсцесс — известное осложнение острого аппендицита. При этом осложнении в области правой подвздошной ямки прощупывается резистентность величиной от грецкого ореха до кулака, которая спонтанно и при пальпации болезненна. У худощавых больных иногда видно выпячивание. Общие симптомы (повышение температуры, вялость, лейкоцитоз) обычно типичны, но при малоагрессивной инфекции (low grade infection) они могут и отсутствовать. Периаппендикулярный инфильтрат трудно отличить от абсцесса, физическое обследование часто не дает возможности поставить диагноз. Скорее помогает ориентироваться время, прошедшее с момента возникновения заболевания, лейкоцитоз и температура. Хирурги часто принимают хронический периаппендикулярный инфильтрат у пожилых людей за опухоль слепой кишки. Периаппендикулярный абсцесс следует вскрывать внебрюшинно. На правой стороне прощупываемого выпячивания, параллельно Пупартовой связке производится кожный разрез длиной в 8 -10 см. После того, как по этой же линии рассекаются отдельные мышечные слои брюшной стенки, широко открывается воспаленная, отечная преперитонеальная жировая ткань. Наиболее целесообразно пройти через жировую ткань тупым инструментом, а затем пальцем осторожно проникать в глубину. Если к абсцессу приближаться с боковой стороны, то, как правило, сначала попадают в его полость, не вскрывая свободной брюшной полости. Как только начинает выходить гной, входное, отверстие в полость абсцесса расширяют неоднократным раздвиганием бранш тупого инструмента. Полость ощупывается пальцем, возможные карманы вскрываются тупым путем, определяется положение червеобразного отростка. При вскрытии периаппендикулярного абсцесса не следует стремиться к удалению червеобразного отростка, так как нежелательно затягивать операцию. К тому же нужно опасаться, чтобы При попытке проведения аппендэктомии не открылась свободная брюшная полость и туда не проник гной, что может вызвать генерализованный перитонит. Производить аппендэктомию одновременно со вскрытием полости абсцесса следует только в тех случаях, когда червеобразный отросток находится под рукой и может быть легко и быстро удален. Широко вскрытая полость абсцесса дренируется. Применять обычный дренаж из толстой резиновой трубки не рекомендуется, так как он уже через 2-3 дня может вызвать на стенке и без того воспалительно измененной кишки пролежень. Стенка слепой кишки, находящаяся под постоянным давлением, некротизируется, возникает каловый свищ. Лучше всего применять т. н. папиросный дренаж из полоски резины, или иначе дренаж Penrose. Его легко изготовить и самим из резиновой перчатки. Такой дренаж обеспечивает хороший отток и гарантирует от возникновения пролежней. В большую полость абсцесса можно вводить 2-3 мягких дренажных трубки. Через неделю дренажи меняются на новые, тоже мягкие. Через несколько недель полость очищается, ее стенки прилегают друг к другу. Аппендэктомию рекомендуется произвести через несколько месяцев, ибо там, где однажды возник периаппендикулярный абсцесс, нередко возникает и второй.
Абсцесс Дугласова пространства
Абсцесс Дугласова пространства обычно возникает как осложнение воспаления червеобразного отростка слепой кишки или внутренних женских половых органов. Если через 4-6 дней после операции в нижней части живота отмечается лихорадочное состояние, лейкоцитоз, частые позывы к мочеиспусканию и дефекации, следует подумать об абсцессе Дугласова пространства. Общее состояние больных обычно неплохое, диагноз поставить нетрудно: путем пальцевого обследования прямой кишки определяют, выпячивается ли передняя стенка прямой кишки в виде эластичного образования, нет ли выраженной флюктуации и значительной чувствительности при надавливании. Абсцесс Дугласова пространства вскрывается через прямую кишку или через влагалище. Важно перед операцией полностью опорожнить мочевой пузырь путем катетеризации, потому что его повреждение при пункции абсцесса менее вероятно, когда он полностью опорожнился. Лежащему на спине больному дают наркоз и затем укладывают в положение для камнесечения. Вскрытие через прямую кашку. Сфинктер растягивается 2-3 пальцами по Recamier, доступ к прямой кишке обеспечивается длинными шпателями. Разыскивается наиболее сильно выпячивающийся участок передней стенки кишки и после смазывания йодом его прокалывают по направлению кпереди пункционной иглой, вставленной в инструмент Rotter, или обыкновенной длинной толстой инъекционной иглой. Если острие иглы попало в полость абсцесса, то через иглу (из иглы Rotter нужно сначала вынуть мандрен) обычно опорожняется зловонный гной. Для обеспечения свободного оттока гноя, количество которого иногда больше одного литра, нужно расширить отверстие, сделанное иглой. Проще всего производить это расширение инструментом Rotter, корнцанг которого при помощи желобка проводится вдоль пункционной иглы через кишечную стенку в полость абсцесса. В полости абсцесса бранши корнцанга раздвигаются, гной свободно вытекает. Если нет инструмента Rotter, то передняя стенка прямой кишки прокалывается возле пункционной иглы острым скальпелем, и затем через отверстие в полость абсцесса вводят обыкновенный корнцанг или иной тупой инструмент. После извлечения иглы между двумя браншами корнцанга в полость абсцесса вставляется толстая дренажная трубка, которая снаружи прикрепляется английской булавкой, чтобы предупредить ее соскальзывание вглубь. Вскрытие через влагалище. При помощи шпателей обеспечивается доступ к заднему своду влагалища, пункционная игла проводится через него кзади в полость абсцесса. Дальше поступают точно так же, как при вскрытии абсцесса через прямую кишку. После операции оставленный в полости абсцесса дренаж прикрепляется повязкой так, чтобы он не мог выскользнуть. Через 2-3 дня дренажная трубка обычно спонтанно выходит с первым испражнением. К этому времени полость абсцесса опорожняется в такой мере, что введения новой дренажной трубки не требуется. Почти невероятно, что за такой короткий срок (всего за несколько дней!) под влиянием хорошего дренирования может быть излечен гигантский гнойный абсцесс. Если полость абсцесса вследствие слишком раннего слипания краев раны опять наполняется (повышение температуры, флюктуация), то содержимое его легко может быть отведено путем тупого расширения отверстия.
Поддиафрагмальный абсцесс
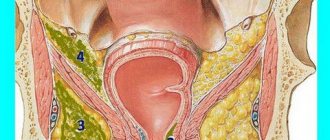
Поддиафрагмальными называются все абсцессы, возникающие в области между диафрагмой и брыжейкой поперечноободочной кишки или самой этой кишкой, следовательно, не только те, которые соприкасаются с диафрагмой, но и те абсцессы, которые расположены под печенью, потому что все они имеют общую этиологию и патогенез и нередко встречаются одновременно. Широкая поддиафрагмальная область подразделяется находящимися в ней органами и связками на несколько пространств, которые в нормальных условиях сообщаются между собой и в которых в результате воспалительных слипаний и сращений могут развиваться инкапсулированные абсцессы. Печень разделяет поддиафрагмальное пространство на две части: на надпеченочное и подпече-ночное. Серповидная связка (lig. falciforme hepatis) разделяет надпеченочное пространство на правую и левую части. Правостороннее надпеченочное пространство разделяется фронтально расположенной правой венечной связкой печени (lig. coronarium hepatis dextrum) на переднюю и заднюю части. Так как эта связка расположена позади высшей точки купола диафрагмы, передне-верхнее пространство больше, чем задне-верхнее. Справа под печенью только одно преформированное нижнее пространство (spatium inferior), расположенное между нижней поверхностью печени, передней поверхностью правой почки, правым изгибом толстой кишки и (слева) круглой связкой печени. Слева левая венечная связка печени (lig. coronarium hepatis sinistrum) проходит настолько далеко позади, что здесь имеется только одно надпеченочное пространство (spatium superior). На этой стороне, однако, подпеченочное пространство разделяется расположенной во фронтальной плоскости печеночно-желудочной связкой (lig. hepato-gastricum) и ее продолжением — желудком на два отрезка: на задне-нижний и на передне-нижний. Задне-нижнее пространство называется также и сальниковой сумкой (bursa omentalis). Поддиафрагмальный абсцесс возникает на правой стороне примерно в семь раз чаще, чем на левой. Он всегда сопровождается более тяжелыми клиническими симптомами, чем периаппендикулярный абсцесс или абсцесс Дугласова пространства. Общее состояние больных, как правило, плохое. Они вялы, перемежающаяся лихорадка отмечается вместе со сдвигом лейкоцитарной формулы влево, свидетельствующем о септическом или токсическом состоянии. При надпеченочном абсцессе почти закономерно наличие сопутствующего плеврита. Часто абсцесс содержит большее или меньшее количество газа, что при рентгенологическом исследовании легко диагностируется в результате зеркального отражения. Широкое вскрытие поддиафрагмального абсцесса и его хорошее дренирование, прекращающее скопление и задержку гноя (дренажная трубка подводится к самой глубокой точке полости абсцесса), всегда экстренно необходимы. Абсцесс следует вскрывать внебрюшинно и внеплеврально, чтобы предотвратить возникновение угрожающего жизни разлитого перитонита или эмпиемы. Ход операции иллюстрируется на примере вскрытия правостороннего надпеченочного абсцесса, расположенного в задне-верхнем и передне-верхнем пространствах.
Правосторонний надпеченочный задне-верхний абсцесс
Для вскрытия надпеченочного правостороннего задне-верхнего абсцесса, расположенного, по сути, позади печени, больного под интратрахеальным наркозом (в ходе операции опасность возникновения правостороннего пневмоторакса» поворачивают на левый бок, под его поясницу с левой стороны подкладывается валик, чтобы правая сторона поясницы не западала. Больной фиксируется в таком положении к операционному столу. Полость абсцесса лучше всего вскрывать сзади подплеврально-трансдиафрагмально. Для ориентации пальпируется и отмечается процарапыванием ход XII ребра, а также остистого отростка 1 поясничного позвонка. Линия перегиба париетального листка плевры идет от диафрагмальной части к реберной (sinus phreni-cocostalis) почтя горизонтально несколько выше, или несколько ниже, но всегда пересекает проходящее косо XII ребро. Если же на теле больного в положении стоя провести на урозие остистого отростка 1 поясничного позвонка горизонтальную линию, то она обязательно будет находиться под линией перегиба плевры. Вдоль правого XII ребра рассекается кожа, жировая ткань и широкая мышца спины (т. lаtissimus dorsi). Скальпелем рассекается надкостница XII ребра, после чего ребро обнажают рас-патором по всей его окружности. Затем ребро резецируется. Требуется особая осторожность, чтобы не вскрыть плевральную полость. При помощи поперечного разреза на уровне остистого отростка 1 поясничного позвонка пересекается нижний полюс ложа правого XII ребра и слева от ребра волокна нижней задней зубчатой мышцы (m. serratus posterior) и справа от нес — XI межреберной мышцы. Непосредственно под ними находится часть диафрагмы, исходящая от дуговой связки (arcus luinbocosta-lis), которая лишь изредка содержит сильные мышечные волокна и представляет обычно тонкое апоневрозоподобное образование. По линии горизонтального разреза пересекается и это образование, и теперь в нижнем углу раны видна почечная фасция и над ней, в верхнем углу раны, печень. Проводя указательный палец правой руки позади почки и печени вглубь и вверх, отделяют заднюю париетальную брюшину от внутренней поверхности диафрагмы, и как только прощупывается абсцесс, его вскрывают тупым путем. Если сразу при ощупывании абсцесс не находят, то его разыскивают путем аспирации с помощью шприца с длинной пункционной иглой. Ввиду близости ряда тонкостенных вен (нижней полой, правой почечной и печеночных вен) рекомендуется к широко вскрытой полости абсцесса подводить не твердую резиновую дренажную трубку, а мягкий дренаж Penrose (один или несколько). Из этого же доступа можно вскрывать и расположенный подпеченочно в spatium inferior инкапсулированный абсцесс, который, однако, более доступен спереди.
Правосторонний надпеченочный передне-верхний абсцесс
Для вскрытия правостороннего надпеченочного передне-верхнего абсцесса больного под интратрахеальным наркозом укладывают на левый бок, как и для вскрытия задне-верхнего абсцесса. Полость абсцесса вскрывается сначала спереди, подплеврально (поддиафрагмально) и экстраперитонеально. Под правой реберной дугой и параллельно к ней от мечевидного отростка наружу и вниз проводится разрез длиной около 10 см. По этой линии пересекаются все слои брюшной стенки вплоть до брюшины. Проходя пальцем вверх, тупо отделяют париетальную брюшину от внутренней поверхности диафрагмы, пока не достигают абсцесса, стенку которого прокалывают, а затем широко раскрывают его полость. По опыту автора, абсцесс такой локализации у больного, лежащего в постели на спине, плохо дренируется в сторону передней брюшной стенки, т. е. вверх, в направлении, противоположном силе тяжести, потому что в самой глубокой точке абсцесса и после вскрытия его полости еще накапливается гной. Для предотвращения задержки гноя автором разработан простой метод: сзади накладывается контрапертура, так что полость абсцесса может быть дренирована в этом направлении. Во вскрытую спереди полость абсцесса вводится длинный изогнутой корнцанг, тупой конец его проводят вдоль купола диафрагмы (по выпуклой поверхности печени), между мышцей и поверхностью печени кзади. Если абсцесс не разрушил правую венечную связку печени, то хорошо ощущается, когда конец инструмента поворачивается латерально (к правой стороне тела больного) и там, где верхний и задний листки венечной связки лежат уже близко друг к другу, связка прокалывается спереди назад. Можно поступить и следующим образом: конец инструмента повернуть еще правее и, обходя связку, ввести его позади печени. Конец инструмента проводится дальше, теперь уже по задней поверхности печени вниз, до той точки, где под XII ребром отчетливо выпячивается с его помощью кожа. Инструмент следует проводить таким образом, чтобы его конец располагался в самой глубокой точке. Выпячивание кожи должно быть ниже горизонтали, проведенной через остистый отросток 1 поясничного позвонка. В этом месте проводится поперечное сечение до тех пор, пока конец инструмента не появится в кожной ране. При этом впереди на брюшной стенке обычно видна только рукоятка инструмента, бранши которого спереди назад проходят через все туловище. Заднее отверстие расширяется, и теперь мы видим то количество гноя, которое здесь опорожняется. Поддиафрагмальное пространство обильно дренируется толстыми трубками (трубкой) со стороны задней раны, а в переднюю рану вводится полоска марли. Эта рана заживает быстро, в то время как задняя рана заживает только после полного окончания воспалительного процесса. Ежедневное обильное промывание раневой полости физиологическим раствором поваренной соли ускоряет ее заживление. Разработанный автором вышеописанный метод, возможно, покажется по своему описанию несколько сложным, однако, на практике он очень прост, дренирование выполняется всего за несколько минут, безопасно и дает отличный результат (Oergely). Этот метод даже у тяжелобольных приводит к быстрой дезинтоксикации и быстрому выздоровлению. Множественные абсцессы в брюшной полости После перфорации какого-либо органа брюшной полости (червеобразного отростка слепой кишки, желудка, толстой кишки) между петлями тонкой кишки могут возникнуть множественные гнойно-септические очаги, которые нередко быстро распространяются по всей брюшной полости. В таких случаях обычно возникает и абсцесс Дугласова пространства. Подобным гнойно-сен-тическим процессом сопровождается и секвестрирующий панкреатит после удаления секвестра. Если во время операции обнаруживают такое состояние, то стремятся вскрыть все карманы, опорожнить все абсцессы, промыть их полости и с помощью промывного и отсасывающего перитонеального дренирования способствовать освобождению брюшины от инфекции и в послеоперационный период. Возникновение множественных абсцессов в брюшной полости — тяжелое осложение основного заболевания. Справиться с ним можно только во всеоружии современных достижений хирургии, но, к сожалению, далеко еще не всегда.
Разлитой гнойный перитонит
Обычно разлитой гнойный перитонит возникает в результате перфорации какого-либо полого брюшного органа или тяжелого повреждения его стенки, которая становится проницаемой. Лишь в редких случаях его вызывает прободное ранение или ятрогенные вредности (осложнение после операции). Разлитой гнойный перитонит всегда был весьма устрашающим осложнением в брюшной хирургии, угроза его в настоящее время только несколько уменьшилась. Во всяком случае, своевременное, планомерное и эффективное применение современных методов позволяет более успешно бороться с гнойным перитонитом, чем 30 лет назад. Эта клиническая картина в какой-то мере является крайней формой множественных абсцессов в брюшной полости: по всей или почти по всей перитонеальной полости обнаруживается гной. О разлитом гнойном перитоните говорят и в том случае, если отдельные участки брюшины (сальниковая сумка, поддиафрагмальное пространство, право- и левосторонняя щель вдоль поперечнообо-дочной кишки и др.) закрыты, изолированы и в них нет гноя. Ранее, если хирург во время операции обнаруживал разлитой гнойный перитонит, то строго запрещалось промывать брюшную полость, чтобы не перенести с промывающей жидкостью инфекцию на еще не захваченные ею участки. В настоящее время взгляды на этот вопрос в корне изменились. При разлитом диффузном перитоните применяется не только отсасывание гноя из брюшной полости, не только «высушивание» его салфетками, но и обильное промывание, прополаскивание брюшной полости в целях наиболее полного выведения оттуда инфицирующих и токсических веществ. Принято считать, что опасность распространения инфекции с промывающей жидкостью гораздо меньше, чем польза от удаления инфицирующего материала из брюшной полости. В ходе операции брюшная полость обильно промывается 15-20 л изотонического раствора поваренной соли температуры тела. Гнойно-фибринозный эксудат стремятся удалить из самых отдаленных уголков брюшной полости. К солевому раствору можно добавить антибиотик, но суть состоит не в антисептическом действии, а в как можно более совершенной механической очистке брюшной полости. Поскольку совершенно очевидно, что бактерии не могут быть смыты с париетальной и висцеральной брюшины и с фибрина, промывание следует продолжать и в послеоперационный период, пока организм больного не мобилизует все гуморальные и клеточные защитные механизмы и не преодолеет инфекцию. Лучшим методом служит промывающий и отсасывающий дренаж брюшной полости. Суть такого дренирования состоит в том, что операцию заканчивают выведением на брюшную стенку через специальные отверстия нескольких тонких дренажных трубок из верхней части брюшной полости, из каждой инкапсулированной полости отдельно (Дугласово, поддиафрагмальное пространства и др.), и толстых дренажных трубок из нижней части брюшной полости. Через тонкие трубки в течение суток капельным путем вводится 3-4 л физиологического раствора или раствора Рингера (45-60 капель в минуту), а толстые трубки подключаются на отсасывание по Biilau или на активное отсасывание. Описать этот метод гораздо легче, чем правильно осуществить описанные мероприятия на практике, так как трубки часто закупориваются, не дренируют, введенная жидкость не вытекает из брюшной полости и т. д. В послеоперационный период нужно стремиться очень терпеливо к тому, чтобы дренирование было возможно длительным и эффективным. Исследования с контрастным веществом показали, что даже спустя 3 4 дня после операции еще нет такого слипания петель тонкой и толстой кишки, которое не позволяло бы провести обильное промывание брюшной полости (Lick). Эффективное промывное и отсасывающее дренирование приводит к быстрой детоксикации больного. В этом отношении убедительны данные В. С. Савельева. Можно решительно утверждать, что наряду с антибиотиками, а также поддержанием водно-солевого равновесия и переливаниями крови хорошо проведенное обильное промывное и отсасывающее дренирование брюшной полости в настоящее время оказывают наибольшую помощь в борьбе с разлитым гнойным перитонитом.
Лечение аппендикуллярного абцесса
На стадии инфильтрата экстренная операция по поводу острого аппендицита противопоказана, его лечат консервативно в условиях стационара: назначается строгий постельный режим, в первые 2-3 суток холод на живот, затем – тепло, щадящая диета, антибиотикотерапия. Слабительные и наркотические препараты исключены. Иногда с целью рассасывания инфильтрата назначаются паранефральные новокаиновые блокады. При полном рассасывании аппендикулярного инфильтрата через 1-2 месяца проводят плановую аппендэктомию, так как возможны повторные приступы острого аппендицита, развитие инфильтрата, абсцесса и тяжелых осложнений.
Лечение сформировавшегося аппендикуллярного абсцесса – оперативное: гнойник вскрывают и дренируют, доступ зависит от локализации гнойника. В некоторых случаях при аппендикулярном абсцессе может выполняться его чрескожное дренирование под контролем УЗИ с использованием местной анестезии. Оперативное вскрытие и опорожнение гнойника проводится под общим наркозом правосторонним боковым внебрюшинным доступом.
При тазовом аппендикулярном абсцессе его вскрывают у мужчин через прямую кишку, у женщин – через задний свод влагалища с предварительной пробной пункцией. Гнойное содержимое аппендикулярного абсцесса аспирируют или удаляют тампонами, полость промывают антисептиками и дренируют, используя двухпросветные трубки. Удаление слепого отростка предпочтительно, но если нет такой возможности, его не удаляют из-за опасности распространения гноя в свободную брюшную полость, травмирования воспаленной кишечной стенки, образующей стенку аппендикулярного абсцесса.
В послеоперационном периоде проводится тщательный уход за дренажем, промывание и аспирация содержимого полости, антибиотикотерапия (сочетание аминогликозидов с метронидазолом), дезинтоксикационная и общеукрепляющая терапия. Дренаж остается до тех пор, пока из раны отделяется гнойное содержимое. После удаления дренажной трубки рана заживает вторичным натяжением. Если не была произведена аппендэктомия, ее выполняют планово через 1-2 месяца после стихания воспаления.
Публикации в СМИ
Аппендикулярный абсцесс — осложнение острого аппендицита, отграниченный перитонит (гнойник, содержащий червеобразный отросток. Стенками его могут быть большой сальник, петли кишечника и другие органы), располагается в полости брюшины или забрюшинной клетчатке (правая подвздошная область, малый таз, поддиафрагмальное пространство, ретроцекальное пространство). Частота — 14–19% случаев аппендикулярного инфильтрата. Преобладающий пол — женский, т.к. женщины болевой синдром часто связывают с заболеваниями внутренних половых органов и своевременно не обращаются к хирургу.
Этиология и патогенез • Абсцедирование аппендикулярного инфильтрата (ошибки в диагностике, неполноценное лечение, позднее обращение к врачу) • В случае прогрессирования может происходить прорыв гнойника в брюшную полость с развитием перитонита, в забрюшинное пространство (с образованием забрюшинной флегмоны) или в полые органы (чаще в просвет кишки).
Клиническая картина • Начало заболевания — типичный приступ острого аппендицита. • При наличии признаков острого аппендицита в течение 2–3 сут следует предполагать образование аппендикулярного инфильтрата, в течение 5–6 сут — его абсцедирование и развитие аппендикулярного абсцесса. • Пальпация — болезненное неподвижное опухолевидное образование в правой подвздошной области, нижний его полюс может определяться при вагинальном или ректальном исследовании. • Клинические признаки распространённого перитонита отсутствуют. • Проводимое лечение аппендикулярного инфильтрата неэффективно ••• Повышение температуры тела до 39–40 °С с ознобами ••• Увеличение инфильтрата в размерах (приближается к передней брюшной стенке), усиление болезненности при пальпации ••• Нарастание интенсивности пульсирующей боли ••• Появление признаков раздражения брюшины ••• Увеличение разницы между температурой тела, измеренной в подмышечной впадине и прямой кишке • Гиперемия кожи и флюктуация — поздние признаки. • В некоторых случаях — явления непроходимости кишечника, разлитого перитонита.
Лабораторные исследования • Постепенно нарастающий лейкоцитоз с ядерным сдвигом влево • Значительное (до 30–40 мм/ч) увеличение СОЭ.
Специальные методы исследования • Ректальное или вагинальное исследование — выраженная болезненность, иногда можно пропальпировать нижний полюс образования • Обзорная рентгенография органов брюшной полости — уровень жидкости в правой половине брюшной полости • УЗИ позволяет установить размер абсцесса и его точную локализацию.
Лечение — оперативное: вскрытие и дренирование полости абсцесса • Обезболивание — общее, при пункционном дренирование под УЗИ — местное • Доступ определяется локализацией абсцесса •• Типичен доступ по Пирогову — правосторонний боковой внебрюшинный •• При тазовой локализации — доступ через прямую кишку или задний свод влагалища •• Чрескожное дренирование под контролем УЗИ или компьютерной томографии (КТ) • Удаление червеобразного отростка не является целью операции, но при возможности — предпочтительно • Полость абсцесса промывают антисептиками • В качестве дренажей используют двухпросветные трубки для промывания и активной аспирации содержимого в послеоперационном периоде • В послеоперационном периоде — дезинтоксикационная и антибактериальная терапия.
Диета. В начальном периоде — диета №0.
Осложнения • Вскрытие абсцесса в свободную брюшную полость, просвет кишки, на коже правой подвздошной области • Сепсис • Пилефлебит • Абсцесс печени
Прогноз серьёзный, зависит от своевременности и адекватности оперативного вмешательства.
МКБ-10• K35.1 Острый аппендицит с перитонеальным абсцессом
Прогноз и профилактика
При отсутствии лечения аппендикуллярный абсцесс может самопроизвольно вскрыться в просвет кишки, брюшную полость или забрюшинное пространство, иногда в мочевой пузырь или влагалище, очень редко через брюшную стенку наружу. Прогноз серьезный, исход заболевания определяется своевременностью и адекватностью оперативного вмешательства. Профилактика аппендикулярного абсцесса заключается в раннем распознавании острого аппендицита и проведении аппендэктомии в первые 2-е суток.
Вы можете поделиться своей историей болезни, что Вам помогло при лечении аппендикулярного абсцесса.