ОСТРЫЙ ЖИВОТ
— клинический симптомокомплекс, развивающийся при повреждениях и острых заболеваниях органов брюшной полости и забрюшинного пространства; при этом требуется или может потребоваться срочная медицинская (чаще хирургическая) помощь. Острый живот, не являясь окончательным диагнозом, служит тревожным сигналом, заставляющим врача или среднего медработника принять немедленные меры для экстренной госпитализации больного в профильное учреждение, где в ближайшее время после его поступления должны быть проведены необходимые диагностические и лечебные мероприятия. Иногда в мед. литературе, особенно педиатрической, используют термин «абдоминальный синдром», к-рым объединяют все патологические состояния, сопровождающиеся острыми болями в животе, в т. ч. и не подлежащие хирургическому лечению (см. Псевдоабдоминальный синдром). Т. о., абдоминальный синдром — более широкое понятие, чем Острый живот.
Причины
возникновения Острого живота многочисленны и могут быть сгруппированы следующим образом.
1. Повреждения органов брюшной полости и забрюшинного пространства, которые принято делить на закрытые и открытые (см. Живот, повреждения; Забрюшинное пространство, повреждения). Наиболее частой причиной Острого живота являются повреждения полых органов желудочно-кишечного тракта и мочевого пузыря. Симптомы Острого живота часто возникают при переломах костей таза, а также нижнегрудного и поясничного отделов позвоночника, что обусловлено образованием в этих случаях забрюшинной гематомы. Причиной Острого живота иногда бывает сквозное повреждение стенки желудка, возникающее в ряде случаев при хим. ожогах его. Сравнительно редко причиной может быть разрыв толстой кишки, возникающий при попадании в ее просвет воздуха под большим давлением.
2. Воспалительные заболевания, в т. ч. и перитонит (см.). Наиболее частая причина О. ж.— острые воспалительные процессы в червеобразном отростке, желчном пузыре, поджелудочной железе. Реже его причиной может быть флегмона одного из отделов жел.-киш. тракта, дивертикулит, эпиплоит и др.
3. Перфорация полого органа (см. Прободение). Чаще всего она возникает вследствие различных заболеваний органов брюшной полости и забрюшинного пространства (напр., острого холецистита, острого аппендицита, язв и опухолей жел.-киш. тракта, дивертикулов тонкой и толстой кишки, мочевого пузыря и др.). В ряде случаев перфорация может произойти в результате попадания в жел.-киш. тракт инородных тел (костей, игл и др.).
4. Внутренние кровотечения в просвет жел.-киш. тракта (см. Желудочно-кишечное кровотечение), в брюшную полость (напр., при разрыве трубы при трубной беременности) и забрюшинное пространство (напр., разрыв почки или расслаивающей аневризмы брюшной аорты).
5. Непроходимость кишечника, возникающая в результате заворота кишок, узлообразования, ущемления кишки во внутренней или наружной грыже, обтурации кишки извне или изнутри, инвагинации, сдавления кишки спайками (см. Непроходимость кишечника).
6. Острые нарушения мезентериального кровообращения (артериального и венозного), приводящие к инфаркту (гангрене) кишечника. При этом обычно преобладает симптоматика динамической непроходимости кишечника. Как правило, расстройства мезентериального кровообращения возникают на фоне выраженных изменений сосудистой стенки и свертывающей системы крови.
7. Воспалительные процессы в придатках матки, внематочная беременность, апоплексия яичника, перекрут ножки опухоли или кисты яичника, некроз миоматозного узла матки или опухоли яичников.
8. Ряд заболеваний сердечно-сосудистой, дыхательной и других систем, нек-рые инфекционные болезни. Клин, картина при этих заболеваниях может служить причиной диагностических ошибок (см. Псевдоабдоминальный синдром).
9. У детей — родовая травма (с повреждением печени, селезенки и других органов), врожденная и приобретенная непроходимость кишечника, перфорация кишки при язвенном неспецифическом колите и др.
Что такое острый живот
Внутренние органы покрыты брюшиной. При воспалении какого-либо органа возникает и раздражение брюшины. Она вызывает спазм мышц живота. Боль при остром животе является компенсаторной реакцией.
При этом боль в одном месте может приводить к ощущениям болезненности в совершенно другом. Это называют иррадиацией боли. Наиболее известный пример – боли в руке, хотя в этот момент у человека сердечный приступ.
Острый живот возможен в любом возрасте, как у детей, так и у взрослых.
Понятие «острый живот» было введено еще в 1940 году Г. Мондором, который написал книгу о диагностике неотложных состояний. Мондор назвал подобные патологические процессы «катастрофой в брюшной полости». После публикации работы хирурги стали изучать все возможные способы диагностики и лечения синдрома острого живота, его причины. Стало известно, почему на сильную боль в животе нужно реагировать как можно быстрее. Нельзя ждать, «вдруг само пройдет».
Синдром острого живота – проявление воспаления органов брюшной полости. Самые разные заболевания могут проявляться схожим образом, поэтому острая боль в животе – коварный признак. Это всегда требует срочной диагностики, чтобы исключить смертельно опасные состояния.
Причины острого живота у взрослых
К появлению синдрома приводят в основном воспалительные процессы в брюшной полости. Может воспалиться кишечник, желчный пузырь, поджелудочная железа.
Кровотечения также провоцируют острый живот. Например, язва, которая дошла до стадии прободения – образования сквозного отверстия в стенке желудка или кишечника, разрыв селезенки, яичника и других органов. К сильным кровотечениям ведет и внематочная беременность.
Будьте в курсе!
Первая медицинская помощь при травмах, отравлениях, укусах: памятка КП
Не менее важно нормальное кровоснабжение всех органов. Если сосуды брюшины спазмированы, перекрыты тромбами или пузырьками воздуха, органы начинают испытывать кислородное голодание. Это вызывает боль, а задержка продуктов метаболизма – воспаление.
Также частая причина – инфекции, отравления, травмы живота, опухоли. Реже сопровождаются признаками острого живота болезни почек, женских и мужских внутренних половых органов.
Симптомы острого живота у взрослых
Острый живот отличается от обычной боли в животе при менструации, например. При остром животе боль начинается довольно резко. Передняя стенка живота при этом напрягается и становится «каменной». Расстраивается перистальтика пищеварительного тракта. Это может вызвать понос, запор, метеоризм.
Другие признаки будут отличаться в зависимости от заболевания, которое вызвало синдром острого живота. Обычно боль кинжальная, острая, постепенно нарастает. Иногда наступает временное облегчение, возможна рвота, тошнота. Часто повышена температура, учащено сердцебиение.
Симптомы острого живота трудно не заметить: начинает резко, кинжалообразно болеть живот, часто повышается температура и накатывает тошнота. Фото: Pixabay
Если в брюшной полости сильное кровотечение или истечение желудочного содержимого, мышцы живота усиливаются. Может появиться симптом «ваньки-встаньки». При этом боль заметно уменьшается в сидячем положении. Если быстро перейти из положения лежа в положение сидя, развивается головокружение и возможна потеря сознания.
При синдроме острого живота в какой-то момент возникает бледность, озноб, холодный пот. Но эти признаки могут появиться достаточно поздно. В наиболее запущенных случаях возможен шок: апатия, вялость, кожа становится землистого цвета, лицо заостряется.
Лечение острого живота у взрослых
Успешное лечение зависит от быстрого выяснения причины. Важно как можно скорее вызвать врача. Чтобы не усугубить ситуацию, нельзя греть живот, принимать препараты, как бы больно ни было. Болеутоляющие исказят картину боли, и сложнее будет понять, что происходит. Это опасно, поскольку каждая минута может быть на счету. Также нельзя есть и пить, ставить клизму.
Основное лечение – хирургическое, его редко удается избежать. После экстренной диагностики пациента оперируют. Во время операции окончательно определяется метод лечения. Очень важна правильная диагностика. Необходимо исключить патологию, которая лишь похожа на острый живот, но им не является. Больным хроническими тяжелыми заболеваниями опасно делать экстренные операции – это может ухудшить их состояние или привести к смерти. Например, особенно это опасно при инфаркте миокарда, почечной или печеночной колике.
Диагностика
Врач собирает анамнез, опрашивает пациента. Необходимо запомнить, как именно и когда начались боли, как они менялись. Была ли рвота, понос или другие явления, как это происходило. У женщин дополнительно уточняют гинекологические данные – какие заболевания были, цикл и т.д.
Далее пациента осматривают, проверяют давление, пульс, пальпируют живот. Это болезненно, поэтому давление максимально осторожное. Проверяется наличие симптома Щеткина-Блюмберга – при остром воспалении у пациента всегда усиливается боль, если надавить на живот и резко отнять руку.
Дополнительно возможен ректальный осмотр, особенно часто применяется у детей. Всем женщинам проводится вагинальное исследование, для исключения заболеваний именно репродуктивной системы.
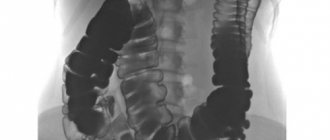
Важно! С синдромом острого живота показана госпитализация. В условиях больницы берут анализы крови, делают рентген брюшной полости, УЗИ.
Инна МазькоВрач-гастроэнтеролог, терапевт
Последний метод лучше всего подходит именно для выявления проблем с репродуктивными органами. Иногда используется колоноскопия – осмотр через кишечник с помощью гибкого колоноскопа, а также гастроскопия через пищевод.
Иногда все равно не удается установить причину, вызывающую боль и воспаление. В таких тяжелых случаях проводят операцию с целью диагностики – через минимальные отверстия. Иногда требуется и полное вскрытие брюшной полости.
Современные методы лечения
Следует как можно быстрее вызвать скорую помощь. Успокоить человека, уложить на спину и приложить холод к животу. Это снизит возможное кровотечение или воспаление.
Далее пациента госпитализируют либо в больницу, либо сразу в реанимацию, если состояние критическое. Сначала проводится противошоковая терапия, иначе есть риск смерти, и лишь потом дальнейшее лечение.
В тему
Такой банальный, но опасный аппендицит: что нужно знать
С помощью диагностики выясняют, в чем причина острого живота, и проводится срочная операция. Обычно это происходят уже в течение 2 — 3 часов после госпитализации. В случае, если пациент уже в агонии, операция проводится немедленно.
Конкретные действия и способы лечения определяют уже на хирургическом столе – устраняют кровотечение, удаляют отмершие ткани, восстанавливают цельность поврежденных органов. Пациент обязательно принимает антибиотики, швы обрабатывают антисептиками – все для устранения инфекции и воспаления.
Лечебная тактика
Больной с диагнозом О. ж. должен быть немедленно госпитализирован в профильное учреждение. Транспортировка больных, находящихся в тяжелом состоянии, должна проводиться осторожно, с учетом возможности проведения в процессе ее необходимых реанимационных мероприятий. Характер леч. мероприятий при О. ж. зависит прежде всего от причины заболевания. При нек-рых воспалительных процессах, не сопровождающихся развитием перитонита, проводят комплексное консервативное лечение, включающее диету, противовоспалительные, дезинтоксикационные и другие мероприятия. Однако в большинстве случаев О. ж. (при перитоните, перфорации полых органов, механической непроходимости кишечника, внутренних кровотечениях и др.) необходимо оперативное лечение. При тяжелом состоянии больного с выраженной интоксикацией, обезвоживанием необходимо проведение интенсивной предоперационной подготовки в течение 2—3 час. с целью коррекции возникших нарушений. В сложных случаях характер и объем леч. мероприятий должен определяться консилиумом специалистов (хирург, реаниматолог, терапевт и др.). В нек-рых случаях крайне тяжелого состояния больного (напр., при массивном жел.-киш. кровотечении) оперативное вмешательство производят сразу же после поступления больного в стационар, параллельно выполняя реанимационные мероприятия.
Пока не решен вопрос о необходимости экстренной операции, следует воздержаться от применения анальгетиков, наркотиков, снотворных, нейролептиков, транквилизаторов, слабительных средств, клизм, т. к. они могут в значительной мере исказить симптоматику заболевания, что может служить причиной диагностической ошибки. В определенной степени это относится к к антибиотикам, применение к-рых может временно создать обманчивую картину относительного улучшения и обусловить необоснованную отсрочку оперативного вмешательства.
Профилактика острого живота у взрослых в домашних условиях
Профилактика заключается именно в предупреждении заболеваний, а не самого острого живота. Поскольку он лишь проявление болезней.
Снизить риск такого опасного синдрома можно с помощью правильного питания, активного образа жизни, контроля веса. Важно следить за состоянием органов, если они уже поражены. Например, при хронических заболеваниях почек, печени, желудка, нужно вовремя обследоваться и принимать прописанные препараты. Если острый живот все же развился, то прогноз довольно неоднозначный. На выздоровление очень влияет скорость обращения к врачу, состояние человека, возраст. Хуже переносят подобное состояние дети и пожилые люди.
4.Лечение
Почти все случаи острого живота создают абсолютные показания к неотложному хирургическому вмешательству. В настоящее время стандарт оказания помощи, базирующийся на обширном статистическом материале, требует принятия и реализации решения в сроки, не превышающие шести часов с момента появления диагностически значимой симптоматики.
Поэтому нелишне еще раз напомнить, что в любой ситуации и любой местности, при любых отказах и любой диссимуляции (умышленном сокрытии ощущений) со стороны больного, – который до возникновения характерных для острого живота симптомов мог быть каким угодно крепким и здоровым, – а также при любых сомнениях у родственников, фактор времени является критически важным, и чем быстрее будет оказана помощь, чем выше шансы избежать летального исхода. Вопрос должен ставиться именно в такой формулировке.
Популярные вопросы и ответы
Часто при боли в животе люди предпочитают принимать обезболивающие и уголь, ждать, пока «само пройдет». К сожалению, в случае острого живота это слишком опасно. При сильных болях в животе лучше перестраховаться и вызвать «скорую». Подробнее обо всех осложнениях синдрома острого живота расскажет врач-гастроэнтеролог Инна Мазько.
Какие могут быть осложнения при остром животе?
Наиболее частые причины острого живота: ● аппендицит; ● кишечная непроходимость; ● острый панкреатит; ● перфорация язвы желудка или двенадцатиперстной кишки; ● разрыв кисты яичника; ● внематочная беременность.
Осложнениями этих заболеваний являются: кровотечение, сепсис, шок, абсцессы (нагноения) в брюшной полости, гнойный перитонит и др.
Когда вызывать врача на дом при остром животе?
При сильной боли в животе всегда необходимо как можно быстрее вызвать бригаду скорой помощи или врача на дом.
При остром животе операция неизбежна?
Симптомы острого живота говорят о большой беде в брюшной полости и практически всегда требуют неотложной хирургической помощи.
Представлен материал по диагностике «острого живота». Рассмотрены основные причины его возникновения. Детально описаны кардинальные симптомы острых хирургических заболеваний органов брюшной полости. Особое внимание уделено интерпретации болевого синдрома, исходя из анатомо-физиологических особенностей иннервации внутренних органов и передней брюшной стенки. Даны рекомендации по предупреждению диагностических ошибок.
Acute abdomen
The material for the diagnosis of «acute abdomen» and the main reasons for its occurrence are presented. It is detailed description of the cardinal symptoms of acute surgical diseases of abdominal organs. Particular attention is paid to the interpretation of pain at the basis of anatomical features physiological innervation of internal organs and abdominal wall. The recommendations for the prevention of diagnostic errors are given.
Анализ летальных исходов при острой хирургической патологии органов брюшной полости показывает, что в большинстве случаев в их основе лежат поздние сроки поступления больных в хирургический стационар. И как бы блестяще ни была выполнена операция, если она производится в далеко зашедшей стадии патологического процесса, только ценой «героических» усилий становится возможным добиться желаемого результата — спасти жизнь тяжелому больному.
Диагностика острых хирургических заболеваний на догоспитальном этапе имеет характерную особенность — специалист, который первый осматривает пациента, в большинстве случаев врач нехирургического профиля. Поскольку фактор времени в неотложной хирургии играет решающую роль в развитии патологического процесса, то квалификация данного врача и определяет в конечном итоге дальнейшую судьбу больного.
Способность пациента обнаруживать у себя симптомы острого хирургического заболевания и своевременно обращаться за медицинской помощью во многом зависит от уровня его культуры и образования. К сожалению, приходится констатировать и обратное явление.
Нередко причиной серьезного осложнения острого аппендицита, наиболее часто встречающегося в хирургической практике, является недооценка ранних проявлений заболевания самим пациентом. Однако известно множество примеров, когда пациенты своевременно обращались за медицинской помощью, но симптомы «острого живота» не распознавались и оперативные вмешательства выполнялись, когда клиника перитонита не вызывала сомнений. Существует также целый ряд нехирургических заболеваний, проявление которых нередко сопровождается абдоминальной симптоматикой. Выполнение у таких больных напрасной лапаротомии может усугубить течение основного патологического процесса и привести к летальному исходу. Итак, что же такое «острый живот» и как избежать ошибок в его распознавании?
«Острый живот» (ОЖ) является одним из наиболее обобщенных клинических синдромов, развивающихся при травматических повреждениях и острых хирургических заболеваниях органов брюшной полости и забрюшинного пространства. Появление данного симптомокомплекса предопределяет немедленное направление больного в хирургический стационар. Таким образом, термин ОЖ следует рассматривать не как медицинский жаргон, а как рабочую гипотезу на догоспитальном этапе, которая всегда требует от врача, осматривающего больного, активных действий по уточнению характера заболевания.
Причины, вызывающие ОЖ, многочисленны и могут быть сгруппированы следующим образом:
- травмы органов брюшной полости и забрюшинного пространства;
- острые воспалительные заболевания органов брюшной полости;
- перфорации полых органов;
- внутрибрюшные кровотечения;
- острая кишечная непроходимость;
- острое нарушение мезентериального кровообращения.
При возникновении у больного симптомокомплекса ОЖ перед хирургом ставятся вопросы, требующие безотлагательного ответа:
1. Действительно ли имеющиеся симптомы обусловлены острой хирургической патологией?
2. Нуждается ли больной в операции и какова степень ее неотложности?
Для ответа на первый вопрос следует помнить, что, несмотря на многообразие причин возникновения ОЖ, его клиническая картина строго очерчена и определяется рядом кардинальных симптомов:
1. Боль.
2. Рвота.
3. Задержка газов и отсутствие стула.
4. Защитное мышечное напряжение передней брюшной стенки.
Выраженность кардинальных симптомов зависит от длительности заболевания, возраста больного и функционального состояния организма. Наибольшие трудности возникают при постановке правильного диагноза у детей и стариков, беременных женщин, у лиц, находящихся в состоянии шока, алкогольного опьянения и наркотического воздействия, больных с тяжелыми психическими расстройствами. Очень важным является выяснение хронологического порядка и деталей возникновения этих симптомов. Поскольку боли в животе, как правило, сопровождают любое острое заболевание органов брюшной полости и являются основной причиной обращения больных за медицинской помощью, внимание врача должно быть в первую очередь сосредоточено на выяснении их причины, времени возникновения, характера и локализации.
Чувство боли возникает непроизвольно под действием болевого раздражителя, который возбуждает болевые рецепторы и перерабатывается в промежуточном мозге. Таким образом, боль является субъективным ощущением человека, что необходимо учитывать для ее правильной интерпретации.
В соответствии с анатомо-физиологическими особенностями нервной системы брюшной полости и передней брюшной стенки различают три основных типа болей:
1. Висцеральная боль.
2. Соматическая боль.
3. Иррадиирующая (отраженная) боль.
Рецепторы, воспринимающие висцеральную боль, находятся на висцеральной брюшине, которая покрывает внутренние органы, и реагируют на увеличение внутриполостного давления, а не на прямые раздражители (ожег, разрез, некроз). Болевые импульсы, идущие по висцеральным афферентам, достигают только подкорковых центров, поэтому такие боли не имеют четкой локализации. В зависимости от пораженного органа висцеральная боль может быть приблизительно локализована в эпигастрии, околопупочной области, нижних отделах живота и т.д. Она не усиливается при изменении положения тела больного, по интенсивности может носить волнообразный или приступообразный характер.
Примером таких болей являются различные колики (желчная, кишечная, аппендикулярная, почечная и т.д.), что не исключает острую хирургическую патологию в начальной стадии своего развития (острый холецистит, острый аппендицит, острая кишечная непроходимость, острый панкреатит, мезентериальный тромбоз). Переход схваткообразной боли в постоянную может свидетельствовать о нарушении кровообращения в стенке органа вследствие высокого внутриполостного давления. Известный симптом Волковича — Кохера при остром аппендиците показывает, как висцеральная боль, локализующаяся в начальной стадии заболевания в подложечной области, перемещается в последующем в правую подвздошную область. Такая особенность связана с переходом воспалительного процесса с висцеральной брюшины аппендикса на париетальную брюшину подвздошной ямки. Боль, которая при этом возникает, называется соматической. Ее рецепторы находятся в париетальной брюшине. Поскольку импульсы, идущие по соматическим афферентным путям, достигают коры головного мозга, эти боли всегда локализованы, носят постоянный характер и нарастают по интенсивности. Они усиливаются при изменении положения тела, кашле, глубоком вдохе и ходьбе. Из-за интенсивных болей, возникающих при перфорации полых органов, пациенты предпочитают лежать на боку с приведенными к груди коленями, расслабляя мускулатуру передней брюшной стенки и облегчая тем самым свое состояние. В момент перфорации язвы желудка или двенадцатиперстной кишки болевые ощущения сразу достигают своих максимальных значений. Спустя некоторое время интенсивность соматической боли может уменьшиться, что связано с особенностями воздействия патологического содержимого на париетальную брюшину. Такой период «мнимого благополучия» может быть неправильно интерпретирован, что приводит к диагностическим ошибкам на догоспитальном этапе. При этом врачу, проводящему обследование, следует обращать внимание на появление у пациента симптомов, свидетельствующих о развитии эндогенной интоксикации (жажда, сухость во рту, тахикардия) и пареза кишечника, (тошнота, рвота, вздутие живота, отсутствие стула и неотхождение газов).
Таким образом, клинические признаки соматической боли, подтвержденные в сомнительных случаях специальными методами исследования, служат показанием к неотложному оперативному вмешательству.
Особенности сегментарных анатомических взаимосвязей между вегетативной нервной системой и спиноталамическими нервами часто приводят к иррадиации (отражению) висцеральных болей. Поскольку на одни и те же нейроны задних рогов спинного мозга поступают импульсы, идущие от внутренних органов и с поверхности тела, центральная нервная система не всегда точно дифференцирует исходный пункт раздражения. При этом боль проецируется не на область очага патологического процесса в брюшной полости, а на поверхность тела, которая иннервируется данным спинальным центром. Локализация таких иррадиирующих болей соответствует зонам Захарьина — Геда. Нередко боли распространяются за пределы живота. Типичным примером может служить боль, которая появляется в надплечьи и боковой поверхности шеи при перфоративной язве желудка или двенадцатиперстной кишки, плеврите, гемоперитонеуме, деструктивном процессе в желчном пузыре (симптом Элекера). Вследствие раздражения диафрагмы патологическим содержимым брюшной полости (кишечное содержимое, желчь, кровь) болевые импульсы передаются по диафрагмальным нервам к четвертому шейному сегменту и области, которые иннервируются CIV. Такая особенность заставляет пациента принимать положение, способствующее перемещению перитонеального содержимого в другие отделы брюшной полости и снижению тем самым болевой импульсации. При насильственной попытке его изменения больной вновь занимает исходное положение (симптом «ваньки-встаньки»). Другим примером иррадиирующих болей может служить торакоабдоминальный синдром, возникающий при патологии органов грудной клетки. Поскольку шесть нижних межреберных нервов принимают участие в иннервации передней брюшной стенки, нижнедолевые пневмонии, плевриты, повреждения ребер, перикардиты могут протекать с острыми болями в области живота и напряжением брюшных мышц (торако-абдоминальный синдром). Знание особенностей иррадиирующих болей может помочь в постановке правильного диагноза и избежать напрасных лапаротомий.
Важной особенностью болей в животе при острой хирургической патологии является и то, что они, как правило, предшествуют появлению других симптомов (рвоте, повышению температуры, иктеричности кожных покровов и слизистых оболочек, метеоризму и диареи), которые со временем могут иметь самостоятельное значение.
Остается добавить, что интенсивные болевые ощущения непроизвольно влияют на вегетативную иннервацию, что может сопровождаться тахикардией, падением артериального давления, повышенной потливостью, непроизвольным мочеиспусканием.
Рвота является следующим по частоте симптомом ОЖ. Ее наличие и характер чаще не имеют самостоятельного значения за исключением случаев острой кишечной непроходимости и гастродуоденальных кровотечений. Так, при высокой тонкокишечной непроходимости рвота, являясь ранним признаком заболевания, носит постоянный характер и приводит к быстрому истощению больного. Однако при низкой тонкокишечной и толстокишечной непроходимости рвота присоединяется на поздних стадиях заболевания. Рвотные массы имеют зловонный характер («каловая рвота») и значительны по объему. Рвота может наблюдаться не только при нарушении проходимости желудочно-кишечного тракта, но и возникать рефлекторно при почечной колике, перекруте кисты яичника, остром панкреатите, остром холецистите. При остром аппендиците рвота чаще однократная, реже повторная или многократная, но неукротимой она не бывает. У большинства больных с продолжающимся интенсивным кровотечением из желудка и двенадцатиперстной кишки наблюдается рвота кровью со сгустками. Характерна рвота «фонтаном» или «полным ртом», которая возникает при кровотечениях из варикозно расширенных вен пищевода. Нередко отмечается рвота цвета кофейной гущи. Такой вид она приобретает вследствие соединения гемоглобина со свободной соляной кислотой с образованием солянокислого гематина, что имеет место при неинтенсивных, либо остановившихся гастродуоденальных кровотечениях.
Отсутствие стула и неотхождение газов является важным симптомом ОЖ, свидетельствующим о механической либо функциональной кишечной непроходимости. Данный симптом является ранним признаком толстокишечной непроходимости. Необходимо помнить также, что при тонкокишечной непроходимости, особенно в начале заболевания (первые 6 часов) может быть стул и самостоятельное отхождение газов вследствие опорожнения дистальных отделов кишечника. Развитие перитонита приводит к рефлекторному угнетению двигательной активности кишечника. Однако при тазовых перитонитах могут наблюдаться поносы и тенезмы вследствие раздражения перитонеальным экссудатом ампулы прямой кишки. Такая особенность часто наблюдается при деструктивном тазовом аппендиците.
N.B. Копростаз и неотхождение газов нередко сопутствуют острому аппендициту у лиц пожилого и старческого возраста.
Симптом защитного мышечного напряжения (defense musculaire) клинически проявляется вследствие раздражения париетальной брюшины и возникает параллельно с соматической болью, являясь результатом висцеромоторного рефлекса. Раздражителями рецепторов брюшины могут быть желудочно-кишечное содержимое, желчь, моча, кровь и перитонеальный экссудат. Импульсы, идущие с рецепторного поля, передаются в соответствующий сегмент спинного мозга и с двигательных нейронов его передних рогов на иннервируемые данным сегментом мышцы, которые приходят в состояние двигательного сокращения. Защитное напряжение мышц передней брюшной стенки вызывает своеобразную иммобилизацию и обеспечивает покой органам брюшной полости, создавая оптимальные условия для отграничения патологического процесса. Оценивая клиническое значение симптома защитного мышечного напряжения, известный французский хирург Г. Мондор писал: «Из всей патологии едва ли найдется более верный, более точный, более полезный и более спасительный показатель». Важность для диагностики данного показателя заключается в том, что его локализация в основном соответствует месторасположению больного органа, интенсивность мышечной реакции часто дает представление о степени воспалительного процесса. Несмотря на кажущуюся простоту, его выявление во многом будет зависеть от опыта и умения хирурга. Выраженность данного симптома определяется не только качеством действующего раздражителя, но и местом его воздействия на брюшину. Последнее объясняется тем, что не все участки брюшины равноценны как рецепторные поля этого рефлекса. Так, отчетливый defense musculaire возникает при раздражении париетальной брюшины, выстилающей верхние и средние этажи брюшной полости. Менее выражено защитное мышечное напряжение (ЗМН) при раздражении брюшины в области малого таза. Важное практическое значение имеет продолжительность ЗМН, которое может наблюдаться в течение нескольких суток. Эта необычайная длительность сокращения скелетных мышц, которые легко утомляются в нормальных условиях, говорит о включении особых механизмов в реализации ЗМН. Со временем (примерно через 12 часов) наблюдается постепенное ослабление мышечного напряжения, к которому присоединяются нарастающая эндогенная интоксикация, метаболические и водно-электролитные нарушения, характерные для поздних стадий разлитого гнойного перитонита.
Решающее значение для обнаружения незначительных признаков ЗМН имеет соблюдение ряда методических приемов, которыми должен владеть врач, обследующий пациента. Обращают внимание на следующие особенности:
- Исследование должно проходить в теплом помещении.
- Больной должен лежать спокойно и расслабленно (насколько это возможно при данной патологии).
- Перед началом пальпации следует согреть руки, попросить пациента глубоко подышать животом и покашлять. При этом может наблюдаться резкое усиление болей, если воспалительный процесс переходит на париетальную брюшину.
- Начинать пальпацию живота следует поверхностно на максимальном удалении от области, где больной ощущает наибольшую болезненность, постепенно и методично перемещая руки в эту зону.
- При выявлении симптома ЗМН необходимо определить его произвольный или непроизвольный (истинный) характер. Произвольное сокращение мышц, как правило, уменьшается при глубоком вдохе и последующем выдохе, сгибании ног в коленных и тазобедренных суставах (ложный defense musculaire).
- Глубокую пальпацию следует проводить в самом конце исследования для диагностирования опухолевидных образований и глубоко локализованных источников боли.
Интенсивный и быстроразвивающийся симптом ЗМН наблюдается при перфоративных язвах желудка и двенадцатиперстной кишки. Меньшее воздействие на париетальные рецепторы оказывают излившиеся в брюшную полость желчь и моча. Наименьшее раздражение вызывает кровь. Однако в генерации и посылке импульсов к брюшным мышцам принимают участие рецепторы не только париетальной брюшины, образующие основное рецептивное поле ЗМН, но и самих внутренних органов. Эта особенность позволяет объяснить целый ряд нетипичных клинических случаев, связанных с трудностью диагностики острой хирургической патологии. Следует также учитывать и физиологические особенности организма. Так, симптом ЗМН менее выражен у лиц старческого возраста, в раннем послеродовом периоде, у больных в состоянии коллапса, токсемии, шока, алкогольного опьянения.
Помочь в диагностике «острого живота» могут и другие симптомы, выявляемые при обследовании пациентов с болями в животе. При этом не следует особо увлекаться их воспроизведением, помня о том, что симптомы следует не считать, а взвешивать. Опытный клиницист пользуется лишь несколькими, хорошо проверенными на практике, признаками.
Симптомы острого аппендицита
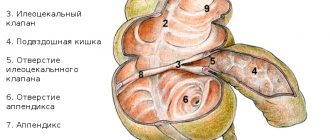
1. При типичном расположении аппендикса:
Бартомье — Михельсона. Усиление болезненности при пальпации в правой подвздошной области в положении больного на левом боку.
Волковича — Кохера. Боль первоначально возникает в подложечной области и только спустя некоторое время сосредотачивается в правой подвздошной области.
Раздольского. При перкуссии или легком поколачивании кончиками пальцев брюшной стенки выявляется болезненность в правой подвздошной области.
Ровзинга. Левой рукой надавливают на брюшную стенку в левой подвздошной области и производят короткий толчок правой рукой в левом подреберье. Газы толстой кишки при толчке перемещаются в проксимальном направлении, вызывая резкую боль в правой подвздошной области при остром аппендиците.
Ситковского. Усиление боли в правой подвздошной области при положении больного лежа на левом боку.
Сорези. Боль в правой подвздошной области, возникающая при покашливании.
2. При тазовом расположении аппендикса:
Коупа (симптом запирательной мышцы). Пациенту, лежащему на спине, сгибают ногу в тазобедренном и коленном суставах под углом 900. При ротации правого бедра кнутри отмечается усиление боли в правой подвздошной области.
Роттера. При ректальном исследовании определяется резкая болезненность правой стенки ампулы прямой кишки.
Супольта — Сейе. Глубокий вдох вызывает у больного боль за мочевым пузырем.
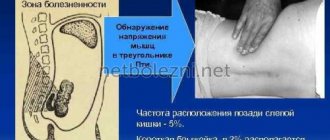
3. При ретроцекальном расположении апппендикса:
Яуре — Розанова. Болезненность при надавливании в область петитова треугольника.
4. При беременности:
Брендо. Усиление боли в правой половине живота при надавливании на левое ребро беременной матки.
Михельсона. Усиление боли в правой половине живота в положении больной на правом боку, когда беременная матка давит на воспаленный аппендикс.
Симптомы перфоративной желудочной и дуоденальной язвы:
Бейли (извращенный торако-абдоминальный ритм). При вдохе происходит втяжение брюшной стенки одновременно с подъемом грудной клетки.
Грекова. Замедление пульса в первые часы после прободения язвы.
Дьелафуа. Острая кинжальная боль в животе.
Кларка. Исчезновение «печеночной тупости» при перкуссии.
Мондора триада. Острая кинжальная боль в животе, защитное напряжение мышц передней брюшной стенки, язвенный анамнез.
Ратнера — Викера. Длительное стойкое напряжение мышц в правом верхнем квадранте передней брюшной стенки при общем удовлетворительном состоянии пациента. Характерен для прикрытой перфорации.
Элекера (френикус-симптом). Боль в животе, иррадиирующая в плечо или лопатку. Может возникать также при внутрибрюшных кровотечениях.
Перитонеальные симптомы:
Винтера. Передняя брюшная стенка не участвует в акте дыхания.
Менделя. Боль, возникающая при легком постукивании кончиками пальцев по передней брюшной стенке.
Стокса закон. Распространенные воспалительные процессы в брюшной полости вызывают паралитическую кишечную непроходимость.
Трендленбурга. Доскообразный живот в сочетании с сокращением мышц, поддерживающих яичко.
Щеткина — Блюмберга. Усиление боли при резком отрывании пальцев руки, пальпирующей переднюю брюшную стенку.
Симптомы внутрибрюшного кровотечения:
Куленкампфа. При мягком животе резкая болезненность при перкуссии передней брюшной стенки.
Розанова (симптом «ваньки-встаньки»). Больной лежит на левом боку с поджатыми к животу бедрами. При попытке перевернуть его на спину или другой бок он тотчас же переворачивается и занимает прежнее положение. Наблюдают при разрыве селезенки.
Анамнез и результаты физикального исследования дают до 60-70% информации, необходимой для установления правильного диагноза. Чтобы не осложнить течение патологического процесса и не завуалировать его клинические проявления до осмотра хирурга, не следует: назначать аналгетики и антибиотики, применять слабительные и очистительные клизмы, промывать желудок, назначать тепловые процедуры. На догоспитальном этапе всегда имеет место гипердиагностика «острого живота», что говорит о настороженности врачей поликлинической сети и скорой медицинской помощи относительно острых хирургических заболеваний, дефиците времени и возможностей на детальное исследование пациента. Тем не менее процент роковых диагностических ошибок, когда острая хирургическая патология вовремя не распознается, продолжает оставаться достаточно высоким. Поэтому существует правило, согласно которому все больные с острыми болями в животе должны в обязательном порядке направляться в хирургический стационар для проведения безотлагательных мероприятий по уточнению характера заболевания. Проведение динамического наблюдения за такими пациентами в амбулаторных условиях является грубой ошибкой.
В настоящее время в арсенал неотложной диагностической программы вошли современные методы лучевого исследование живота (УЗИ, КТ) и видеолапароскопия. Это оказывает неоценимую помощь в объективизации диагнозов острого холецистита, деструктивного панкреатита, аппендицита, острой гинекологической патологии, травматических повреждений живота.
Как ни парадоксально, но использование в неотложной хирургии необоснованных диагностических тестов повышает вероятность получения ложноположительных результатов и процент напрасных лапаротомий. Однако когда данные объективного исследования можно трактовать неоднозначно и причина острых болей в животе остается неясной, задержка с выполнением лапароскопии и настойчивое продолжение консервативного лечения следует считать грубой тактической ошибкой.
И.С. Малков
Казанская государственная медицинская академия
Малков Игорь Сергеевич — доктор медицинских наук, профессор, заведующий кафедрой хирургии