Автор:
- Никонов Михаил Юрьевич
3.00 (Проголосовало: 4)
Многие из нас начинают задумываться о состоянии своего здоровья лишь тогда, когда услышат от него тревожный «звоночек», а то – и несколько. Касается это и печени, самого горячего органа нашего организма, которая несет особую ответственность за многочисленные и очень важные процессы, происходящие в нем.
Так, например, наша печень мужественно принимает на себя первый «удар» токсических веществ, аллергенов и прочих небезопасных для нас веществ (включая продукты метаболизма), практически превращая их в более безопасные и готовые для вывода из организма. Так же она поступает с избытком гормонов, витаминов и других полезных для нас в нормальных дозах элементов.
С другой стороны, печень аккумулирует в себе запасы полезных веществ (например, гликогена, витаминов и микроэлементов) для регуляции углеводного обмена и большое количество крови (на случай экстренного возмещения кровопотери). Также печень синтезирует гормоны и ферменты, белки плазмы крови, холестерин и липиды, желчь (включая специфический пигмент билирубин), без которых наш организм просто не смог бы существовать.
В течение нашей жизни печень справляется с таким огромным объемом работы, что если нагрузки на нее слишком велики, рано или поздно ей самой может потребоваться наша помощь. Поэтому вовремя оценить состояние нашей печени и близлежащих органов, пройдя комплексное УЗИ органов брюшной полости и почек с надпочечниками, означает – заметить тревожные изменения и начать необходимое лечение как можно раньше!
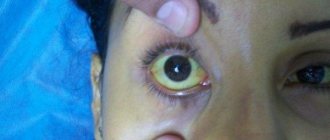
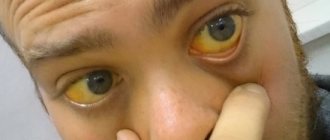
Что такое желтуха
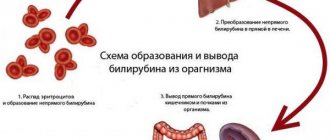
Прежде всего, под желтухой стоит подразумевать не какое-то определенное заболевание (например, гепатит, как думают многие), а целый симптоматический комплекс, который возникает вследствие течения патологических процессов в печени и некоторых органах. По сути, желтуха – это избыточное количество в организме билирубина, что внешне проявляется приобретением склерами, слизистыми оболочками и кожей желтого оттенка.
В норме билирубин образуется в печени и селезенке из гемоглобина в результате распада эритроцитов, после чего преобразуется печенью в желчь и выводится из организма. При желтухе нормальный процесс преобразования и вывода билирубина нарушается, поэтому он почти полностью остается в крови, незначительно выделяясь через почки и кожу.
Наиболее расположены к ней люди с:
- новообразованиями в печени;
- врожденными аномалиями желчно-выводящих путей;
- патологическими процессами в печени и желчном пузыре;
- наличием паразитических организмов;
- послеоперационными осложнениями;
- постреакцией на некоторые медикаментозные средства.
Разновидности желтухи
В зависимости от причин, вызвавших желтуху, ее разделяют на формы:
- физиологическую (неонатальную) – обычно возникающую у новорожденных (чаще – у ослабленных или недоношенных детей) из-за адаптации незрелой ферментной системы к новым условиям окружающей среды;
- паренхиматозную (печеночную) – обычно возникающую при нарушении структуры и функций печеночных клеток (гепатоцитов) из-за новообразований и лекарственных воздействий на печень, либо гепатита или цирроза;
- гемолитическую (надпеченочную) – обычно возникающую при разрушении эритроцитов и увеличения непрямого билирубина при анемии, лимфолейкозе, лимфосаркоме или тропической малярии;
- конъюгационную – обычно возникающую при воздействии на печень провоцирующих факторов и врожденных патологиях;
- механическую (подпеченочную) – обычно возникающую при увеличении прямого билирубина из-за невозможности его вывода через заблокированные (камнями, опухолями или гельминтами) желчные протоки.
По длительности течения желтуху разделяют на:
- острую;
- затяжную;
- хроническую.
Список источников
- Губергриц Н.Б. Синдром желтухи в клинической практике / Здоровье Украины. 2009, №12, С. 30-33.
- Синдром желтухи в клинике инфекционных болезней. Учебное пособие. Составители Валишин Д. А., Кутуев О. И., Хунафина Д. Х., Бурганова А. Н., Хабелова Т. А. Уфа, 2014. — 42 с.
- Ооновные клинические синдромы при заболеваниях гепатобилиарной системы. Учебно-методическое пособие. Составители Хващевская Г. М., Неробеева С. И., Бобков В. Я., Крыжановский В. Л. Минск: БГМУ, 2018. – 24 с.
- Щербинина М.Б. Современные взгляды на диагностику и лечение холестатических заболеваний печени/ Здоровье Украины, 2016, №3, С. 5-6.
- Интерпретация печеночных проб и их нарушений. По материалам Evaluation of AbnormalLiver Chemistries. Am J Gastroenterol advance online publication/Здоровье Украины. 2022, № 17 (438), С. 45-46.
Диагностика желтухи
Обычно опасность вызывает не сама желтуха, а патологии, послужившие ее возникновению. В результате интоксикации организма билирубином может произойти серьезный сбой различных его систем, а у маленьких детей – задержка умственного развития. Поэтому так важна точная диагностика такого состояния, для чего проводят:
- комплексное УЗИ органов брюшной полости и забрюшинного пространства;
- лабораторные исследования крови (общий и биохимический анализ крови);
- функциональные исследования печени;
- биопсию печени.
Осложнения
Нарушения мозговых структур прогрессируют и к 12-15 месяцам проявляются косоглазием
Билирубиновая энцефалопатия не проходит бесследно. Нарушения мозговых структур прогрессируют и к 12-15 месяцам проявляются судорогами, ухудшением зрения, слуха, косоглазием.
Из-за обширного поражения нейронов мозга у 90% малышей развивается синдром гиперактивности, отставание в развитии. Также повышен риск проявления эпилепсии.
Что такое гепатит
Под гепатитом подразумевают воспалительный процесс в печени под воздействием провоцирующего (в большинстве случаев – вирусного) агента, вызывающий повреждение ее тканей.
На сегодня гепатиты считаются одними из самых распространенных инфекционных заболеваний после ОРВИ, гриппа и ветряной оспы. Наиболее часто заболевание диагностируется у молодых людей в возрасте 15-30 лет (особенно склонных к незащищенному сексу и приему наркотиков), другая «группа риска» обычно представлена медицинскими специалистами, напрямую контактирующими с кровью (в том числе и инфицированных людей).
Профилактика
Неспецифическая профилактика вирусных энтеральных гепатитов (гепатит А, Е) включает:
- контроль за водоснабжением (безопасность питьевой воды) и санитарным состоянием пищевых объектов;
- соблюдение санитарного режима в лечебных учреждениях;
- утилизации сточных вод;
- своевременная диагностика заболевания и срочная изоляция больных;
- соблюдения личной гигиены (мытье рук безопасной водой).
Специфическая профилактика — проведение вакцинации
Профилактика гепатита A заключается в двукратном введении вакцины — Хавринс-720, Геп-А-ин-ВАК, Вакта, Аваксим. Вакцинацию проводят с интервалом 6-12 месяцев. В течение одного месяца у 100% вакцинированных одной дозой появляются достаточные для защиты уровни антител. Для формирования и устойчивого иммунитета на многие годы (20 лет) рекомендуется введение второй дозы. Вакцинацию против гепатита А проводят с 3-х лет.
Для профилактики гепатита В применяются следующие вакцины: Эувакс, Регеван-В, Энджерикс, Комбиотех, H-B-Vax-II, а также комбинированные — Бубо-Кок и Бубо-М. Бубо-Кок — вакцина против коклюша, дифтерии, столбняка и гепатита В. Бубо-М от столбняка, дифтерии и гепатита В. У детей вакцинация проводится по схеме 0 – 1 месяц -6 месяцев.
Вакцинацию взрослых проводят в следующем режиме:
- первую – в любом возрасте;
- вторую – через 30 дней;
- третью – через 4 месяца после введения первой.
Также имеется вакцина против гепатита А и гепатита В одновременно — Твинрикс. Стандартная схема для детей и взрослых 0 — через 1 месяц – через 6 месяцев.
При парентеральных гепатитах (С, В, Д) правилом безопасности является избегание контактов с биологическими (кровь, слизь, слюна) жидкостями людей. В самых незначительных дозах кровь на бритвах, ножницах и зубных щетках может стать источником заражения. Важно также предохранение при интимных связях. Немаловажное значение имеет соблюдение стерильности инструментов для маникюра, педикюра и татуажа.
Каковы симптомы гепатита
Необходимо помнить, что симптоматика гепатита может быть яркой, но иногда может и практически полностью отсутствовать (давая время необнаруженному заболеванию перейти в хроническую форму). Однако довольно часто для всех видов гепатита характерны общие симптомы любой интенсивности:
- желтуха;
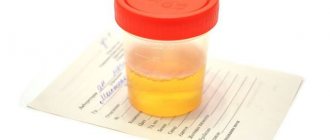
- изменение цвета мочи (потемнение до коричневого)
- болевые ощущения (часто давящего характера) в области печени;
- нарушение пищеварения (тошнота, рвота с привкусом горечи, понос или запор);
- слабость и повышенная утомляемость;
- повышение температуры тела и головная боль;
- кожный зуд;
- увеличенные размеры печени.
Классификация гепатита
По своей форме гепатит может быть острым и хроническим.
В зависимости от провоцирующего фактора, гепатит разделяют на:
- инфекционный (вызываемый вирусами или бактериями);
- токсический (при отравлении организма алкоголем, химическими или лекарственными веществами);
- аутоиммунный (вызванный аутоиммунными патологиями);
- лучевой (например, как следствие лучевой терапии).
Вирусный гепатит, в свою очередь, разделяют на виды (в зависимости от провоцирующего заболевание вируса):
- гепатит A (Боткина болезнь) – передается через загрязненные продукты и воду, с инкубационным периодом 2-6 недель, после болезни дающий пожизненный иммунитет к данному виду;
- гепатит B – передающийся посредством незащищенных сексуальных контактов и через открытый доступ к крови (в быту, стоматологии, косметологии и т.д.) с помощью нестерилизованных инструментов, с инкубационным периодом 1,5-6 месяцев, длительностью острого заболевания от 6 до 8 недель (с выздоровлением в 90% случаев) и редким переходом в хроническое;
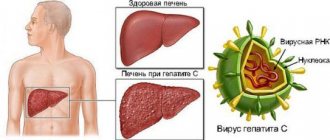
- гепатит C – наиболее опасный вид, передающийся так же, как и гепатит B, но с практически малозаметной симптоматикой, из-за чего заболевание может незаметно для больного протекать годами в хронической форме, приводя к циррозу и раку печени;
- гепатит D – передающийся так же, как гепатиты B и C, но развивающийся только после инфицирования вирусом гепатита B, легко переходящий в хроническую форму и заканчивающийся циррозом печени;
- гепатит E – передающийся так же, как и гепатит A, со схожей симптоматикой, обычно распространенный в африканских и азиатских странах.
Диета
Диета 5-й стол
- Эффективность: лечебный эффект через 14 дней
- Сроки: от 3 месяцев и более
- Стоимость продуктов: 1200 — 1350 рублей в неделю
Диета Стол №5а
- Эффективность: лечебный эффект через 5-7 дней
- Сроки: 2-6 недель
- Стоимость продуктов: 1300 — 1400 рублей в неделю
Диета Стол 5б
- Эффективность: Лечебный эффект через 10 дней
- Сроки: Постоянно
- Стоимость продуктов: 1300-1400 рублей в неделю
Щадящее питание направлено на восстановление ткани печени и улучшение ее функции. В разгар болезни рекомендуется более строгая Диета № 5а, которую расширяют — Диета №5. Несмотря на с ограничения, питание должно быть полноценным, по содержанию белков и углеводов, а количество жира ограничивают. Количество белков в пределах 100-110 г за счет белка животного происхождения: нежирное отварное мясо и рыба, нежирный творог, омлет белковый, кефир и йогурт. Большинство мясных блюд готовят на пару или запекают в фольге, чтобы не образовывалась корочка.
В рацион вводят растительные масла (оливковое, подсолнечное, кукурузное) как добавка в готовые блюда и овощные салаты. Масло сливочное разрешается в количестве 20-25 г. Допускаются легкоусвояемые углеводы (сахар, джем, мед, варенье, хлеб пшеничный, несдобное печенье). Основу сложных углеводов составляют крупы — гречневая, овсяная, рисовая, манная, пшеничная. Каши готовят на воде или с добавлением молока. Овощи отварные, паровые в виде пюре и суфле. Разрешаются тыква, картофель, кабачки цветная капуста. Жидкость не ограничивается, вводятся фруктовые, ягодные и овощные соки, компот из сухофруктов, кисели, некрепкий чай, травяные чаи, отвар шиповника. Пищу принимают небольшими порциями до 5-6 раз в день. Такой режим питания способствует регулярному желчеотделению и застой желчи не развивается.
Исключаются свинина, гусь, утка, печень, почки, жареное мясо, копчености, консервы (мясные и рыбные), любые колбасы, икра рыб, редис, репа, белокочанная капуста, чеснок, лук, щавель, шпинат, квашеные и маринованные овощи, все пряности, натуральный кофе, газированные напитки, выпечка сдобная и из слоеного теста, шоколад, халва, выпечка с кремом, мороженое. После перенесенного вирусного гепатита больные должны следить за своим питанием и строго соблюдать диету в течение 6 месяцев.
Что такое цирроз печени
Под циррозом печени подразумевают патологический и хронически протекающий процесс в печени, в результате которого ее паренхиматозная ткань замещается фиброзной соединительной (стромой). Также происходит структурная перестройка сосудистого русла и уменьшение количества нормально функционирующих гепатоцитов (клеток печени).
По статистике, мировая ежегодная смертность от цирроза составляет около 300 тыс. человек, с прогрессирующей тенденцией к увеличению. Наиболее чаще заболеванию подвержены мужчины старше 40 лет, склонные к алкоголизму, а также больные:
- хроническим гепатитом B, C и D;
- патологиями, осложненными жировым гепатозом;
- некоторыми наследственными болезнями (например, гемохроматозом);
- некоторыми аутоиммунными заболеваниями;
- токсическим поражением печени химическими веществами.
Механизм зарождения и развития
Патогенез заболевания напрямую связан с причинами, которые его вызвали. Если это варианты, при которых орган поражен инфекцией либо токсинами, процессами склеротическими, онкологией, уменьшением показателя активных гепатоцитов, их функциональность снижается. Причем это снижение может иметь обратимый и необратимый характер.
Вследствие этого свободный билирубин подвергается захвату, глюкуронизации и экскреции с желчью.
В это же самое время наблюдается обратное проникновение водорастворимого билирубина из капилляров желчи в кровеносные и лимфососуды. Исходной точкой в этом процессе является нарушение желчевыделения, которое приводит к ее остановке и уже вторичному разрушению клеток печени.
Если же разговор идет о формах наследственных, то источник заболевания –нарушенный процесс сближения несвязанного пигмента, который связан с недостаточностью ферментов, которая носит врожденный характер. Однако прямой билирубин вследствие дефекта генетического характера транспортной системы тоже становится отправной точкой возникновения заболевания.
Следствием запуска механизма развития заболевания уровень билирубина повышается, происходит возрастание фильтрации пигмента почками. Последнее становится причиной билирубинурии и темной мочи, светлого кала.
Каковы симптомы цирроза
Симптоматика цирроза может полностью отсутствовать в течение достаточно длительного времени, либо проявляться незначительно. Чаще всего болезнь может начать проявляться:
- повышенной утомляемостью и снижением умственной деятельности, слабостью и раздражительностью;
- расстройством пищеварения (ощущением горечи во рту, тошнотой и рвотой, метеоризмом и расстройством стула), особенно по утрам;
- болевыми ощущениями в правом подреберье (усиливающимися после употребления алкоголя или жирной пищи, а также при физических нагрузках);
- повышенной кровоточивостью в слизистых оболочках и подкожными кровоизлияниями (с характерными сосудистыми «звездочками» вверху туловища и покраснением ладоней);
- кожным зудом и ломотой в суставах.
Длительно прогрессирующая болезнь характеризуется также:
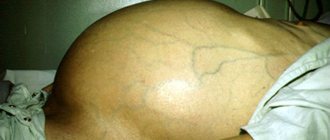
- снижением массы тела и мышечного объема;
- «выпячиванием» живота (на фоне похудевших конечностей с утолщающимися кончиками пальцев) с увеличенными печенью и селезенкой, асцитом;
- болезненной припухлостью суставов;
- желтухой;
- снижением половой функции и вторичных половых признаков.
Клиническая картина
Фазы течения ядерной желтухи
Первый отличительный признак ядерной желтухи — окрашивание кожи и склер в желтый цвет. Важно дифференцировать состояние от физиологической желтухи, при которой желтые кожные покровы являются единственным симптомом.
В своем развитии билирубиновая энцефалопатия проходит две стадии, характеризующиеся определенной симптоматикой:
- Стадия асфиксии. Сначала ослабевает сосательный рефлекс при одновременном повышении раздражительности. Также снижается тонус мышц, начинается прерывистое дыхание с полными остановками на несколько секунд. Эти признаки характерны для других патологий, например, сепсиса.
- Стадия спастическая. На данном этапе проявляются ужу характерные признаки:
- Гипертонус мышц.
- Спазм мышц затылка.
- Трудности с разгибанием ручек и ножек, сжатые кулачки.
- Опистотонус, то есть судороги, при которых малыш резко выгибает спину и запрокидывает голову назад.
- Взбухший родничок.
- Внезапные вскрикивания.
- Отсутствие мимики или подергивания лицевых мышц.
- «Синдром заходящего солнца» — запрокидывание головы и закатывание глаз.
- Отсутствие реакции на громкие звуки и рефлекса Моро (испуга младенцев).
- Хаотичные частые движения глазами.
- Угнетение дыхания, остановка сердца.
- Повышение температуры.
Данные симптомы усиливаются в течение нескольких дней, затем состояние младенца постепенно нормализуется, но неврологические отклонения сохраняются.
Диагностика цирроза
Диагностика заболевания основывается на результатах комплексного обследования состояния печени и органических систем, наиболее тесно связанных с ее работой, а также установлении причин, вызвавших цирроз. Для этого проводят:
- комплексное УЗИ органов брюшной полости и забрюшинного пространства (почки и надпочечники), а также портальных сосудов;
- лабораторное исследование крови (включая биохимическое, на наличие вирусов гепатита, а также коагулограмму);
- эзофагогастродуаденоскопию для выявления расширенных вен пищевода;
- биопсию и сцинтиграфию печени.
Лечение цирроза
Обычно лечение цирроза печени направлено на прекращение (на начальных стадиях заболевания), либо замедление прогрессирующих патологических процессов. Консервативная терапия строго индивидуальна и часто заключается в:
- приеме лекарственных препаратов (гепатопротекторов);
- соблюдении диеты (с обязательным исключением алкоголя, жирных и консервированных продуктов);
- исключении физических и эмоциональных перегрузок.
Лечение цирроза в терминальной стадии может быть связано только с трансплантацией печени.
Необходимо помнить, что только профилактическое комплексное УЗИ органов брюшной полости в большинстве случаев может помочь вовремя распознать патологические изменения печени даже до появления первых симптомов! Сохраните свое здоровье!
Причины
Одной из основных функций клеток печени (гепатоцитов) является захват, связывание и выделение в желчь билирубина. Паренхиматозная желтуха развивается при следующих патологических состояниях, нарушающих функционирование гепатоцитов:
- Инфекционные заболевания. Самой частой причиной поражения ткани печени являются вирусные гепатиты. Также паренхима органа подвержена патологическим изменениям при инфекционном мононуклеозе, энтеровирусной и аденовирусной инфекциях, лептоспирозе.
- Печеночная недостаточность, которая сопровождается замещением клеток печени соединительной тканью. Такие изменения наблюдаются при циррозе и фиброзе.
- Воздействие гепатотоксических веществ: хлорэтана, этиленгликоля, алкоголя, гидразина. Паренхиматозная желтуха может появляться и при лекарственных гепатитах, вызванных приемом определенных групп антибиотиков, цитостатических средств, противотуберкулезных и некоторых других препаратов.
- Разрушение гепатоцитов при внутрипеченочном застое желчи, который наблюдается при таких патологиях, как холестаз беременных, муковисцидоз, холангит.
- Аутоиммунные гепатиты.
- Некоторые наследственные заболевания, например, синдром Жильбера и Кригдера-Найяра, при которых проявления желтухи обусловлены генетически опосредованными нарушениями обмена билирубина.
Развитие паренхиматозной формы синдрома может быть также обусловлено внепеченочными патологиями. Тяжелая сердечная недостаточность, ДВС-синдром, различные виды шока могут служить причиной характерных изменений гепатоцитов.