Особенности структуры железы
Поджелудочная железа важный орган пищеварения
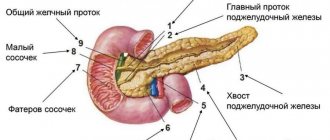
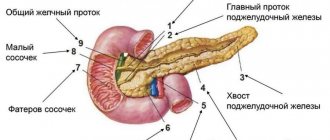
Поджелудочная железа – это удлиненный орган, располагающийся ближе к задней части брюшной полости и слегка распространяющийся на область левой части подреберья. Орган включает в себя три части: головка, тело, хвост.
Большая по объёму и крайне нужная для деятельности организма железа производит внешнюю и внутрисекреторную работу.
Ее экзокринная область имеет классические секреторные отделы, протоковую часть, где выполняется образование панкреатического сока необходимого для переваривания продуктов питания, разложения белков, липидов, углеводов.
Эндокринная область включает в себя панкреатические островки, на которых лежит ответственность за синтезирование гормонов и контроль углеводно-липидного метаболизма в организме.
Взрослый человек в норме обладает головкой поджелудочной железы величиной от 5 см и более, в толщину данный участок в пределах 1,5-3 см. Ширина тела железы приблизительно 1,7-2,5 см. Хвостовая часть в длину бывает и до 3,5 см, а по ширине до полутора сантиметров.
Вся поджелудочная железа покрывается тоненькой капсулой из соединительной ткани.
По своей массе панкреатическая железа взрослого человека входит в диапазон значений 70-80 г.
Эндокринная система — функции. Как работает эндокринная система
Содержание статьи
Работа эндокринной системы — контролировать все физиологические функции организма. Эта сложная сеть желез, расположенных в разных частях тела, отвечает за гомеостаз — внутренний баланс.
Эндокринная система
Наряду с нервной системой и регуляцией на тканевом уровне эндокринная система образует узкоспециализированный внутренний «процессор», который контролирует все наши жизненно важные параметры. Когда какая-либо часть гормонального компьютера выходит из строя, мы сразу чувствуем это.
Каковы симптомы гормональных нарушений? Могут возникать неприятные ощущения со стороны разных органов, бывает также, что другие железы пытаются взять на себя функции тех, которые перестали работать должным образом.
Препараты гормонов
Препараты гормонов поджелудочной железы традиционно описываются с целью рассмотрения схемы лечения сахарного диабета.
Проблема патологии – нарушение в способности глюкозы попадать в клетки организма. В итоге в кровотоке наблюдается переизбыток сахара, а в клетках возникает крайне острый дефицит этого вещества.
Возникает серьезнейший сбой в энергетическом снабжении клеток и метаболических процессах. Лечение лекарственными средствами имеет главную цель — купировать описанную проблему.
Классификация противодиабетических средств
Препараты инсулина назначает врач индивидуально каждому пациенту
Лекарственные средства инсулина:
- моносуинсулин;
- суспензия Инсулина-семилонг;
- суспензия Инсулина-лонг;
- суспензия Инсулина-ультралонг.
Дозировка перечисленных препаратов измеряется в ЕД. Расчет дозы основан на концентрации глюкозы в кровотоке, с учетом того, что 1 ЕД препарата стимулирует удалению 4 г глюкозы из крови.
Производные супьфонил мочевины:
Гипофиз — гормоны гипофиза (пролактин, эндорфины, гормон АКТГ и гормон ТТГ
Гипофиз стимулирует рост длинных костей и рост тела, регулирует обмен веществ, отвечает за секрецию и поддержание молока у кормящих матерей, стимулирует расщепление лишних жиров, а также влияет на развитие и функцию яичек или яичников. Вырабатываемые им гормоны гипофиза включают пролактин, эндорфины, гормон АКТГ и гормон ТТГ.
Гормоны гипофиза
Как правильно принимать препараты
Выделяют ряд правил, которые важно соблюдать в момент приема препаратов:
- Лекарственное средство прописывает врач, указывает индивидуальную дозировку и длительность терапии.
- На период лечения рекомендуется соблюдать диету: исключить спиртные напитки, жирные продукты, жареные блюда, сладкие кондитерские товары.
- Baжнo проверить, что выписанное лекарство имеет ту же дозировку, что и обозначена в рецепте. Запрещено делить пилюли, a также собственноручно повышать дозировку.
- При возникновении побочных эффектов или отсутствии результата необходимо поставить в известность врача.
Щитовидная железа — гормоны щитовидной железы (тироксин, трийодтиронин, кальцитонин)
Гормоны щитовидной железы влияют на функционирование всего организма, и наиболее важными из них являются: трийодтиронин (FT3), свободный тироксин (FT4), кальцитонин.
Работа щитовидной железы регулируется тиреотропином (ТТГ), вырабатываемым гипофизом, а также гипертиреозом и гипотиреозом, включая Болезнь Хашимото — одно из самых распространенных гормональных нарушений на сегодняшний день.
Гормональные нарушения
Обо всех тревожных симптомах, которые могут свидетельствовать о нарушении функции одной или нескольких желез внутренней секреции, следует сообщать эндокринологу. В любом случае такие нарушения лечит только этот врач, и при обращении к другому специалисту, он все-равно перенаправит пациента к гормональному специалисту — эндокринологу.
ОНЛАЙН-ЗАПИСЬ в клинику ДИАНА
Вы можете записаться по бесплатному номеру телефона 8-800-707-15-60 или заполнить контактную форму. В этом случае мы свяжемся с вами сами.
Как сдают кровь на гормоны?
Исследование крови на гормоны является наиболее показательным и информативным методом обнаружения каких- либо патологий в работе эндокринных желез. Однако важно учесть, что на гормональный фон влияют многие факторы: время суток, менструальный цикл у женщин, прием лекарств. По этой причине к подготовке сдачи анализов на гормональное исследование нужно относиться со всей серьезностью. Если этим пренебречь, то результат анализа может быть неверным и, в лучшем случае, его придется пересдать, а в худшем – на его основании может быть поставлен неправильный диагноз и назначено неправильное лечение, что может привести к непоправимым последствиям.
Для подготовки сдачи крови на гормоны необходимо соблюсти следующие общие правила:
- Накануне сдачи следует отказаться от физических нагрузок, постараться избегать стрессовых ситуаций, прекратить любые физиотерапевтические процедуры, исключить прием оральных контрацептивов, употребление алкоголя, жирной пищи и продуктов, содержащих йод. Также рекомендуется перенести ЭКГ, УЗИ, ренгенографичекое исследование на время после сдачи анализа.
- Важным моментом является прием лекарственных препаратов – необходимо уведомить врача, назначившего гормональное исследование крови, о факте приема медикаментов. Он примет решение об отмене или дальнейшем приеме лекарств на время сдачи анализа.
- Анализ на гормональное исследование сдается строго натощак. Поэтому рекомендуется отказаться от приема пищи за 12 часов до забора крови.
- Утром, перед проведением анализа запрещается жевать жвачку, пить чай и курить.
- Непосредственно перед сдачей крови следует отдохнуть 15-10 минут.
- Женщинам необходимо учесть свой менструальный цикл, т.к. исследовать кровь на некоторые гормоны возможно лишь в отдельные периоды этого цикла.
- Для прослеживания динамики показателей уровня тех или иных гормонов требуется провести повторный анализ. Он сдается приблизительно в тоже время, что и предыдущий, с соблюдением всех вышеперечисленных правил.
Забор крови для проведения анализа проводится в первой половине дня в утренние часы. Биоматериал берется из локтевой вены.
ДИАГНОСТИКА ФУНКЦИИ ПОДЖЕЛУДОЧНОЙ ЖЕЛЕЗЫ
ПЕРЕЧЕНЬ ИССЛЕДОВАНИЙ:
- Инсулин (ИРИ)
- Аутоантитела к инсулину A-IAA
- С-пептид
- Лептин (гормон пищевого поведения)
- Гемоглобин гликозилированный (HbA1C)
- Холестерин
- Холестерин-ЛПВП
- Холестерин-ЛПНП
Лептин (Leptin)
Гормон, регулирующий энергетический обмен и массу тела
Лептин – пептидный гормон, который секретируется жировыми клетками и, как предполагается, участвует в регуляции энергетического обмена организма и массы тела. Он уменьшает аппетит, повышает расход энергии, изменяет метаболизм жиров и глюкозы, а также нейроэндокринную функцию либо прямым влиянием, либо активацией специфических структур в центральной нервной системе.
Содержание лептина в крови возрастает с увеличением тучности и снижается при уменьшении количества жировой ткани. В норме повышение уровня лептина подавляет секрецию в гипоталамусе нейропептида Y, участвующего в формировании чувства голода, и стимулирует активность симпатической нервной системы. Снижение уровня лептина после значительного похудания вызывает повышение аппетита и последующее восстановление веса (массы тела).
Изменения уровня лептина связывают с механизмами развития аменореи, обусловленной anorexia nervosa, bulimia nervosa, а также чрезмерными физическими нагрузками у женщин-атлетов. В этих ситуациях уровень лептина снижен.
Предполагается, что концентрация лептина играет роль физиологического сигнала о достаточности энергетических ресурсов организма для выполнения репродуктивной функции и влияет на стероидогенез в яичниках. В период пубертата происходит повышение концентрации в крови лептина.
Генетический дефицит лептина (синтез которого связан с ob-геном – геном тучности) при редких случаях наследственного дефицита лептина у людей вызывает патологическое ожирение, поддающееся лечению с применением экзогенного лептина.
В остальных случаях для тучных людей характерно, напротив, повышение концентрации лептина, которое не сопровождается соответствующим изменением пищевого поведения и энергетического обмена. Предположительно, это обусловлено «лептиновой резистентностью», которую связывают с нарушением переноса гормона транспортными белками или растворимыми рецепторами лептина. В настоящее время его рассматривают в качестве одного из факторов патогенеза инсулиннезависимого сахарного диабета. Избыток лептина приводит к подавлению секреции инсулина, вызывает резистентность скелетных мышц и жировой ткани к его воздействию, подавляет действие инсулина на клетки печени, что приводит к еще большему повышению уровня глюкозы при диабете II типа.
Однако само по себе ожирение при нормальной функции поджелудочной железы не приводит к диабету.
Кроме того, высокий уровень лептина создает высокую вероятность тромбоза. Исследования показывают, что тромб начинает образовываться в результате особого взаимодействия между лептином и рецепторами к нему, расположенными на тромбоцитах – клетках, ответственных за свертываемость крови.
Установлено, что связь между количеством лептина и заболеваниями сердечно-сосудистой системы существует вне зависимости от других факторов риска, таких как курение, наличия высокого уровня холестерина и высокого кровяного давления.
Показания к назначению анализа:
- Подозрение на генетический дефицит лептина (ранее возникновение выраженного ожирения);
- В комплексе исследований проблем повышения или снижения веса;
- Нарушения репродуктивной функции на фоне сниженного питания и чрезмерных физических нагрузок;
- В комплексе исследований, связанных с выявлением факторов риска сердечно-сосудистых заболеваний;
- Дифференциальная диагностика сахарного диабета типа II и ожирения;
- Рецидивирующие тромбозы.
Подготовка к анализу:
между последним приемом пищи и взятием крови проходит не менее 8 часов (желательно — не менее 12 часов). Сок, чай, кофе (тем более с сахаром) — не допускаются. Можно пить воду.
Материал: сыворотка или плазма крови (без гемолиза и липемии).
Единицы измерения: Единицы измерения в БиоТесте: нг/мл.
Референсные величины: Взрослые: Женщины – 1,1 – 27,6 нг/мл; Мужчины – 0,5 – 13,8 нг/мл.
Повышение значений лептина:
- Ожирение, инсулиннезависимый сахарный диабет;
- Усиленное питание.
Понижение значений лептина:
- Голодание;
- Снижение веса; (массы тела);
- Ожирение, связанное с генетическим дефицитом лептина.
С-Пептид (C-Peptide)
Биологически неактивный маркёр углеводного обмена, показатель секреции эндогенного инсулина.
С-пептид — устойчивый фрагмент эндогенно продуцируемого проинсулина, «отрезаемый» от него при образовании инсулина. Уровень С-пептида соответствует уровню инсулина, выработанного в организме.
В молекуле проинсулина между альфа- и бета-цепями находится фрагмент, состоящий из 31 аминокислотного остатка. Это так называемый соединительный пептид или C- пептид. При синтезе молекулы инсулина в бета-клетках поджелудочной железы этот белок вырезается пептидазами и вместе с инсулином попадает в кровоток. До отщепления С-пептида инсулин не активен. Это позволяет поджелудочной железе образовывать запасы инсулина в виде про-гормона. В отличие от инсулина С-пептид биологически неактивен. С-пептид и инсулин выделяются в эквимолярных количествах, поэтому определение уровня С-пептида позволяет оценить секрецию инсулина.
Надо отметить, что хотя количество образующихся при секреции в кровь молекул С-пептида и инсулина одинаково, молярная концентрация С-пептида в крови превышает примерно в 5 раз молярную концентрацию инсулина, что связано, по-видимому, с разной скоростью выведения этих веществ из кровотока. Измерение С-пептида имеет ряд преимуществ по сравнению с определением инсулина: период полураспада С-пептида в кровообращении больше, чем инсулина, поэтому уровень С-пептида — более стабильный показатель, чем концентрация инсулина. При иммунологическом анализе С-пептид не дает перекреста с инсулином, благодаря чему измерение С-пептида позволяет оценить секрецию инсулина даже на фоне приема экзогенного инсулина, а также в присутствии аутоантител к инсулину, что важно при обследовании больных с инсулинзависимым сахарным диабетом.
Уровень С-пептида изменяется в соответствии с колебаниями уровня инсулина, образующегося эндогенно. Соотношение этих показателей может изменяться на фоне заболеваний печени и почек, поскольку инсулин метаболизируется преимущественно печенью, а метаболизм и выведение С-пептида осуществляется почками. В связи с этим определение данного показателя может быть полезным для правильной интерпретации изменений содержания инсулина в крови при нарушении функции печени.
Показания к назначению анализа:
- Дифференциальная диагностика диабета 1 и 2 типов;
- Прогнозирование течения сахарного диабета;
- Бесплодие,синдром поликистозных яичников;
- Дифференциальная диагностика гипогликемических состояний;
- Подозрение на искусственную гипогликемию;
- Оценка остаточной функции бета-клеток у диабетиков на фоне инсулинотерапии;
- Выявление и контроль ремиссии (юношеский диабет);
- Диагностика инсулиномы;
- Оценка возможной патологии плода у беременных женщин, больных диабетом;
- Оценка секреции инсулина при заболеваниях печени;
- Контроль после удаления поджелудочной железы.
Подготовка к исследованию: натощак.
- Материал для исследования: сыворотка.
- Метод определения: твердофазный хемилюминесцентный иммуноанализ.
- Единицы измерения и коэффициенты пересчета: Единицы измерения в лаборатории БиоТест — пмоль/л
- Альтернативные единицы измерения — нг/мл; Перевод единиц: нг/мл х 331 ==> пмоль/л
Референсные значения: 298- 1324 пмоль/л
Повышение уровня С-пептида:
- Гипертрофия бета-клеток;
- Инсулинома;
- Антитела к инсулину;
- Инсулиннезависимый сахарный диабет (ИЗСД II типа);
- Гипогликемия при приеме пероральных сахароснижающих препаратов (производные сульфонилмочевины);
- Соматотропинома;
- APUDома;
- Почечная недостаточность; 9. Приём пищи; 10. Прием препаратов содержащих эстрогены, прогестерон, глюкокортикоиды, хлорохин, даназол, этинил-эстрадиол, пероральные контрацептивы.
Снижение уровня С-пептида:
- Инсулинзависимый сахарный диабет (ИЗСД I типа);
- Инсулинотерапия (нормальная реакция поджелудочной железы в ответ на введение экзогенного инсулина);
- Алкогольная гипогликемия;
- Состояние стресса;
Антитела к инсулиновым рецепторам (при инсулинорезистентном сахарном диабете II типа).
Гликированный гемоглобин (HbA1с)
Соединение гемоглобина с глюкозой, позволяющее оценивать уровень гликемии за 1- 3 месяца, предшествующие исследованию.
Образуется в результате медленного неферментативного присоединения глюкозы к гемоглобину А, содержащемуся в эритроцитах. Гликированный (употребляется также термин «гликозилированный») гемоглобин присутствует в крови и у здоровых людей.
Скорость этой реакции и количество образующегося гликированного гемоглобина зависят от среднего уровня глюкозы в крови на протяжении срока жизни эритроцитов. В результате реакции образуется несколько вариантов гликированных гемоглобинов: НbA1a, HbA1b, HbA1c. Последняя форма количественно преобладает и дает более тесную корреляцию со степенью выраженности сахарного диабета.
Гликированный гемоглобин отражает гипергликемию, имевшую место на протяжении периода жизни эритроцитов (до 120 суток). Эритроциты, циркулирующие в крови, имеют разный возраст. Обычно ориентируются на усредненный срок — 60 суток. Уровень гликированного гемоглобина является показателем компенсации углеводного обмена на протяжении этого периода. Нормализация уровня гликированного гемоглобина в крови происходит на 4-6-й неделе после достижения нормального уровня глюкозы. У больных сахарным диабетом уровень этого соединения может быть повышен в 2-3 раза.
В соответствии с рекомендациями ВОЗ этот тест признан оптимальным и необходимым для контроля сахарного диабета. Больным сахарным диабетом рекомендуется проводить исследование уровня гликированного гемоглобина не менее одного раза в квартал.
Значения могут различаться между лабораториями в зависимости от применяемого аналитического метода, поэтому контроль в динамике лучше проводить в одной лаборатории или, по крайней мере, тем же методом. При контроле над лечением диабета рекомендуется поддерживать уровень гликированного гемоглобина менее 7% и пересматривать терапию при содержании гликированного гемоглобина более 8% (указанные значения применимы только для сертифицированных методов определения гликированного гемоглобина с референсными пределами 4-6%).
Клинические исследования с использованием сертифицированных методов показывают, что рост доли гликированного гемоглобина на 1% связан с увеличением уровня глюкозы плазмы крови, в среднем, примерно на 2 ммоль/л. Гликированный гемоглобин используется как показатель риска развития осложнений диабета. Доказано, что снижение значений гликированного гемоглобина на 1/10 связано с примерно 45%-ным снижением риска прогрессии диабетической ретинопатии.
Результаты теста могут быть ложно изменены при любых состояниях, влияющих на средний срок жизни эритроцитов крови. Кровотечения или гемолиз вызывают ложное снижение результата; гемотрансфузии, естественно, искажают результат; при железодефицитной анемии наблюдается ложное повышение результата определения гликированного гемоглобина.
Показания к назначению анализа
Долговременный мониторинг течения и контроль над лечением больных сахарным диабетом для определения степени компенсации заболевания.
Подготовка к исследованию
Взятие крови желательно производить натощак. Исследование нецелесообразно проводить после кровотечений, гемотрансфузий.
- Материал для исследования: цельная кровь с антикоагулянтом (ЭДТА).
- Метод определения: боратный метод.
- Сроки исполнения: 1 рабочий день.
- Единицы измерения и коэффициенты пересчета: единицы измерения в лаборатории БиоТест — % от общего количества гемоглобина.
- Референсные значения: 4,5-6,5% от общего содержания гемоглобина.
Повышение значений HBA1c:
- Сахарный диабет и другие состояния с нарушенной толерантностью к глюкозе.
- Дефицит железа.
- Спленэктомия. Ложное повышение может быть обусловлено высокой концентрацией фетального гемоглобина (HbF).
Cнижение значений HBA1c:
- Гипогликемия.
- Гемолитическая анемия.
- Кровотечения.
- Переливание крови.
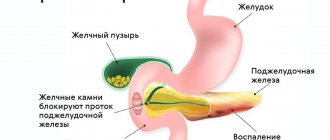
Острый панкреатит.
Острый панкреатит – это острое воспаление поджелудочной железы.
Острый панкреатит обычно появляется на фоне злоупотребления человеком спиртными напитками и перенесенными алкогольными отравлениями.
К острому панкреатиту также могут привести:
- неправильное или некачественное питание (употребление жирной, острой пищи, частое переедание);
- мочекаменная болезнь – наличие камней в почках;
- наследственность;
- травмирование поджелудочной железы: перенесенные операции, травмы, механические повреждения;
- неконтролируемый прием медикаментов, антибиотиков;
- эндокринные заболеваний, гормональные нарушения.
- инфекции и вирусы.
Симптомы острого панкреатита в Нижнем Новгороде.
Главный симптом панкреатита – острейшая боль в подложечной зоне, подреберьях (правом и левом). Боль со временем начинает принимать опоясывающий характер, захватывать спину, нижние и боковые участки живота.
Выявление острого панкреатита в Нижнем Новгороде.
При подозрении на развитие панкреатита в организме, врач гастроэнтеролог назначает следующий комплекс обследований:
- общий анализ крови, который позволяет узнать о наличии воспалительного процесса;
- УЗИ брюшной полости, которое позволяет увидеть изменения во внутренних органах;
- общий анализ мочи для выявления амилазы в моче, наличие которой говорит о развитии панкреатита;
- ФГДС.
Надпочечники
Надпочечники – парные органы эндокринной системы, расположенные непосредственно над почками. Основными гормонами, синтезируемыми ими, являются:
- Адреналин – гормон страха, который синтезируется, когда человек попадает в стрессовую ситуацию, а также чувствует угрозу жизни. Он обеспечивает мгновенную мобилизацию организма, что приводит к кратковременному увеличению физических возможностей.
- Альдостерон – участвует в регуляции водно-солевого обмена, так как способствует задерживанию натрия и воды, но стимулирует выведение калия.
- Кортикостероиды представлены кортизолом, кортизоном и кортикостероном. Все они обладают мощным противовоспалительным действием и способны оказывать воздействие на весь организм. Также они принимают участие в поддержание нормального уровня сахара в крови, за счет его расщепления и запасания организмом в печени в виде гликогена, а также мышечного тонуса и кровяного давления.
Функционирование надпочечников контролируется гипофизом и гипоталамусом.