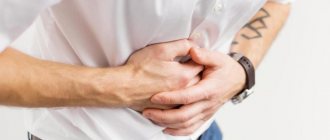
Панкреатит – воспалительная патология поджелудочной железы, которая встречается довольно часто. Острая разновидность недуга, ухудшение состояния индивида с хроническим типом болезни сопряжены с резким, сильным дискомфортом в области брюшины. Пациенту требуется терапия в условиях стационара. Кроме медикаментов, устраняющих неприятные ощущения и спазмы, человеку назначаются холодные примочки, постельный режим. Голодание при панкреатите – обязательное условие для улучшения самочувствия больного.
Что представляет собой воспаление в поджелудочной железе? Чем оно опасно?
Деятельность данного органа играет очень важную роль. Он производит особые вещества – ферменты, при помощи которых происходит усвоение питательных веществ из еды. Если железа функционирует нормально, жидкость из ее полости выделяется в кишечник. При воспалительной патологии органа он вырабатывает слишком много сока. Отхождение этого вещества затруднено. Ферменты разрушают ткани железы. Страдают и близко расположенные к ней органы. Признаками недуга являются неприятные ощущения в верхней части брюшины, тошнота, приступы рвоты, утрата аппетита, диарея. Ухудшение самочувствия может быть спровоцировано разными факторами (эмоциональные перегрузки, употребление спиртосодержащей продукции и жирных кушаний, бесконтрольный прием медикаментов). При отсутствии адекватной терапии орган постепенно разрушается, процесс пищеварения затрудняется. Человек не может нормально усваивать необходимые вещества, что приводит к летальному исходу. Голодание при панкреатите в условиях больницы, соблюдение правильного рациона после выписки – все эти меры помогают быстро стабилизировать состояние пациента.
Эффективность
Голодовку во время панкреатита прописывают многие десятилетия. Она заслужила огромное количество положительных отзывов. Эффективность методики понятна – для быстрого восстановления поврежденные ткани нужно временно оставить в покое. В рамках голодовки сделать это проще всего.
Многие пациенты отмечают полное исцеление в результате краткосрочной «диеты» и последующего перехода на правильное питание. При этом совсем необязательно прибегать к медикаментозной терапии.
Интересный факт. На начальных стадиях развития панкреатита большинство врачей рекомендует именно голодание. Лечение при помощи таблеток назначается при запущенной патологии. Но и в этом случае есть возможность справиться с минимальным привлечением лекарств.
Важность данного метода терапии для больного
Временный отказ от пищи, по мнению специалистов, является эффективным способом уменьшения процесса воспаления в тканях поджелудочной железы. В течение определенного периода орган освобождается от обязанности выполнять свои функции, находится в полном покое.
Голодание при панкреатите не должно продолжаться более 3 суток. За этот промежуток времени клетки железы и ее деятельность могут полностью восстановиться. Воспалительный процесс (как постоянный, так и острый) нередко становится причиной развития серьезных осложнений. Они проявляются в виде некроза тканей, неспособности органа выполнять свои функции. Поэтому специалисты стараются принять меры по улучшению состояния пациента как можно раньше. В стационаре больному делают компрессы со льдом для устранения дискомфорта. Человек должен постоянно находиться в постели на протяжении нескольких суток. Это ускорит процесс восстановления. Лечебное голодание при панкреатите осуществляется в больнице, под контролем доктора.
Сначала пациенту нужно полностью исключить прием пищи. Затем он постепенно переходит на специальный рацион. На начальном этапе патологии такие мероприятия обеспечивают очень хороший результат. Больным даже не приходится принимать большое количество медикаментов. Существует несколько способов голодания. О них рассказывается в следующих разделах.
Заперты и опасны
Поджелудочная железа выполняет в организме несколько функций. Одна из них – выработка пищеварительных ферментов, которые расщепляют белки, жиры и углеводы, поступившие с едой. Поначалу они неактивны, выполнять свои обязанности начинают, только когда, пройдя по протоку поджелудочной, попадут в двенадцатиперстную кишку. Это – в норме. Если же проток по каким-то причинам оказывается перекрыт, ферменты остаются запертыми внутри железы. Рано или поздно они активизируются и начинают переваривать – но уже не пищу, а клетки поджелудочной. Развивается воспаление, часть железы разрушается, а на ее месте образуется соединительная ткань.
Это воспаление и есть панкреатит. Он может быть острым или хроническим. В первом случае о и наблюдается в течение относительно короткого периода. Во втором – железа разрушается медленно, но в течение долгого времени.
И тот и другой вариант развития событий чреват серьезными осложнениями. Ни один другой орган не способен взять на себя работу поджелудочной, поэтому гибель ее ткани (панкреонекроз) – для организма потеря невосполнимая.
Последствия острого панкреатита напрямую связаны с тем, каким окажется масштаб разрушений. В основном он невелик – у большинства людей воспаление протекает в легкой форме. Но бывают и случаи, когда погибает почти вся железа. С жизнью они несовместимы.
Важнейшая функция поджелудочной – выработка инсулина, необходимого для контроля уровня сахара в крови. Чем меньше клеток участвуют в его производстве, тем выше риск диабета. Он нередко наблюдается на поздних стадиях хронического панкреатита. Другое грозное осложнение – рак поджелудочной: одно из самых агрессивных онкологических заболеваний, излечивать которое современная медицина практически не способна. Вот почему оставлять без внимания проблемы с поджелудочной нельзя.
Методы
Лечебное голодание при панкреатите подразделяется на сухое и допускающее прием жидкости (негазированной воды, отвара из ягод шиповника, ромашки). Мнения специалистов по поводу этих способов расходятся. Одни медики полагают, что первый метод является наиболее действенным. Однако подобный режим может длиться не более 24 часов. Затем больному нужно употреблять воду без газа, часто, но с постепенным увеличением ее объема.
В течение двух последующих суток человеку позволяется съесть немного отвара из овощей. На четвертый день меню надо разнообразить. Во время обострений у пациента наблюдаются сильные рвотные позывы, выраженный дискомфорт, высокая температура. Голодание при панкреатите не будет для него особенно трудным ввиду утраты аппетита и болевых ощущений. Однако отказ от пищи и жидкости, несмотря на всю пользу данного мероприятия, подходит далеко не всем индивидам. Он противопоказан следующим категориям лиц:
- Женщинам, у которых произошло обострение патологии в период вынашивания плода.
- Пациентам с пониженным давлением.
- Людям с низкой концентрацией глюкозы в крови.
- Лицам, страдающим малокровием или дефицитом витаминов.
Голодание при воспалении поджелудочной железы может быть и щадящим. На протяжении первых трех дней пациент употребляет отвар из ягод шиповника, минералку без газа и чай из ромашки в неограниченных количествах. На четвертые сутки в его рацион постепенно включают продукты. Если больной с острым типом заболевания придерживается такого режима, он может обезопасить себя от перехода недуга в хроническую форму.
Сколько продолжать?
Длительность голодания при таком заболевании не должна превышать 2-3 дней. За это время поджелудочная железа успеет передохнуть и начнет вырабатывать умеренное количество ферментов, которые будут поступать в 12-перстную кишку, не задерживаясь в тканях и протоках. За 2 дня организм не успеет истощить запасы энергии, поэтому можно не переживать о том, что лечебное голодание спровоцирует развитие других заболеваний, обусловленных нарушением обменных процессов.
Спустя 2-3 суток голодания приступать к употреблению пищи следует постепенно. Сразу начинать есть все подряд, чтобы утолить голод и наверстать упущенное, ни в коем случае нельзя.
Отказ от пищи после приступа
Особенности данного мероприятия определяются разновидностью патологии. Голодание при обострении панкреатита следует осуществлять в условиях стационара. В этот период пациента должен обследовать и наблюдать специалист. На протяжении двух суток больной употребляет жидкость, подогретую до температуры 36 градусов, например отвар ромашки.
Холодные и слишком горячие напитки строго запрещены. В течение этих дней пациенту нужно находиться в постели. Затем, если человек не ощущает дискомфорта, ему можно постепенно расширять свой рацион. Когда удастся достигнуть устойчивой ремиссии, больному будет достаточно проводить разгрузочные дни на воде 1 раз в неделю.
Основные принципы питания
Симптоматика панкреатита после голодания, если оно чрезмерно долгое, может появиться вновь. Для того чтобы этого избежать, не следует отказываться от еды уже на четвертые сутки после начала приступа. Состояние пациента стабилизируется, если он принимает пищу небольшими объемами, но часто (до 6 раз в день). Сначала следует употреблять кушанья в виде пюре, состоящие из одного компонента. Эта мера позволит избежать раздражения органов ЖКТ. Нужно ограничить углеводы и липиды, но включить в рацион достаточное количество микроэлементов, протеинов и витаминов. Еда должна иметь нейтральный вкус. Излишне сладкие, чересчур кислые или соленые блюда исключаются. Острые приправы, красители и другие добавки также под запретом. В первый день после голодания при панкреатите пациенту можно есть подсушенный пшеничный хлеб, отвар из риса, чай с небольшим количеством сахарного песка. На следующие сутки рацион вводят овощи (вареные или приготовленные на пару), супы по вегетарианским рецептам в виде пюре.
Растительный жир лучше заменять сливочным маслом. Его добавляют в кушанья малыми порциями. Энергетическая ценность рациона после голодания не должна превышать 1800 килокалорий. Диету следует соблюдать на протяжении трех недель.
Симптомы хронического панкреатита
- Боль в области живота (чаще в левом подреберье, реже – в правом, иногда с отдачей в спину, за грудину, лопатку), обычно возникает или усиливается через 40-60 минут после еды (особенно после обильной, острой, жирной, жареной), может усиливаться в положении лежа и ослабевать в положении сидя, при небольшом наклоне вперед.
- Ухудшение аппетита.
- Потеря веса.
- Отрыжка.
- Тошнота.
- Рвота.
- Вздутие и урчание живота.
- Диарея.
- Метеоризм.
Отказ от пищи при хронической форме недуга
Этот тип заболевания характеризуется не ярко выраженными симптомами, которые иногда трудно обнаружить. Оценить состояние органов пищеварения можно только при помощи анализов. Чтобы не допустить развитие осложнений, пациенту следует отказаться от пищи на целые сутки. Голодание при хроническом панкреатите осуществляется, как правило, дома. Больному надо находиться в постели на протяжении всего дня.
На следующие сутки пациенту нужно съесть тарелку протертого первого блюда или овощного отвара. При хроническом воспалении поджелудочной железы самочувствие нормализуется быстрее, чем при остром приступе. Однако выход из голодания при панкреатите, независимо от особенностей его протекания, должен быть медленным. Надо постепенно добавлять в рацион разные блюда и следить за состоянием пищеварительной системы.
Откуда он взялся?
Причиной панкреатита может стать врожденный дефект в поджелудочной железе, некоторые аутоиммунные заболевания или прием определенных лекарств. Спровоцировать болезнь может ряд инфекций, гепатит В или свинка. Но чаще всего воспаление поджелудочной бывает вызвано злоупотреблением алкоголем.
Спиртное само по себе плохо действует на клетки железы, вызывая их повреждение. В ответ на «рюмочку-другую» повышается концентрация ферментов в пищеварительном соке. По протокам он движется медленнее и поэтому может начать действовать, не дойдя до места назначения. Тем более, что алкоголь вызывает спазм сфинктера, расположенного между поджелудочной и двенадцатиперстной кишкой. В норме он должен пропускать ферменты в кишечник, но блокировать выход из него перевариваемой пищи. После злоупотребления спиртным он может вовремя не открыться, заблокировав пищеварительный сок в протоках.
Ученые подсчитали: чтобы «заработать» панкреатит, человек должен в течение 10 лет ежедневно потреблять по 150 г алкоголя в пересчете на чистый спирт. Это 375 г водки, около 1 л вина или 3 л пива. Немало. Однако не будем забывать: это средние данные. У многих реакция возникает быстрее. Кому-то достаточно «злоупотребить» всего несколько раз, чтобы спровоцировать приступ.
Наиболее опасно сочетание алкоголя с жирной, острой, пересоленной пищей. Вот почему максимальное число обострений случается после праздников, когда налегаем на спиртное и деликатесы. Опасна такая еда и сама по себе: именно с увеличением потребления жирных продуктов врачи связывают то, что заболеваемость панкреатитом в последние годы постоянно растет.
Еще одной причиной приступа может стать желчнокаменная болезнь. Если схематично нарисовать желчный проток и проток поджелудочной железы, они будут похожи на изображение рек на географической карте. Оба «ручья» при этом впадают в «море» – двенадцатиперстную кишку. На небольшом участке перед ней они «сливаются» воедино, образуя общий канал. Если по желчному протоку идет камень, попав в эту часть, он может заблокировать «ворота» и в поджелудочную железу, вызвав тем самым застой ферментов.
Статья по теме
Поджелудочная железа мстит нам за наши ошибки
Главные правила дальнейшего рациона
После улучшения самочувствия рацион пациентов с хронической патологией должен быть основан на таких правилах:
- Следует употреблять достаточное количество протеинов животного происхождения.
- Надо ограничить объем поваренной соли до 10 грамм.
- Выпивать до 2 литров жидкости в сутки.
- Энергетическая ценность рациона не должна превышать 2600 килокалорий.
- Употреблять пищу нужно малыми порциями, часто, готовить протертые, отварные, запеченные и паровые кушанья.
- Исключить слишком горячие и охлажденные продукты.
Рекомендованные продукты и блюда
Продукты из разрешенного списка можно готовить методами варки, паровой обработки и запекания. При их употреблении важно исключить переедание. После купирования приступа питание возобновляется постепенно (стандартная порция должна делиться пополам).
При составлении меню дополнительно учитывается пищевая непереносимость некоторых продуктов (например, непереносимость молочной продукции, аллергическая реакция на морепродукты и пр.).
Список разрешенных продуктов и блюд на их основе:
- слизистые и вегетарианские супы (варить такие блюда надо на воде, легком овощном бульоне);
- нежирные сорта мяса (ингредиенты максимально измельчаются, на основе таких продуктов готовится суфле, пудинги);
- рыба нежирных сортов (продукт используется для приготовления кнели, тефтель, котлет, необходимо максимальное измельчение ингредиентов, куском рыбу можно употреблять только в период ремиссии);
- белковый омлет (только паровой вариант, в сутки можно употреблять только белок одного яйца);
- творог (можно употреблять в виде запеканок, пудингов, процент жирности продукта должен быть минимальным);
- кефир (продукт должен быть однодневным, зрелый кефир при панкреатите употреблять категорически запрещено);
- молоко (только пастеризованное молоко с низким процентом жирности, употреблять в составе блюд и напитков — чай, супы, молочная вермишель, обязательно разбавлять водой);
- морковь, картофель, тыква, свекла, кабачки (разрешено употребление данных овощей только после термической обработки, в виде пудингов, пюре, рагу разрешено вводить в рацион только во второй части диеты);
- рис, гречневая крупа (слизистые каши, пудинги, во второй части диеты разрешено делать из круп запеканки);
- фрукты сладких сортов (яблоки в запеченном виде, фруктовые пудинги, кисели, пюре, можно добавлять фрукты в другие блюда);
- пшеничные сухари и галетное печенье (идеальные продукты для перекусов).
Список запрещенной еды
В него входит следующее:
- Любые типы напитков, содержащих этиловый спирт.
- Газированная вода.
- Мясо и рыба с большим количеством жира, отвары из них.
- Грибные блюда.
- Слишком кислые либо сладкие ягоды и плоды.
- Бобовые.
- Кондитерские изделия, свежий хлеб и булочки из пшеничной муки.
- Капуста.
- Редька и редис.
- Баклажаны.
- Десерты (варенье, шоколад, конфеты, торты, мороженое).
- Крепко заваренный чай, напитки, содержащие кофеин.
- Соленые, маринованные, копченые и пряные блюда, острые виды сыров.
- Жареные кушанья.
- Полуфабрикаты.
- Соки из пакетов.
- Горячий шоколад, какао.
- Слишком кислая молочная продукция.
- Орешки соленые, чипсы.
Цель диеты
Основной целью диетического питания при остром панкреатите является восстановление функционального состояния поджелудочной железы. Правильно составленный рацион исключит некоторые виды осложнений, улучшит работу пищеварительного тракта и обеспечит длительную ремиссию.
Все этапы диеты имеют свой смысл. Только соблюдая каждый из них, можно добиться лечебного эффекта диетического питания.
Цели разных этапов диеты:
- голодание обеспечивает функциональный покой пищеварительной системе (происходит выведение токсинов, остановка процесса выработки ферментов, запуск регенеративной функции поджелудочной железы);
- щадящий режим питания обеспечивает постепенное увеличение нагрузки на органы пищеварения (происходит восстановление функционального состояния пищеварительного тракта);
- режим питания, разрешенный с десятого дня терапии, позволяет наладить процесс пищеварения, начать восполнение запаса полезных компонентов в организме и нормализовать работу поджелудочной железы.
Что разрешается употреблять?
На выходе из голодания при панкреатите поджелудочной железы можно есть следующие продукты:
- Тощие сорта рыбы.
- Постное мясо (курятина или индейка без кожи, говяжья, телячья или кроличья мякоть).
- Молочные продукты, содержащие небольшое количество жира (например, домашний творог).
- Картофель, тыква, кабачки в отварном, запеченном либо протертом виде.
- Каши из гречневой, овсяной или рисовой крупы, сваренные на воде.
- Подсушенный хлеб из пшеничной муки.
- Омлеты из белков яичных на пару.
- Первые блюда, приготовленные из протертых овощей.
- Отварные корнеплоды со сладким вкусом (свекла, морковка).
- Компот из сушеных плодов и ягод, морс, кисель, чай с ромашкой.
- Минеральная вода без газа, содержащая щелочь.
Что можно сделать в домашних условиях?
Пациенту следует понять, что воздержание от пищи – это не конец лечения, а только лишь начало. Главное – это правильный вход и выход из голода.
Вход
Для организма огромным стрессом будет, если вы резко начнете голодание. Лучше постепенно уменьшить количество потребляемой пищи и одновременно увеличить кратность приемов. Для максимальной разгрузки поджелудочной железы вам понадобится следующее:
Можно ли болгарский перец при панкреатите?
- употреблять пищу шесть–восемь раз в день;
- употреблять исключительно перетертые продукты;
- основное меню должно состоять из белковой пищи;
- отказаться от жирного, кислого, жареного, а также углеводов.
Только после такой подготовки организма можно приступать к голоданию. Выбор способа голодовки остается за лечащим врачом.
Голодовка
Голодание в домашних условиях основано на трех основных канонах:
- Голод.
- Холод.
- Покой.
Делать очищающую нагрузку более трех дней опасно! Длительное голодание приводит к тому, что ферменты и токсины активизируют в железе новый воспалительный очаг.
Во время лечебной голодовки ничего есть нельзя
Выход
Первое, что делается после голодания – это выпивается стакан теплой кипяченой воды. Пить ее следует не торопясь, чтобы жидкость смешалась со слюной. Примерно через два часа разрешено употребить перетертый овощной суп. Для того чтобы выйти безболезненно из голодовки и не вызвать осложнений, необходимо соблюдать диетический рацион питания. Вам придется отказаться от многих своих лакомств.
Приступ панкреатита могут вызвать такие продукты:
- газировка;
- кофе;
- крепкий чай;
- чипсы;
- сладости;
- фастфуды;
- колбаса;
- свежий белый хлеб;
- чеснок, лук;
- хрен, горчица и другое.
Допустимые способы приготовления продуктов – это тушение, варка и запекание. Улучшить процесс усвояемости пищи и ускорить выздоровление в целом поможет ограничение потребления углеводов и жиров животного происхождения. Обязательно включите в меню минеральную воду без газа – Боржоми.
Важно! Несвоевременное голодание при панкреатите и отказ от квалифицированной помощи специалистов может стать причиной заражения крови.