Когда мы подозреваем у младенца ГЭРБ?
Есть регургитация (выброс содержимого желудка в полость рта, срыгивание)
+ возможные признаки эзофагита — воспаления слизистой пищевода:
- раздражительность, крик, беспокойство и выгибание дугой во время кормления
- ребенок сосет пустышку, но беспокоен во время еды
- отказ от еды или еда только во время сна
- отставание в прибавках массы как следствие
- иногда закашливания и признаки повреждения легких, которое можно связать с забросом желудочного сока
Сразу хочется отметить, что каждой подобной жалобе можно найти другое, не связанное с эзофагитом медицинское объяснение.
Мнение врача
Гастроэзофагеальная рефлюксная болезнь может причинять ребенку и его родителям немало неприятностей. Частые срыгивания в младенчестве могут стать причиной попадания молока или желудочного сока в дыхательные пути. В более старшем возрасте имеется значительный риск развития бронхиальной астмы и других сопутствующих патологий. Своевременное обращение к опытному гастроэнтерологу и выполнение всех его рекомендаций поможет избежать проблем и держать заболевание под контролем.
Важно уделять внимание всем аспектам лечения, включая коррекцию питания и правильное положение во время сна. В этом случае ребенок быстро забудет о неприятных симптомах и сможет жить полноценной жизнью. Привычка контролировать свой рацион и не переедать будет очень полезна и во взрослом возрасте. Если же врач рекомендует сделать операцию, не стоит бояться вмешательства. Современные лапароскопические технологии позволяют значительно сократить период восстановления. Операция позволяет полностью избавиться от ГЭРБ и забыть о необходимости принимать препараты.
ГЭРБ у младенца и антикислотные препараты.
Когда подозревается именно рефлюксная болезнь, то логичным кажется назначить младенцу лечение, чтобы избавить его от беспокоящих симптомов
Самая популярная и эффективная у детей постарше и взрослых группа — препараты, подавляющие кислотность, чаще ингибиторы протонной помпы (ИПП).
Эти препараты стали крайне популярны за рубежом и для лечения младенцев (в России пока официально с года)
Насколько популярны антикислотные препараты?
С 1999 по 2004 года частота использования ИПП у детей до года повысилась в 7 раз
Proton pump inhibitor utilization patterns in infants
По другому исследованию 874,447 американских детей до года с 2001 по 2013 годы получали антикислотные препараты.
- 7.7% грудных детей получали Н2-гистаминоблокаторы
- 0.8% — ингибиторы протонной помпы
- 1.2% успели получить оба вида препаратов!
Вопрос-ответ
Можно ли лечить изжогу народными средствами?
Народные методики не подходят для лечения ГЭРБ, особенно если речь идет о ребенке. Не стоит терять времени в поисках подходящего средства, в лучшем случае вы просто потеряете время. В худшем – столкнетесь с непредсказуемой реакцией организма.
Какой спорт противопоказан при ГЭРБ?
Запрет накладывается лишь на занятия, связанные с подъемом тяжести, наклонами туловища вперед или значительным напряжением мышц брюшного пресса. Остальные виды спорта не противопоказаны и даже пойдут на пользу.
А может сначала обследовать на ГЭРБ?
В моей практике несколько раз сталкивался с малышами, которые уже до меня получали такое лечение во время проживания семьи в США или Европе.
Обычно младенцы получали антикислотные препараты именно в связи с теми жалобами, о которых я писал чуть выше, а не из-за объективных подтверждения воспаления пищевода по результатам фиброгастродуоденоскопии (ФГДС).
Эндоскопия — непростая процедура и требует особого опыта именно в этом возрасте. Также нужен и более тонкий эндоскоп.
В большей части случаев фиброскопию при подозрении на рефлюксную болезнь не делают, а сразу назначают лечение.
Другой вариант подтверждения болезненного рефлюкса — суточный мониторинг кислотности в пищеводе. Не везде доступная даже для взрослых процедура. Малореально это сделать малышу до года вне избранных гастроэнтерологических центров.
А любимое в России УЗИ желудка?
Отличный способ для исключения редкого, но очень опасного состояния, проявляющегося рвотами у младенцев — пилоростеноза.
Но для других ситуаций бесполезен.
Как доказательство приведу результаты сравнения с золотым стандартом — суточным исследованием рН в пищеводе:
- чувствительность (до 95%)
- специфичность (11%)
Низкая специфичность говорит, что положительный результат обследования слишком часто может быть и у здоровых детей.
Именно поэтому УЗИ желудка нет в гайдлайнах по диагностике рефлюксной болезни как у детей, так и у взрослых.
Итак.
Мы пришли к выводу, что после этапа проведения дифференциального диагноза самым логичным и простым выходом для врача при подозрении на рефлюксную болезнь у младенца — начать лечение антикислотными препаратами.
Лечение гастроэзофагеальной рефлюксной болезни в Германии
Метод лечения ГЭРБ будет зависеть от симптомов, возраста ребенка и общего состояния его здоровья. Во многих случаях, изменение диеты и образа жизни могут помочь облегчить течение ГЭРБ.
Для младенцев:
- После кормления держите ребенка в вертикальном положении в течение 30 минут.
- При кормлении из бутылочки следите за тем, чтобы соска была наполнена молоком. Таким образом, ребенок не будет заглатывать слишком много воздуха во время еды. Попробуйте разные соски.
- Позвольте ребенку отрыгнуть несколько раз во время кормления. Отрыжка с полным желудком может чаще провоцировать рефлюкс.
Для детей:
- Следите за питанием ребенка. Ограничьте жареные и жирные продукты, мяту, шоколад, напитки с кофеином, газированные напитки и чай, цитрусовые (в том числе соки) и томатные продукты.
- Накладывайте меньшие порции. Добавьте небольшие закуски между приемами пищи, если ребенок голоден. Не позволяйте ребенку переедать.
- Если ребенок имеет избыточный вес, обратитесь к специалисту для помощи безопасной для здоровья потери веса.
- Ужинайте рано, по крайней мере за 3 часа до сна.
Врач может также рекомендовать:
- Медикаментозную терапию. Существуют лекарства, которые помогают уменьшить количество кислоты в желудке, что, в свою очередь, уменьшает изжогу. Эти лекарства могут включать Н2-блокаторы или нгибитор протонной помпы
- Калорийные добавки. Некоторые дети с рефлюксом не могут набрать вес, потому что их часто тошнит. Если это так, врач может предложить: Добавлять хлопья риса в питание младенца. Давать ребенку больше калорий, добавляя предписанную добавку. Изменить питание ребенка с молочного или соевое в случае, если у ребенка аллергия
- Питание через трубочку. Некоторые дети с рефлюксом имеют также другие, проблемы, например, врожденные пороки сердца или преждевременное рождение. Эти дети часто становятся сонными и усталыми после того, как поедят или попьют. Других младенцев тошнит после еды. Таким малышам лучше, если их постоянно кормят небольшим количеством молока. В обоих из этих случаев, может быть предложено кормление через трубочку: детское питание или грудное молоко подается через трубку, которая помещается в нос и называется назогастральной трубкой. Трубочка проходит через горло в пищевод. Кормление через катетер может быть использовано в дополнение к бутылочному кормлению.
- Хирургия. В тяжелых случаях рефлюкса, может быть проведена операция. Обычно этот вариант рекомендован, если ребенок не набирает вес из-за рвоты, имеет частые проблемы с дыханием, или сильное раздражение в пищеводе. Чаще всего операция проводится лапароскопически через небольшие разрезы на животе. Небольшая трубка с камерой на конце помещается в один из разрезов. Хирургические инструменты вводятся через другие разрезы. Хирург смотрит на экран, чтобы увидеть желудок и другие органы. Верхнюю часть желудка оборачивают вокруг пищевода, что значительно уменьшает рефлюкс. Каковы осложнения ГЭРБ Некоторых младенцев и детей с ГЭРБ не может вырвать. Но содержимое их желудка все же движется вверх по пищеводу и проливаться в трахею, что может вызвать астму или пневмонию. Рвота, которая мучает многих младенцев и детей с ГЭРБ, может вызвать проблемы с увеличением веса и плохим питанием.
Со временем, из-за избытка желудочной кислоты в пищеводе это также может привести к:
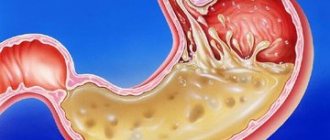
- Воспалению пищевода, называемому эзофагитом
- Язвам в пищеводе, которые могут быть болезненными и кровоточить
- Недостатку эритроцитов от кровоточивых язв (анемия)
И тут начинаются проблемы.
Небольшая, но уже имеющаяся статистика показывает не очень убедительную пользу от такого лечения.
Полученные результаты хуже, чем у взрослых.
Почему?
Есть разные версии.
Самая убедительная на мой взгляд — часть беспокоящих младенца симптомов связаны вовсе не с рефлюксом.
Младенец не скажет, что его замучила изжога или он не спит и выгибается из-за неприятных ощущений за грудиной.
Мы это только предполагаем.
Если мы не видим других объяснений для жалоб, кроме рефлюксной болезни, но не получили эффекта от 4-8 недель лечения, надо снова пересмотреть ситуацию с разных сторон.
Возможно, что-то было упущено…
Есть еще один нюанс. Пока ингибиторы протонной помпы не получили официального разрешения для детей до года в России, их можно назначить только по решению врачебной комиссии.
Сразу отвечу на вопрос — почему обсуждается лечение только антикислотными препаратами?
Общая информация
ГЭРБ традиционно считается взрослой патологией, однако по данным статистики, ей страдает около 15% детей, причем с возрастом вероятность развития проблемы увеличивается. Если до 5 лет заболевание выявляется, в среднем, у одного ребенка из тысячи, то в возрасте с 5 до 15 лет ей страдает едва ли не каждый четвертый.
Постоянное раздражение пищевода нередко приводит к его воспалению. Кроме того, заброс кислоты провоцирует поражение бронхов (в 4 из 5 случаев ГЭРБ сопровождается развитием бронхиальной астмы), преждевременное разрушение зубов, учащение заболеваний ЛОР-органов. Отсутствие терапии значительно повышает риск развития рака пищевода во взрослом возрасте.
Альтернативные препараты — есть место для них?
Ничего утешительного.
Препараты с местным защитным эффектом — антациды (у нас разрешен для младенцев Фосфалюгель) и альгинаты (например, популярны в Великобритании) показали себя еще слабее. И это логично, так как их местный эффект слишком ограничен по времени.
Прокинетики, в частности очень популярный в России Мотилиум в суспензии, имеют очень хилую доказательную базу и не рекомендуются гайдлайнами.
Тему прокинетиков при ГЭРБ мы еще позже обсудим отдельно
3, всего, сегодня
Жизнь с гастроэзофагеальной рефлюксной болезнью
Многие дети перерастают эту проблему к 1 году, другим детям прием лекарств, изменение образа жизни и диеты могут помочь уменьшить рефлюкс, рвоту и изжогу.
Не откладывайте визит к врачу, если ребенок:
- Имеет рефлюкс, и не набирает вес
- Имеет признаки астмы или пневмонии. К ним относятся кашель, хрипы или затрудненное дыхание.
Перед визитом запишите вопросы, на которые вы хотите получить ответы. При посещении запишите названия новых лекарств, методов лечения или диагностики, а также любые новые рекомендации, которые даст вам врач.
От чего зависят результаты эндоскопического лечения?
Метод имеет множество технических нюансов, поэтому результаты его применения значительно различаются. Излечение после одной эндоскопической процедуры от 25 до 95% , а окончательные результаты лечения в разных руках сотавляют от 40 до 97%. Более надежные результаты получены при использовании нерассасывающихся паст – Тефлон, Дефлюкс, Дам+. Лучшие результаты отмечены при : первичных процедурах, рефлюксах малых степеней, отсутствии грубой аномалии устья мочеточника и патологии мочевого пузыря.
Каковы клинические проявления ПМР?
Атака острого пиелонефрита является первым клиническим проявлением наличия пузырно-мочеточникового рефлюкса у большинства детей. Заболевание начинается с повышение температуры выше 38,0 без катаральных явлений. В анализах мочи повышается количество лейкоцитов, количество белка. В анализах крови также определяется высокий уровень лейкоцитов, повышение СОЭ. Дети с острым пиелонефритом направляются на стационарное лечение, после которого обычно проводится урологическое обследование. Изредка встречаются жалобы на боли в животе или в поясничной области стороне поражения. У новорожденных подозрение на рефлюкс чаще возникает при обнаружении расширения лоханки (пиелоэктазии) по данным УЗИ.
Как лечится вторичный рефлюкс?
При вторичном ПМР проводится лечение заболеваний, приводящих к его возникновению (лечение цистита, дисфункции мочевого пузыря, восстановление проходимости мочеиспускательного канала). Вероятность исчезновения вторичного рефлюкса после устранения причины составляет от 20 до 70% в зависимости от заболевания. Реже происходит «самоизлечение» вторичных ПМР при врожденной патологии. Нередко и после устранения причины, вторичный рефлюкс сохраняется, тогда лечение проводится оперативными методами.
Чем опасен пузырно-мочеточниковый рефлюкс у детей?
У детей ПМР – наиболее частая причина вторичного сморщивания почек и нарушения почечной функции. Рефлюкс мешает удалению проникающей в мочевые пути микрофлоры, приводя к хроническому воспалению почек (пиелонефриту). Кроме того, при мочеиспускании давление в почечной лоханке резко возрастает, вызывая повреждение почечной ткани. Исходом хронического воспаления протекающего на фоне нарушения оттока мочи является рубцевание почечной ткани с потерей функции почки (вторичное сморщивание почки, нефросклероз). Рубцевание почки нередко сопровождается устойчивым высоким артериальным давлением, плохо поддающимся консервативной терапии, что вызывает необходимость удаления почки.
Каковы причины ПМР?
Выделяют несколько основных факторов, приводящих к нарушению функции клапана в нижнем отделе мочеточника. Повышенное давление в мочевом пузыре вместе с недостаточной фиксацией устья мочеточника, сопровождаются укорочением клапанного отдела мочеточника и возникновением ПМР. Хронический цистит (воспаление) нарушает эластичность тканей устья мочеточника, способствуя нарушению смыкания клапана. Особое место среди причин ПМР занимают врожденные аномалии пузырного отдела мочеточника, включающие различные варианты нарушения анатомии мочеточниково-пузырного соединения.
Как выбирается метод лечения рефлюкса?
И при хирургическом и при эндоскопическом лечении можно получить хорошие результаты лечения. Однако на практике результаты лечения в разных клиниках значительно варьируют. Как правило, хирург использует тот метод, которым он лучше владеет и который позволяет ему получить приемлемые результаты лечения. В российском здравоохранении выбор метода операции определяется установками, принятыми в данном учреждении. Нефрологи реже направляют больных для оперативного лечения, наблюдая детей и проводя антибактериальное лечение и профилактику инфекции. Следует отметить, что такой подход оправдан при малых степенях рефлюксов и отсутствии инфекции мочевых путей.
В статье представлены результаты анализа возможных причин развития гастроэзофагеального рефлюкса (ГЭР) у детей раннего возраста, принципы дифференциальной диагностики. Рассмотрены современные принципы диетотерапии, фармакотерапии и хирургического лечения ГЭР у детей раннего возраста.
Gastroesophageal reflux in infants
The results of analysis of possible causes of gastroesophageal reflux (GER) in infants, the principles of differential diagnosis are presented. The modern principles of dietotherapy, pharmacotherapy and surgical treatment of GER in infants are examined.
Отсутствие четкого представления о клинической картине гастроэзофагеального рефлюкса (ГЭР) у детей раннего возраста, ясных критериев дифференциальной диагностики между этим заболеванием и срыгиваниями, недооценка тяжести осложнений ГЭР и назначение несоответствующей тяжести состояния терапии приводят к хроническому течению заболевания с раннего возраста, снижению качества жизни и в редких случаях даже к инвалидности.
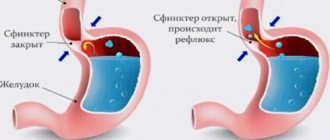
В настоящее время гастроэзофагеальным рефлюксом принято считать непроизвольное забрасывание желудочного либо желудочно-кишечного содержимого в пищевод вследствие постоянного или преходящего снижения тонуса нижнего пищеводного сфинктера, что нарушает физиологическое перемещение пищевого комка и сопровождается поступлением в пищевод несвойственного ему содержимого, способного вызвать физико-химическое повреждение его слизистой оболочки. Традиционно различают физиологический ГЭР, не вызывающий развития рефлюкс-эзофагита, и патологический ГЭР, наличие которого ведет к повреждению слизистой оболочки пищевода с формированием рефлюкс-эзофагита и связанных с ним осложнений.
Клинические симптомы ГЭР существенно отличаются у детей разного возраста и определяются известными анатомо-физиологическими особенностями развития органов пищеварительного тракта. У новорожденных детей форма пищевода воронкообразная с наибольшим сужением в шейной части, до года отсутствует или слабо выражено диафрагмальное сужение, что способствует частому срыгиванию пищи. К моменту рождения ребенка слизистая и подслизистая оболочки пищевода хорошо развиты, а мышечный слой выражен слабо. Формирование полноценной мускулатуры пищевода продолжается в течение всего первого десятилетия жизни ребенка. У новорожденных и грудных детей вход в желудок широкий, дистальная часть пищевода находится выше диафрагмы, наблюдается физиологическая недостаточность кардиального жома, который расположен на уровне диафрагмы или под ней, а преимущественно горизонтальное положение ребенка способствует низкому давлению в нижнем пищеводном сфинктере. В старшем возрасте кардиальный жом смещается относительно диафрагмы ниже в брюшную полость, ножки диафрагмы сокращаются во время вдоха и увеличивают давление в области нижнего пищеводного сфинктера. На первом году жизни у детей отмечается также слабое развитие кругового мышечного слоя кардиального отдела пищевода, недостаточно выражен угол Гиса, а кардиальная часть желудка не полностью охватывается Виллизиевой петлей.
Описанные особенности при гармоничном физическом развитии ребенка первого года жизни и отсутствии сопутствующей патологии, как правило, не приводят к формированию патологического ГЭР. У детей первого года жизни срыгивание рассматривается как эквивалент физиологического ГЭР и признается практически нормальным физиологическим явлением у детей первых месяцев жизни.
Согласно опросу родителей, 948 здоровых детей старше 13 месяцев, количество срыгиваний от 1 до 4 раз в сутки отмечалось у каждого второго ребенка до 3-месячного возраста, в 10-12 месяцев срыгивания отмечались у 5% детей. По данным литературы, пик частоты срыгиваний отмечается в возрасте 4 месяцев (у 67% детей), резко снижается с 61 до 21% в возрасте 6-7 месяцев, и они спонтанно исчезают через 12-18 месяцев после рождения [1, 2].
Патологический ГЭР встречается у детей первого года жизни в 8-10% [3, 4]. Это заболевание может формироваться у детей, родившихся преждевременно, перенесших хроническую внутриутробную гипоксию, асфиксию в родах, натальную травму шейного отдела позвоночника, страдающих пищевой аллергией и лактазной недостаточностью, а также имеющих отягощенную наследственность по заболеваниям верхних отделов пищеварительного тракта, в частности ГЭРБ. В.Ф. Приворотский (2006) выделил неблагоприятные факторы раннего анамнеза детей с ГЭРБ, среди которых перинатальная патология встречается в 72,5%, отягощенный аллергоанамнез в 49,6% и раннее искусственное вскармливание в 37,4% [5].
В фетальный период внутриутробного развития происходит формирование органов и созревание их функций. Среди недоношенных новорожденных детей (срок гестации меньше 38 недель) при 24-часовой pH-метрии кислый ГЭР диагностируется в 24%, из них у 50% детей с задержкой внутриутробного развития и только у 17% без его задержки [6]. При антенатальном приеме кортикостероидов кислый ГЭР обнаруживается у 41% недоношенных новорожденных (срок гестации больше 34 недель), а в группе детей, антенатально не получавших лечение кортикостероидами, — у 16% [7]. Патологически протекавшая беременность, недоношенность, задержка внутриутробного развития ребенка при наличии клиники срыгивания с большой долей вероятности может свидетельствовать о наличии ГЭР на фоне незрелого нижнего пищеводного сфинктера. Адекватная оценка данной ситуации позволяет своевременно начать проведение комплексной антирефлюксной терапии.
Учитывая топографию ядер блуждающего нерва, иннервирующего пищевод, натальные повреждения шейного отдела позвоночника могут быть одной из причин формирования патологического ГЭР. Такие травмы встречаются наиболее часто (до 86,5%) потому, что в процессе даже нормальных родов наибольшая нагрузка падает именно на шейный отдел позвоночника [8]. Помимо упорных срыгиваний и рвот могут наблюдаться различные деформации позвоночника (кривошея, кифоз и др.), а также болевой синдром, связанный с пассивными движениями в позвоночнике. Рентгенологическое исследование, как правило, подтверждает наличие травмы. Смещения позвонков выявляются у 20% новорожденных с родовой травмой, у 10,4% детей с травмой шейного отдела позвоночника на спондилограммах обнаруживаются признаки подвывиха в среднем атланто-осевом суставе (сустав Крювелье) [8].
У детей первого года жизни аллергия к белкам коровьего молока (БКМ) индуцирует развитие рефлюкса в 15-21% наблюдений [9]. БКМ-индуцированный ГЭР не имеет типичной клинической симптоматики, традиционная антирефлюксная терапия малоэффективна, что побуждает проводить дальнейший диагностический поиск, особенно учитывая высокую частоту описываемой патологии [10].
Для лактазной недостаточности характерны учащенный пенистый водянистый стул, абдоминальные колики, а также срыгивания и рвота. Развитие ГЭР при этой патологии обусловлено антиперистальтическими сокращениями тонкой и толстой кишки вследствие нарушения моторики и повышения внутрипросветного давления в кишечнике. При дефиците дисахаридаз нерасщепленные углеводы накапливаются в просвете тонкой кишки, повышается осмотическое давление с избыточным поступлением воды в просвет кишечника. Дисахариды утилизируются микрофлорой, образуется большое количество органических кислот и углекислого газа, что вызывает выраженное закисление внутрипросветного содержимого кишки и усиление моторики [11].
В раннем возрасте ГЭР имеет яркие клинические проявления. Для него характерны срыгивания в сочетании со снижением массы тела, рвота фонтаном, с примесью крови или желчи, респираторные нарушения вплоть до развития апноэ и синдрома внезапной смерти, необычные движения головы и шеи (синдром Сандифера), связанные с эпизодами рефлюкса и наличием грыжи пищеводного отверстия диафрагмы [12].
При детальном изучении синдрома Сандифера с использованием внутрипищеводной рН-метрии, накожной электромиографии и видеозаписи была выявлена статистически значимая связь между сокращением прямых мышц живота с началом эпизодов рефлюкса, а также связь эпизодов рефлюкса с позой ребенка. Предполагается, что сокращение брюшной стенки может индуцировать ГЭР. Исследователи считают, что ГЭР может быть причиной развития синдрома Сандифера даже при отсутствии клинических симптомов рефлюкса, макроскопически выявляемого эзофагита и грыжи пищеводного отверстия диафрагмы. Несмотря на отсутствие типичных симптомов ГЭР и неэффективность консервативной антирефлюксной терапии, синдром Сандифера может исчезнуть (купироваться) после операции фундопликации [13].
Дифференциальный диагноз патологического ГЭР необходимо проводить с пороками развития органов верхнего отдела пищеварительного тракта: врожденным стенозом пищевода, ахалазией кардии, халазией кардии, врожденным коротким пищеводом, удвоением пищевода, пилоростенозом, скользящей хиатальной грыжей нейромышечные заболевания. Результаты эндоскопического исследования, проведенного у детей с жалобами на упорную рвоту с примесью желчи, слизи, крови, показали четкую возрастную динамику выявления пороков развития: в раннем неонатальном периоде у 12% обследованных детей были обнаружены: атрезия пищевода, грыжа пищеводного отверстия диафрагмы, атрезия или мембрана двенадцатиперстной кишки, синдром Ледда; в позднем неонатальном периоде у 9% детей были обнаружены пилоростеноз (86%) и ГПОД (14%); у детей в возрасте 1-12 месяцев из пороков развития ЖКТ была диагностирована только ГПОД (5,6%) [14].
Определенные трудности возникают при дифференциальной диагностике клинических симптомов врожденного пилоростеноза и пилороспазма (таблица).
Диагноз ставится на основании рентгенологического исследования ЖКТ с барием. При пилоростенозе выявляется задержка прохождения бария из желудка в кишечник более чем на 12-24 часа, при пилороспазме может быть задержка бария в желудке на 6-9 часов [15]. Клинические симптомы ГЭР могут проявляться при кисте или опухоли средостения, пороках развития сосудов вследствие сдавления пищевода и нарушения его перистальтики. Особую настороженность, несмотря на существующий скрининг, следует проявлять при подозрении на метаболические нарушения.
При ГЭР могут возникать характерные признаки поражения органов, анатомически тесно связанных с пищеводом, так называемые внепищеводные симптомы, но яркая клиническая картина часто уводит в сторону диагностический поиск с максимальным акцентом внимания врача на пораженном органе. Клинические маски ГЭР могут проявляться поражением ЛОР-органов, бронхолегочной и сердечно-сосудистой систем, зубов.
К оториноларингологическим симптомам ГЭР относят постоянное покашливание, чувство першения и охриплости голоса (сиплый плач у грудных детей), боли в ухе, частые отиты. Если для слизистой оболочки пищевода длительность контакта с кислым (рН≤4) рефлюктатом на протяжении 75 минут в течение 24 часов считается нормой, то слизистая оболочка гортанной части глотки выдерживает такой контакт не более 15 минут [16]. Поражение слизистой оболочки гортани и глотки — ларингеальный (фаринголарингеальный) кислый рефлюкс — происходит вследствие заброса содержимого желудка и двенадцатиперстной кишки в глотку по причине несостоятельности верхнего пищеводного сфинктера. Рефлюкс появляется периодически, зависит от образа жизни, чаще возникает в вертикальном положении, изжога не является характерным симптомом, при этом сохранен нормальный клиренс пищевода, эзофагит выявляется редко. Среди детей (возраст 3-34 месяцев) с ларинготрахеомаляцией ГЭР обнаруживался в 87%, в то время как в группе без поражений ЛОР-органов — в 39% [12].
Необходимо помнить, что если на первом году жизни ребенок часто болеет отитами и воспалениями легких при наличии упорных срыгиваний, то существует большая вероятность наличия ГЭР, что требует проведения соответствующего обследования и назначения патогенетической терапии. Среди детей с дыхательными нарушениями выраженный ГЭР при pH-метрии выявлялся в 42% наблюдений, у детей контрольной группы (без дыхательных нарушений) — в 8% [17].
Помимо хронической пневмонии к поражениям бронхолегочной системы при ГЭР относят рецидивирующий и хронический бронхит, формирование бронхиальной астмы. Частота ГЭР при бронхиальной астме у детей 55-80%. Характерными клиническими симптомами считаются приступы кашля и/или удушья преимущественно в ночное время или после обильной еды, доказанное сочетание респираторных и эзофагеальных симптомов, положительный эффект от пробной антирефлюксной терапии, затяжное течение бронхиальной астмы, несмотря на адекватную терапию, не атопические варианты бронхиальной астмы. Интересно, что ГЭР может вызывать рецидивирующую пневмонию при отсутствии эзофагита, при этом нормальные результаты рН-мониторирования не исключают диагноз ГЭР как причину рецидивирующей пневмонии [18].
О высоком забросе рефлюктата (как правило, кислого) можно думать при появлении эрозий эмали зубов и быстрому развитию кариеса. К ГЭР-ассоциированным кардиоваскулярным проявлениям относят аритмии (вследствие инициации эзофагокардиального рефлекса) и боли в области сердца.
Среди детей в возрасте старше 1 года, страдающих поражениями пищеварительного тракта, ГЭР встречается в 8,7-17% [5], к его возникновению могут приводить патологические состояния как самого пищевода и нижнего пищеводного сфинктера, так и нижележащих органов. Ключевую роль отводят нарушениям моторики верхнего и нижнего отделов пищеварительного тракта. Среди детей с хроническим запором поражения пищевода и кардио-эзофагеального перехода выявляются в 45%, зависят от характера патологии толстой кишки и степени выраженности задержки стула, дуодено-гастральный рефлюкс обнаруживается в 77,2%, сопутствует воспалительным изменениям верхнего отдела пищеварительного тракта, способствует развитию щелочного и смешанного ГЭР [19]. Дуодено-гастральный рефлюкс относится к важным патогенетическим факторам формирования ГЭР, является проявлением дискинезии двенадцатиперстной кишки, то есть нарушения ее тонуса, перистальтики и эвакуации. Причиной дискинезии двенадцатиперстной кишки могут быть не только ее функциональные нарушения, но и различные аномалии развития (высокая фиксация кишки, duodenum mobile, мембранозная атрезия). Препятствия прохождению пищи по двенадцатиперстной кишке могут создавать рубцовые деформации луковицы вследствие эрозивно-язвенных процессов, кольцевидная поджелудочная железа, наружные рубцы, тяжи или добавочные связки (ligamentum cysto-duodeno-colicum), гастроптоз.
Причиной развития ГЭР может являться перегиб желудка, способствующий формированию недостаточности кардии, скользящая грыжа пищеводного отверстия диафрагмы.
Установлена четкая взаимосвязь между частотой патологических состояний верхнего отдела пищеварительного тракта и периодами физиологического вытяжения: 6-7 лет, 9-10 лет и 12-14 лет [20]. Бурный рост ребенка, диспропорции отдельных органов и систем организма отражаются в появлении симптомов недостаточности физиологических сфинктеров и дискинезии верхнего отдела пищеварительного тракта, в частности появлении ГЭР (тошнота, изжога, отрыжка воздухом и кислым, рвота пищей). В данной клинической ситуации целесообразно оценить физическое развитие ребенка, скорость прибавки роста и массы тела за период времени, предшествующий появлению жалоб, а также выявить наличие синдрома недифференцированной дисплазии соединительной ткани, возможную нестабильность шейного отдела позвоночника.
Согласно рекомендациям ESPGHAN (2005), лечение срыгиваний должно проводиться последовательно в несколько этапов: разъяснительная работа с родителями с целью психологической поддержки, нормализация режима вскармливания и количества потребляемого питания, постуральная терапия с целью улучшения гравитационного клиренса пищевода, увеличения тонуса НПС, адекватная диетотерапия.
При естественном вскармливании применяются загустители грудного молока. Детям в возрасте старше 1-2 месяцев жизни можно давать перед каждым кормлением более плотную пищу, например 1 чайную ложку безмолочной рисовой каши.
При искусственном вскармливании используются специализированные антирефлюксные адаптированные молочные смеси (АМС), вязкость которых повышается за счет введения в их состав загустителей — камеди или крахмала (рисового, кукурузного).
В настоящий момент имеются следующие антирефлюксные смеси, содержащие камедь — Нутрилон АР (Nutricia, Нидерланды), Хумана АР (Humana GmbH, Германия), Фрисовом (Frisland, Нидерланды), Нутрилак АР (Нутритек, Россия), Бабушкино Лукошко АР (Нутрибио, Россия). Эти смеси используются в объеме не более 1/3-1/2 от общего объема смеси, получаемой в каждое кормление, даются ребенку перед использованием обычной адаптированной молочной смеси. Не рекомендованы для применения в полном объеме в каждое кормление в течение длительного времени за счет того, что загущение пищевого комка камедью затрудняет всасывание ряда нутриентов, как белок, жиры, железо, цинк, марганец, что не встречается при использовании перевариваемых углеводов [21].
Другая категория специализированных антирефлюксных смесей, содержащих перевариваемый полисахарид крахмал, рекомендуется для полной замены получаемой ранее молочной смеси, показано длительное применение с целью достижения стойкого эффекта. В линейке антирефлюксных смесей с крахмалом появилась новая смесь NAN антирефлюкс (Nestle, Швейцария) обладающая влиянием на различные механизмы, приводящие к срыгиваниям.
В качестве загустителя смесь содержит картофельный крахмал, который придает оптимальную вязкость, полностью переваривается и хорошо абсорбируется, имеет низкую осмолярность и низкий ферментативный потенциал, менее подвержен ферментации микрофлорой, что предотвращает возникновение функционального дискомфорта и колик в кишечнике. Белковый компонент представлен умеренно-гидролизованным белком, который легко переваривается, эвакуируется из желудка со скоростью грудного молока, что снижает внутрижелудочное давление и способствует уменьшению срыгивания. К тому же умеренно гидролизованнный белок способствует формированию мягкого стула, обеспечивает профилактику аллергии на белок коровьего молока, имеет оптимальный аминокислотный состав для полноценного роста. Дополнительно в смесь добавлен пробиотик B. lactis 10×6 KOE/г с целью улучшения состояния микрофлоры и иммунонутриенты (цинк, селен, нуклеотиды).
В случае неэффективности диетотерапии необходимо переходить к последующим этапам лечения срыгиваний, включающим в себя применение прокинетиков, блокаторов Н2-гистаминовых рецепторов, ингибиторов протонной помпы (не все перечисленные фармакологические группы зарегистрированы в России для применения в периоде новорожденности). В отсутствие медикаментозной терапии эзофагит может сохраняться длительно и в течение 1 года жизни не происходит нормализации морфологических изменений слизистой оболочки пищевода, несмотря на исчезновение симптомов ГЭР [22]. Полученные результаты свидетельствуют о субклиническом персистировании поражения пищевода с раннего возраста, что обусловливает необходимость популяционных эпидемиологических исследований ГЭРБ, длительное исследование когорты семей, в которых зарегистрирована ГЭРБ в раннем детском возрасте, выявление групп риска (с началом заболевания в раннем детском возрасте) по тяжелым осложнениям ГЭРБ [23].
По данным А.Б. Алхасова (2007), показаниями к хирургическому лечению ГЭР являются рецидивирующий характер заболевания, неэффективность или бесперспективность проводимой медикаментозной терапии (100%), грыжа пищеводного отверстия диафрагмы (30%), стенозирующий РЭ (28%), метаплазия пищевода (22%), отставание в физическом развитии (46%), респираторные осложнения (19%), упорная рвота (12%). В 64% случаев имеется более 2 показаний к оперативному лечению. В настоящее время основным методом хирургической коррекции ГЭР у детей является лапароскопическая фундопликация. Манжета Ниссена создает клапанный механизм, предупреждающий возникновение патологического ГЭР. При этом происходит снижение всех показателей рН-метрии до нормальных значений, что свидетельствует о наличии физиологического рефлюкса [24].
Методы исследования детей с подозрением на ГЭР включают в себя фиброэзофагогастродуоденоскопию с биопсией слизистой оболочки пищевода, 24-часовой рН-метрию пищевода и желудка, манометрию наружного пищеводного сфинктера, УЗИ пищевода, рентгено-контрастное исследование верхнего отдела пищеварительного тракта, радиоизотопное исследование эвакуаторной функции желудка, магнитно-резонансную томографию шейного отдела позвоночника.
Взвешенная многосторонняя объективная оценка состояния ребенка с клиническими симптомами ГЭР позволит выставить верный диагноз, провести грамотные лечебно-профилактические мероприятия.
Таблица
Дифференциальный диагноз врожденного пилоростеноза и пилороспазма
| Симптомы | Пилороспазм | Пилоростеноз |
| Рвота и срыгивание | с рождения | чаще с 2-х недель жизни |
| Характер рвоты | частая, непостоянная | более редкая и более постоянная |
| Количество рвоты | небольшим количеством | «фонтаном», количество рвотных масс превышает количество съеденной пищи |
| Запоры | часто, но иногда стул самостоятельный | редкие |
| Число мочеиспусканий | несколько уменьшено (до 10) | резко уменьшено |
| Перистальтика желудка | наблюдается редко | в виде «песочных часов» |
| Масса тела | не изменяется или падает умеренно | резкое падение, при поступлении меньше, чем при рождении |
| Привратник | не пальпируется | пальпируется утолщенный |
| Секреция желудочного сока | нормальная | резко повышена |
| Кислотно-щелочное равновесие | метаболический ацидоз | алкалоз |
| Эксикоз и снижение концентрации ионов Cl | редко | часто |
М.И. Дубровская
Российский государственный медицинский университет, г. Москва
Дубровская Мария Игоревна — кандидат медицинских наук, доцент кафедры детских болезней № 2
Литература:
1. Nelson S.P., Chen E.H., Syniar G.M. et al. Prevalence of Symptoms of Gastroesophageal Reflux During Infancy A Pediatric Practice-Based Survey. Arch Pediatr Adolesc Med. 1997; 151(6): 569-572.
2. Vandenplas Y., Belli, Benhamou P. et al. A critical appraisal of current management practices for infant regurgitation — recommendations of a working party. Eur J Pediatr 1997; 156: 343-357.
3. Sacre L., Vandenplas Y. Gastroesophageal reflux associated with respiratory abnormalities during sleep. J Pediatr Gastroenterol Nutr 1989; 9: 28-33.
4. Vandenplas Y., Goyvaerts H., Helven R. et al. Gastroesophageal reflux, as measured by 24-hour pH-monitoring, in 509 healthy infants screened for risk of sudden infants death syndrome. Pediatrics 1991; 88: 834-840.
5. Приворотский В.Ф. Гетерогенность гастроэзофагеальной рефлюксной болезни у детей: Автореф.дисс… д-ра мед. наук. СПб, 2006. 43 с.
6. Sadowska-Krawczenko I., Korbal P., Czerwonka-Szaflarska M. Influence of selected neonatal diseases on the incidence of gastroesophageal reflux in preterm neonates Med Wieku Rozwoj. 2005 Jul-Sep; 9(3 Pt 1): 317-24.
7. Sadowska-Krawczenko I., Czerwionka-Szaflarska M., Korbal P. Is antenatal corticosteroid administration associated with increased acid gastroesophageal reflux in preterm neonates? Med Wieku Rozwoj. 2004 Apr-Jun; 8(2 Pt 2): 359-64.
8. Ратнер А.Ю. Неврология новорожденных: острый период и поздние осложнения. М.:БИНОМ. Лаборатория знаний, 2005. 368 с.
9. Salvatore S., Vandenplas Y. Gastroesophageal Reflux and Cow Milk Allergy: Is There a Link? Pediatrics 2002; 110: 5: 972-984.
10. Шумилов П.В., Дубровская М.И., Юдина О.В. с соавт. Эозинофильные воспалительные заболевания желудочно-кишечного тракта и пищевая аллергия у детей. Вопросы современной педиатрии 2007; 6: 4: 43-53.
11. Мухина, П.В. Шумилов, Чубарова А.И., с соавт Современные подходы к диагностике и терапии дисахаридазной недостаточности у детей. Трудный пациент 2006; 4: 9: 12-16.
12. Pediatric Gastrointestinal Disease. Fourth edition. Hamilton, Ontario BC Decker. 2005. 2227 р.
13. Frankel E.A., Shalaby T.M., Orenstein S.R. Sandifer syndrome posturing: relation to abdominal wall contractions, gastroesophageal reflux, and fundoplication. Dig Dis Sci. 2006; 51(4): 635-40.
14. Дмитриева Н.В., Шатская Е.Е., Дмитриев А.В., Ткаченко Т.Г.. Варианты гастроинтестинальных нарушений у новорожденных детей. // Материалы XIII Конгресса детских гастроэнтерологов России — 2006г. — С.86-87.
15. Марков А.А., Марков А.С., Нестеров Д.В. Современные подходы к диагностике врожденного пилоростеноза у детей // Медицинский научный и учебно-методический журнал. — 2003. — № 15. — С.113-120.
16. Young RJ, Lyden E, Ward B. et al. A retrospective, case-control pilot study of the natural history of pediatric gastroesophageal reflux. // Dig Dis Sci. 2007 Feb;52(2):457-62.
17. Sacre L, Vandenplas Y. Gastroesophageal reflux associated with respiratory abnormalities during sleep. J Pediatr Gastroenterol Nutr 1989;9:28-33.
18. Rudolph CD, Mazur LJ, Liptak GS. et al. Guidelines for evaluation and treatment of gastroesophageal reflux in infants and children: recommendations of the North American Society for Pediatric Gastroenterology and Nutrition. // J Pediatr Gastroenterol Nutr. 2001;32 Suppl 2:S1-31
19. Цветкова Л.Н., Цветков П.М., Нечаева Л.В. с соавт Состояние пищевода и гастроэзофагеального перехода у детей, страдающих хроническим запором // Российский вестник перинатологии и педиатрии. — 2008. — Т. 6. № 53. — С. 30-42
20. Цветков П.М., Квирквелия М.А., Гуреев А.Н. с соавт. Отклонения темпов физического развития ребенка как фактор риска формирования гастроэзофагеального рефлюкса // Вопросы детской диетологии. — 2009. — Т.7, №2. — С.25-29.
21. Vandenplus Y., Rudolph C.D.at al. Pediatric gastroenterology reflux clinical practice guidelines., JPGN. 2009 49;498-547.
22. Orenstein SR, Shalaby TM, Kelsey SF et al. Natural history of infant reflux esophagitis: symptoms and morphometric histology during one year without pharmacotherapy. // Am J Gastroenterol. 2006 Mar;101(3):628-40.
23. Gold BD Is gastroesophageal reflux disease really a life-long disease: do babies who regurgitate grow up to be adults with GERD complications? // Am J Gastroenterol. 2006 Mar;101(3):641-4.
24. Алхасов А.Б. Хирургическое лечение гастроэзофагеального рефлюкса у детей: Автореф. дис… докт. мед. наук. — Москва, 2007. — 51 с.
Как устанавливается диагноз?
Основным методом диагностики ПМР является микционная цистография: в мочевой пузырь через катетер, проведенный по мочеиспускательному каналу, вводится 15-20%-ный раствор рентгеноконтрастного вещества до появления позыва к мочеиспусканию. Производится 2 рентгеновских снимка: первый – непосредственно после заполнения мочевого пузыря, второй — во время мочеиспускания. На основании цистографии ПМР разделяются по степеням от 1 до 5ст (Рис.1). Критериями — является уровень заброса мочи и выраженность расширения мочеточника. Наиболее легкой является первая степень, а наиболее тяжелой — 5степень рефлюкса.
Выявленные при цистографии рефлюксы также подразделяются на активные (во время мочеиспускания) и пассивные (вне мочеиспускания при низком давлении в мочевом пузыре). Помимо обнаружения рефлюкса и определения его степени, цистография позволяет получить важную информацию о проходимости мочеиспускательного канала, и заподозрить нарушения функции мочевого пузыря. Пузырно-мочеточниковый рефлюкс, появляющийся время от времени, носит название транзиторного.
Что такое пузырно-мочеточниковый рефлюкс?
Пузырно-мочеточниковый рефлюкс (ПМР) представляет собой возвратный ток мочи из мочевого пузыря по мочеточнику в почку. В норме моча движется однонаправленно из почки по мочеточнику в мочевой пузырь, а возвратному току мочи препятствует клапан образованный пузырным отделом мочеточника. При наполнении мочевого пузыря давление в нем возрастает, что приводит к смыканию клапана. При рефлюксе клапан поврежден или ослаблен, и моча устремляется обратно к почке. Примерно у 20% детей с инфекцией мочевых путей при обследовании выявляется пузырно-мочеточниковый рефлюкс.
Каковы преимущества эндоскопического лечения?
Преимущества эндоскопических операций при рефлюксе очевидны: малая травматичность, короткий госпитальный период, минимальный риск осложнений. Если при этом достигается высокая эффективность (не менее 70-80% стойкого излечения после первой процедуры), то преимущества эндоскопического лечения оказываются бесспорными. В тоже время при низкой эффективности возрастает количество повторных вмешательств и наркозов, что снижает целесообразность использования метода, поэтому хирургическое лечение рефлюкса сохраняет актуальность. Следует отметить, что неправильно выполненная первичная эндоскопическая процедура резко снижает эффективность лечения, так как устье мочеточника фиксируется в невыгодном положении.