Медицинский редактор: Земерева Н.Ю., физиотерапевт Июнь, 2021.
Воспаление поджелудочной железы, или панкреатит является полной катастрофой для всего пищеварительного тракта. В поджелудочной железе вырабатываются гормоны (инсулин, глюкакагон, липокаин), ферменты, которые необходимы для нормального пищеварения и переваривания белков, жиров и углеводов и ионы бикарбоната, нейтрализующие кислый секрет желудка. Панкреатит делится на острый и хронический, при этом соблюдение диеты необходимо как в стадии обострения, так и в стадии ремиссии.
Правила диеты
Задача диеты при панкреатите заключается в механическом, химическом и термическом щажении желудочно-кишечного тракта. То есть, посредством соблюдения лечебного стола при воспалении поджелудочной железы достигается ее нормальное функционирование, защита желудка и кишечника от агрессивных продуктов питания, снижение активизации желчного пузыря и предупреждение заболеваний печени.
Лечебный стол при панкреатите в классификации по Певзнеру – это стол №5п. Стол №5п несколько отличается от стола №5, который назначается при заболеваниях печени, но также имеет ряд схожих ограничений в питании. По современным нормам диета при обострении панкреатита — это вариант стандартной диеты с нормальным (в стадии обострения) и повышенным (в стадии ремиссии) содержанием белков, жиров и углеводов, с ограничением химических и механических раздражителей ЖКТ.
Общие принципы диеты при панкреатите
При панкреатитах диета делится на два варианта — питание при обострении и питание в стадии ремиссии. Для обоих вариантов правила питания идентичны.
Механическая обработка пищи.
- При при обострении хронической формы вся пища должна быть протертой, разваренной или приготовленной на пару, что обеспечивает максимальное щажение желудка.
- В стадии ремиссии добавляются запеченные в духовке и тушеные блюда.
Температурный режим. Пища должна подаваться ни горячей, ни холодной. Оптимальная температура еды 15-65°C.
Чувство меры. При панкреатите очень важно соблюдать меру во время еды. Не допускается переедания, т.к. это создает не только повышенную нагрузку на поджелудочную железу, но и на весь пищеварительный тракт в целом.
Количество приемов пищи. Прием пищи в течение дня должен быть дробным, 4-6 раз в день. Не стоит стараться утолить голод сразу большой порцией еды, необходимо следовать принципу: «лучше мало, но часто». Это облегчит работу поджелудочной железы, пища лучше усвоится, а болевые ощущения после еды практически исчезнут.
Отказ от вредных привычек. Употребление алкоголя опасно не только развитием алкоголизма, но при панкреатите спиртные напитки провоцируют образование белковых «наростов» — бляшек в протоках поджелудочной железы, закупоривая их, нарушая отток секрета железы в двенадцатиперстной кишки, тем самым усугубляя воспалительный процесс в органе и провоцируя железу к усилению самопереваривания.
Никотин в свою очередь, препятствует выработке ферментов, которые обезвреживают уксусный альдегид (данное вещество образуется при распаде алкоголя в организме, он провоцирует воспаление поджелудочной железы).
Что следует знать о болезни?
Причины хронического панкреатита неразрывно связаны с патологией желчевыделительной системы, печени, двенадцатиперстной кишки. Эти органы объединены анатомическим соседством и функциональной зависимостью вырабатываемого секрета.
Желчь и поджелудочный сок выделяются порционно в ответ на качество и количество поступившей пищи. Перегрузка при частом употреблении алкоголя, жирных и острых блюд приводит к гиперфункции, затем истощению клеток. В таких условиях присоединение инфекции не встречает должного местного сопротивления.
Стрессовые ситуации срывают механизм «управления» выработкой и выводом секрета, вызывают спазм питающих сосудов, протоков. Паренхима поджелудочной железы недополучает питательные вещества, кислород, энергию, поэтому постепенно отмирает. На месте некроза формируется плотная рубцовая ткань.
Поджелудочная железа уменьшается в объеме, теряет структурность дольчатого строения
В хроническую форму может перейти недолеченный острый панкреатит. Секреторная недостаточность сказывается на пищеварении в целом. Кроме болевого синдрома, у пациентов развивается такие неприятные симптомы, как частый жидкий стул жирной консистенции, вздутие живота, изжога, потеря веса.
Обострение панкреатита: правила питания
В первые дни заболевания, когда выражен болевой синдром, необходимо придерживаться принципа: «голод, холод и покой». То есть исключаются все продукты питания, на живот грелка со льдом, больной должен соблюдать физический и эмоциональный покой.
В первые-вторые сутки с начала обострения показано голодание. Стоит употреблять только жидкость в количестве 1-1,5л (по стакану 5-6 раз в день).
Рекомендовано:
- щелочные минеральные воды (гидрокарбонатно-натриевые) без газа. Самые популярные из них — Нарзан и Боржоми.
- отвар шиповника (не более 400 мл в день)
- некрепкий чай.
С 3-4 дня в меню вводятся слизистые отвары, жидкая, разваренная каша. На 5-6 сутки разрешается белковый омлет, протертая гречневая или овсяная каша, немного сухариков, отварные овощи, питание до 6 раз в день малыми порциями. Постепенно в меню вводятся пудинги, муссы, запеканки, разбавленные соки. Со стиханием острого периода переходят на основной вариант диеты.
Суточное количество необходимых питательных элементов диетического стола при обострении панкреатита:
- белки: 85-90 гр. (из них половина животного происхождения);
- жиры: 70-80 гр. (из них треть растительных);
- углеводы: 300-350 гр.
- поваренная соль 6-8 гр. (пища должна быть недосоленной);
- свободная жидкость 1,5-2 литра.
Энергетическая ценность диеты составляет 2170 — 2480 ккал.
Рецепты блюд из круп
Теперь рассмотрим несколько рецептов полезных при панкреатите каш.
Манная каша
Нужно взять такие ингредиенты:
- ¼ стакана манной крупы;
- 1,5 стакана воды;
- стакан молока.
Молоко нужно в равных пропорциях развести водой. Оставшейся водой залить манку и качественно размешать. Смеси воды и молока дать закипеть, затем снять кастрюлю с огня и влить в нее манку, разведенную водой, помешивая ее. Верните кастрюлю на огонь и варите не меньше двух минут, убавляя огонь и помешивая. Затем выключите газ, накройте кашу крышкой и оставьте настаиваться.
Гречневая каша с кефиром
Вводить кефир в рацион больных можно достаточно рано – уже со второй недели от начала атаки панкреатита.Для этого лечебного рецепта нужны такие компоненты:
- стакан цельного зерна гречки;
- 500 мл нежирного или однопроцентного кефира.
Гречку перебрать и очистить, залить кефиром, оставить настаиваться на ночь. Готовую кашу разделить на две части. Одну нужно съесть утром натощак, вторую — вечером за пару часов до сна.
Употребляется каша курсом в 10 дней, затем нужно сделать перерыв такой же длительности и повторить курс. При хроническом панкреатите рекомендуется повторять такое лечение не меньше двух раз в год.
Вязкая молочная рисовая каша
Берутся такие ингредиенты:
- ¾ стакана рисовой крупы;
- стакан молока;
- стакан воды.
Рис нужно промыть теплой, а потом горячей водой, пока она не станет прозрачной. Воду закипятить и всыпать в нее промытый рис. Варить до полуготовности. Затем закипятить молоко, горячим влить его в кашу, перемешать и варить до того, как рис станет мягким. Готовая каша пропускается через сито.
Спустя примерно 10 дней после обострения можно будет добавлять в кашу небольшое количество сахара, соли и масла.
Аналогичный рецепт можно использовать для готовки каши в мультиварке. Нужно засыпать в нее ингредиенты и выставить режим «Молочная каша».
Ремиссия: более мягкая диета
После того, как период обострения прошел, больных переводят на менее жесткую диету. Добавляются тушеные и запеченные в духовке блюда.
Такая диета включает повышенное содержание белка, нормальное количество жиров и сложных углеводов, но сильно ограничиваются “быстрые”, легкоусвояемые углеводы (сахар, мед, мучные изделия). Рекомендуются БАДы, содержащие метионин, витамины В1, В12, холин, лецитин и др. Рацион обогащается пищевыми волокнами, аскорбиновой кислотой, кальцием.
Химический состав:
- белки: 110-120 г, в т. ч. животные 45-50 г;
- жиры: 80-90 г, в т. ч. растительные 30 г;
- углеводы: 300-350 г,
- пищевые волокна (клетчатка): 25-30 г.
Энергетическая ценность 2080–2690 ккал.
Принципы диетического питание в стадии ремиссии должно соблюдаться как можно дольше, в идеале всю жизнь.
Продукты разрешенные и запрещенные
Продукты, которые рекомендуется употреблять в пищу при панкреатите, должны максимально облегчить работу поджелудочной железы, снизить количество синтезируемых ею ферментов, быстро эвакуироваться из желудка и тонкого кишечника, не вызывать метеоризма, который провоцирует и без того существующие боли в животе.
Кроме того, для облегчения синтеза ферментов в поджелудочной железе, в состав которых входят протеины, пища должна быть легкоусвояемой и богатой белками.
При панкреатите следует отказаться от продуктов, которые стимулируют выработку желудочного сока, и, соответственно, секрета поджелудочной железы. То есть, выработка ферментов поджелудочной железы значительно превышает необходимую в них потребность для пищеварительного тракта в целом, и поэтому при панкреатите избыток ферментов расходуется на переваривание собственной поджелудочной железы. Чтобы уменьшить количество синтезируемых ферментов и снять воспаление органа, необходимо отказаться от ряда продуктов.
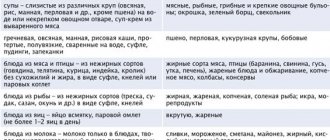
| Запрещенные продукты при панкреатите | Разрешенные продукты | |
| Супы | на мясном, грибном и рыбном бульонах, сложные (щи, борщ, рассольник), молочные, холодные (окрошка, свекольник). | Супы должны быть вегетарианскими, с протертыми овощами (морковь, тыква, кабачки, картофель), с вермишелью, манной или овсяной крупой. |
| Хлеб | Свежий пшеничный или ржаной, изделия из слоеного и сдобного теста, лепешки, жареные пирожки. | Вчерашний или подсушенный белый хлеб, сухое несладкое печенье, сухарики. |
| Мясо | Жирные сорта мяса (свинина, баранина) и птицы (утка, гусь), колбасы, печень, почки и мозги, копчености и консервы. | Нежирные сорта (говядина без пленок и сухожилий, телятина), белое мясо курицы, индейка, кролик. Мясо должно быть вареным и желательно протертым (суфле, паровые котлеты, кнели), бефстроганов. |
| Рыба | Жирная рыба, соленая и копченая, жареная, консервы. | Нежирные сорта (треска, минтай) в отварном виде или измельченная, заливное. |
| Молочные продукты | Из молочнокислых продуктов следует отказаться от тех, которые имеют высокий процент жирности — сметана, жирные, соленые и острые виды сыров. | Молоко пониженной жирности, некислый и нежирный творог, йогурты, кефир, простокваша не более 2% жирности, несоленые и нежирные сыры. |
| Крупы | Запрет на перловую, пшенную, кукурузную и пшеничную крупы, так как они длительное время находятся в желудке и кишечнике, стимулируя выработку поджелудочного сока. | Гречневая (протертая), овсяная, манная, рисовая каша на воде с молоком 50/50, пудинги и запеканки с крупами, творогом. |
| Яйца | Жареные и сваренные вкрутую. | Омлеты, приготовленные на пару из белков, допускается добавление 1 желтка не чаще раза в неделю |
| Овощи | Капуста, баклажаны, редька, репа, редис, чеснок и шпинат, болгарский перец. | Картофель, морковь, кабачки, свекла, цветная капуста, тыква, зеленый горошек. |
| Десерты | Шоколад, сырые непротертые фрукты и ягоды (финики, виноград, инжир, бананы), мороженое, варенье. | Сахар лучше заменить ксилитом, из фруктов и ягод употреблять только спелые и некислые сорта, приготовление из них муссов, желе, пудингов, компотов (все в протертом виде), запеченные яблоки. |
| Специи и соусы | Перец черный и красный, кориандр, хрен, острый томатный соус, уксус | Молочные или соусы на разбавленном овощном отваре, при добавлении муки ее не пассируют. |
| Жиры | Все тугоплавкие жиры (свиное, говяжье, баранье сало), курдючный жир. | Сливочное масло (не более 30 гр. в день), растительное рафинированное масло (10 – 15 гр.), масла добавлять в уже готовые блюда, не подвергая их нагреванию. |
| Напитки | Кофе, какао, крепкий чай, сладкие газированные напитки, сок из винограда. | Слабозаваренный чай с лимоном, минеральная вода без газа, отвар шиповника, соки, наполовину разведенные водой. |
Дефицит минеральных веществ
При заболеваниях кишечника в организм поступает недостаточно минеральных веществ, но этот дефицит можно восполнить при помощи молочных продуктов
. В них не только содержится много минеральных веществ, но они ещё и легко усваиваются организмом. Молочные продукты способны обеспечить организм достаточным количеством фосфора и кальция, однако нужно иметь в виду, что не все молочные продукты могут хорошо переноситься организмом при заболеваниях кишечника. Например, свежее молоко может оказаться слишком “тяжёлым”, а кисломолочные продукты, благодаря повышенной кислотности, могут раздражать стенки желудка.
Наиболее нейтральным и полезным продуктом при заболеваниях кишечника будет пресный творог
, а также несолёный и нежирный
сыр
. Эти продукты могут стать альтернативой кефиру и йогурту. Важно только, чтобы продукты были свежими и натуральными, без дополнительных специй и усилителей вкуса.
Последствия соблюдения диеты
Соблюдение диеты при панкреатите преследует цель максимального щажения поджелудочной железы, снижения воспалительного процесса в железе, купирования болевого приступа и предупреждения развития возможных осложнений.
Кроме того, диета нормализует выработку пищеварительных ферментов, блокирует «поедание» поджелудочной железы самой собой, поддерживает целостность слизистой оболочки кишечника, ограничивает поступление токсических веществ в организм, нормализует работу желудочно-кишечного тракта в целом.
В случае несоблюдения диеты при остром панкреатите или обострении хронического, возникают следующие осложнения:
- желтуха (вследствие нарушенного оттока желчи);
- кровотечения в пищеварительном тракте (язвы желудка, варикозное расширение вен пищевода, синдром Меллори-Вейса);
- плеврит;
- поражение двенадцатиперстной кишки (обструкция);
- сахарный диабет.
Источники:
- Министерство здравоохранения Российской Федерации. Стандарты лечебного питания. Методическое руководство, — 2022г.
- Приказ Министерства здравоохранения РФ от 23 сентября 2022 г. N 1008н «Об утверждении порядка обеспечения пациентов лечебным питанием»
Диагностика
Выявлением и лечением панкреатита занимаются врач-терапевт и гастроэнтеролог совместно с эндокринологом, хирургом и другими специалистами. Часто пациенты с острой формой болезни по скорой медицинской помощи попадают в хирургический стационар, где проводится дифференциальная диагностика поражения поджелудочной железы с острым аппендицитом, холециститом и другими патологиями.
После уточнения жалоб, сбора анамнеза, включающего характер питания, вредные привычки, частоту рецидивов, сопутствующие заболевания желчевыделительной системы, и осмотра, врач направляет больного на анализы, а также инструментальные исследования.
В рамках лабораторного исследования пациента проводятся:
- Общий клинический анализ крови. Отмечаются признаки воспаления: ускорение СОЭ, лейкоцитоз.
- Биохимия крови. Для поражения поджелудочной железы при панкреатите характерно повышение активности ферментов (амилаза, липаза), возможны гипергликемия, гипоальбуминемия и гипокальциемия, билирубинемия, а также повышение активности печеночных ферментов (АЛТ, АСТ, трансаминазы), СРБ.
- Биохимическое исследование мочи. Проводится для определения активности амилазы в моче.
- Копрограмма. Характерна стеаторея.
- Определение панкреатической эластазы в кале.
Инструментальная диагностика панкреатита включает:
- УЗИ органов брюшной полости – метод визуализации самой железы и окружающих органов;
- СКТ и МРТ внутренних органов для получения более подробной информации об анатомических изменениях в них;
- эндоскопическую ретроградную холангиопанкреатографию с целью визуализации просвета протоков, взятия секрета поджелудочной железы, удаления камней;
- эндоскопическую эластографию поджелудочной железы – позволяет определить жесткость и ригидность ткани, оценить степень ее соединительнотканного замещения и секреторную функцию органа;
- эзофагогастродуоденоскопию для оценки состояния полых органов пищеварения.