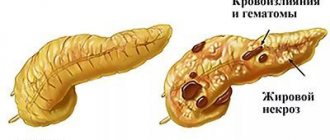
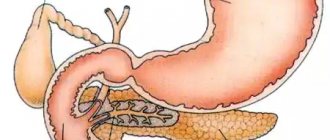
Панкреатит – острое или хроническое воспаление ткани поджелудочной железы с последующим нарушением секреторной и эндокринной функций органа. Чаще всего развитие патологии связано с систематическим употреблением большого количества алкоголя, табакокурением, желчнокаменной болезнью.
Во время обострения панкреатита человек испытывает продолжительную интенсивную боль в верхней половине живота, у него нарушается процесс пищеварения, может появиться желтушность кожи и слизистых оболочек.
Лечение включает соблюдение диеты, прием медикаментов, облегчающих переваривание пищи, обезболивающих препаратов. В ряде случаев может потребоваться хирургическое вмешательство.
Согласно статистическим данным, в целом распространенность заболевания не зависит от пола. Однако острый алкогольный панкреатит встречается чаще у мужчин, что связано с большим пристрастием к спиртным напиткам среди этой группы населения. Страдают заболеванием преимущественно лица трудоспособного возраста от 30 до 50 лет. У женщин развитие панкреатита чаще вызвано желчнокаменной болезнью.
Причины
Заболевание может быть вызвано токсическим воздействием, аутоиммунными процессами, иметь наследственную предрасположенность или стать осложнением желчнокаменной болезни. Злоупотребление алкоголем, табакокурение и обтурация протоков желчевыделительной системы конкрементами из желчного пузыря – наиболее часто встречающиеся причины панкреатита. В последнем случае нарушается отток пищеварительного секрета поджелудочной железы в двенадцатиперстную кишку, что приводит к его застою и «самоперевариванию» органа.
Продукты распада этилового спирта оказывают непосредственное токсическое действие на клетки поджелудочной железы, как и ряд лекарственных препаратов (эстрогенов, сульфаниламидов, тетрациклина, эритромицина, тиазидов, меркаптопурина). Кроме того, систематическое злоупотребление алкоголем сопровождается сгущением желчи, что предрасполагает к нарушению проходимости желчных протоков. Никотиновая зависимость также предрасполагает к развитию заболевания, так как воздействует на сердечно-сосудистую систему, вызывая сужение просвета сосудов и снижение притока крови к органам.
Поражение поджелудочной железы имеет связь и с наследственностью, в частности, может быть генетически детерминированым или вызванным врожденными аномалиями развития. Аутоиммунный панкреатит возникает как изолированно, так и в сочетании с синдромом Шегрена, воспалительными процессами в кишечнике и многими другими аутоиммунными нарушениями.
Симптомы
Клинические проявления заболевания связаны не только с поражением самого органа, но и с нарушением его секреторной и эндокринной функций. При остром панкреатите симптомы ярко выражены:
- Интенсивная боль в эпигастральной области, левом подреберье, локального или опоясывающего характера, нередко отдающая под левую лопатку. Неприятные ощущения усиливаются в положении лежа и после погрешности в диете.
- Повышенное слюноотделение, отрыжка, тошнота, частая рвота, не приносящая облегчения.
- Повышение температуры тела. Возможно появление лихорадки, озноба.
- Изменение цвета кожи и слизистых. Часто наблюдаются влажность и бледность кожных покровов, умеренное пожелтение склер. В редких случаях кожа также приобретает желтоватый оттенок. Возможно появление синюшных пятен на теле, кровоизлияний в области пупка.
- Диспепсические проявления – вздутие живота, изжога.
- Раздражительность, плаксивость, в тяжелых случаях развивается панкреатогенный психоз.
Хронический панкреатит характеризуется периодами обострения и ремиссии, имеет стадийное течение. В доклиническую стадию симптомы заболевания отсутствуют, изменения в поджелудочной железе становятся случайной находкой во время проведения УЗИ органов брюшной полости. В период начальных проявлений наблюдаются многократные эпизоды обострения панкреатита с характерными для острой формы заболевания проявлениями. Постепенно их частота становится ниже, но симптомы сохраняются в межприступный период: боль в животе, эпизодическая рвота, тошнота, диарея, метеоризм.
В стадию персистирующей симптоматики присутствует боль в верхней половине живота, нередко опоясывающего характера. Пациент теряет вес, в частности из-за отказа от пищи вследствие опасения усиления болевых ощущений. Усиливаются проявления секреторной и эндокринной недостаточности, такие как нарушение пищеварения, гипергликемия.
В дальнейшем происходит атрофия поджелудочной железы. Боль может стать менее интенсивной или отсутствовать, частота приступов панкреатита сокращается. Кал становится кашицеобразным, зловонным, с жирным блеском. Наблюдается истощение, развивается панкреатогенный сахарный диабет. В последнюю стадию возникают системные осложнения, возможно злокачественное перерождение ткани пораженного органа.
Когда сдают анализы?
Как только начнут проявляться первые признаки нарушения нормального функционирования поджелудочной железы, необходимо сразу отправиться на прием к опытному специалисту. Гастроэнтеролог либо терапевт назначит основное обследование, после чего, согласуясь с полученными результатами, направит на дополнительные исследования. Анализы сдаются при следующих показателях:
- увеличенное выделение слюны;
- рвотное состояние;
- частые отрыжки воздухом либо пищей;
- сниженный аппетит;
- увеличенное газообразование;
- диарея (кал желтоватого или соломенного цвета, с резко неприятным запахом, иногда содержит частицы непереваренной пищи);
- снижение веса;
- организм быстро утомляется.
Вышеперечисленные состояния организма свидетельствуют о плохом функционировании поджелудочной железы, что влияет на самочувствие, ухудшает способность к работе, кожа становится сухой, волосы выпадают, происходит развитие анемии. Главное — своевременно выявить патологию и начать лечение. Серьезное истощение, нарушенный электролитный баланс и потеря жизненно важных микроэлементов могут представлять опасность для жизни человека.
Необходимо также знать, что перед сдачей анализов на хронический панкреатит есть запрещается, а за несколько дней до этого стоит отказаться от жирной и жареной пищи. Если анализы необходимо сдать на определение уровня глюкозы, то употреблять пищу можно как обычно, не ограничивая себя.
Осложнения
В зависимости от формы, тяжести и стадии заболевания возрастает риск развития тех или иных осложнений панкреатита. При прогрессирующем длительном течении патологии возможны нарушения оттока желчи с последующей механической желтухой, формирование абсцесса, кисты, развитие портальной гипертензии, панкреатогенного сахарного диабета, парапанкреатита, «ферментативного» холецистита, пневмонии, экссудативного плеврита, паранефрита, рака поджелудочной железы.
Последствиями острого процесса могут стать:
- перитонит;
- септическая флегмона забрюшинной клетчатки;
- аррозивное кровотечение в органах пищеварительного тракта, кровоизлияние в брюшную полость;
- механическая желтуха;
- асцит;
- формирование внутренних и наружных дигестивных свищей, абсцессов и инфильтратов.
В тяжелых случаях могут развиться шоковое состояние, полиорганная недостаточность с высоким риском летального исхода.
Диагностика
Выявлением и лечением панкреатита занимаются врач-терапевт и гастроэнтеролог совместно с эндокринологом, хирургом и другими специалистами. Часто пациенты с острой формой болезни по скорой медицинской помощи попадают в хирургический стационар, где проводится дифференциальная диагностика поражения поджелудочной железы с острым аппендицитом, холециститом и другими патологиями.
После уточнения жалоб, сбора анамнеза, включающего характер питания, вредные привычки, частоту рецидивов, сопутствующие заболевания желчевыделительной системы, и осмотра, врач направляет больного на анализы, а также инструментальные исследования.
В рамках лабораторного исследования пациента проводятся:
- Общий клинический анализ крови. Отмечаются признаки воспаления: ускорение СОЭ, лейкоцитоз.
- Биохимия крови. Для поражения поджелудочной железы при панкреатите характерно повышение активности ферментов (амилаза, липаза), возможны гипергликемия, гипоальбуминемия и гипокальциемия, билирубинемия, а также повышение активности печеночных ферментов (АЛТ, АСТ, трансаминазы), СРБ.
- Биохимическое исследование мочи. Проводится для определения активности амилазы в моче.
- Копрограмма. Характерна стеаторея.
- Определение панкреатической эластазы в кале.
Инструментальная диагностика панкреатита включает:
- УЗИ органов брюшной полости – метод визуализации самой железы и окружающих органов;
- СКТ и МРТ внутренних органов для получения более подробной информации об анатомических изменениях в них;
- эндоскопическую ретроградную холангиопанкреатографию с целью визуализации просвета протоков, взятия секрета поджелудочной железы, удаления камней;
- эндоскопическую эластографию поджелудочной железы – позволяет определить жесткость и ригидность ткани, оценить степень ее соединительнотканного замещения и секреторную функцию органа;
- эзофагогастродуоденоскопию для оценки состояния полых органов пищеварения.
Степени тяжести хронического панкреатита
Различают три степени тяжести хронического панкреатита:
Легкая степень
- обострения редкие (1-2 раза в год), непродолжительные
- боль умеренная
- уменьшения массы тела нет
- нет диареи, жирного стула
- копрологические исследования кала в норме (нет нейтрального жира, жирных кислот, мылов)
При легкой степени тяжести хронического панкреатита обычно не требуется длительных курсов приема лекарственных препаратов, так как изменение образа жизни и отказ от вредных привычек зачастую предотвращают возникновение рецидивов.
Средняя степень
- обострения 3-4 раза в год, протекают с длительным болевым синдромом
- может появляться повышение амилазы, липазы в крови
- периодические послабления стула, жирный кал
- есть изменения в копрограмме
При средней степени тяжести хронического панкреатита, необходима строгая диета, более длительные курсы терапии, постоянное наблюдение лечащего врача.
Тяжелое состояние
- частые и длительные обострения с выраженным, длительным болевым синдромом
- частый жидкий стул, кал жирный
- падение массы тела, вплоть до истощения
- осложнения (сахарный диабет, псевдокисты и т.д.)
При тяжелом течении хронического панкреатита необходима постоянная поддерживающая терапия, более сильные лекарственные препараты и строжайшая диета. Зачастую пациенты нуждаются в тщательном наблюдении не только врача гастроэнтеролога, но и врачей других специальностей (эндокринолога, хирурга, диетолога). Возникающие обострения, а также осложнения заболевания несут угрозу жизни пациента и, как правило, являются показанием для госпитализации в стационар.
Наличие хронического панкреатита, вне зависимости от степени тяжести, требует немедленного обращения к врачу, так как без лечения и изменения образа жизни, процесс будет неуклонно прогрессировать.
Лечение
За медицинской помощью нужно обращаться при первых признаках панкреатита, тогда шанс избежать осложнений и перехода заболевания в хроническую форму будет выше. Во время обострения болезни рекомендовано голодание.
Всем пациентам, страдающим панкреатитом, необходимо соблюдать диету, отказаться от алкоголя и курения. В межприступный период питаться следует маленькими порциями несколько раз в день, включая в рацион преимущественно продукты с высоким содержанием белков и сложных углеводов, пищевых волокон, витаминов.
Медикаментозная терапия предполагает прием препаратов следующих групп:
- анальгетиков для купирования боли при панкреатите;
- ферментов поджелудочной железы;
- ингибиторов секреции соляной кислоты в желудке;
- седативных и антидепрессантов;
- антибиотиков;
- инсулина;
- витаминов.
При осложненном течении заболевания, а также в отдельных случаях острой боли в животе показано проведение эндоскопического или хирургического вмешательства.
Профилактика
Первичной профилактикой панкреатита является исключение алкоголя, употребление разнообразной пищи с низким содержанием жира, насыщенных жиров и холестерина, включение в рацион зерновых продуктов, овощей и фруктов, отказ от курения.
Острый панкреатит может развиться не только у лиц, регулярно злоупотребляющих алкоголем, но и как следствие однократного приема спиртосодержащих напитков под жирную, жареную и пряную закуску в больших количествах. Дробное, правильное питание при панкреатите служит профилактикой обострений его хронической формы.
Анализ кала
В некоторых случаях при появлении отдельных симптомов воспаления потребуется пройти обследование на состав и структуру каловых масс. Для получения правильного и достоверного результата придется в течение определенного времени выдерживать диету. Надо употребить 105 г белковой, 180 углеводной и 135 жирной пищи. Это поможет дать точную информацию относительно функционирования поджелудочной железы.
Повышенное содержание жиров и жирных кислот в кале указывает на недостаток липазы. Часто можно встретить в структуре непереваренные кусочки пищи. Среди прочих показателей выделяется снижение количества эластазы.