Быстрый переход Как лечить рак толстой кишки
Колоректальный рак – это рак толстой кишки, которая является конечной частью желудочно-кишечного тракта и включает в себя ободочную, сигмовидную и прямую кишку.
Большинство случаев рака толстой кишки начинается с небольших доброкачественных опухолей, которые называются аденоматозные полипы и аденомы. Со временем некоторые из этих полипов могут перерождаться в злокачественную опухоль и становиться раком толстой кишки.
Полипы могут не вызывать симптомов, либо симптомы малозаметны. По этой причине врачи рекомендуют проводить регулярные скрининговые тесты для предотвращения рака толстой кишки, путем выявления и удаления полипов до того, как они превратятся в рак.
Какие симптомы у рака толстой кишки?
Признаки рака толстой кишки включают в себя:
- Изменения в привычной работе кишечника, включая диарею или запоров, изменение консистенции стула, которые длятся более четырех недель.
- Выделение крови или примесь крови в стуле.
- Постоянный дискомфорт в животе, такой как вздутие живота, боли переменного характера.
- Чувство не полного опорожнения кишечника.
- Общая слабость, быстрая утомляемость.
- Необъяснимая потеря веса.
На ранних стадиях рака толстой кишки многие люди не испытывают симптомов. Когда появляются симптомы, они обычно изменяются в зависимости от размера опухоли и ее локализации в толстом кишечнике.
Обследование при злокачественной опухоли в кишечнике
Следующие симптомы должны насторожить больного и служат показанием к проведению исследования крови:
- желудочное кровотечение;
- запор;
- недержание мочи;
- метеоризм;
- боль в животе.
Анализы при раке кишечника необходимы для подтверждения диагноза. Проверка крови осуществляется в утренние часы, а в экстренных случаях — в любое время. Забор крови необходимо проводить в одно и то же время, т. к. возможно появление изменений в течение суток.
В процессе исследования материала устанавливают причины повышения или понижения гемоглобина, лейкоцитов, тромбоцитов и определяют СОЭ (скорость оседания эритроцитов). Проводят тщательное изучение показателей периферической крови, сравнивая их с нормальными величинами у здорового человека. Кроме того, определенную информацию дает исследование среднего объема эритроцитов и общего количества гемоглобина, величины цветного показателя, присутствия эозинофилов, нейтрофилов и ретикулоцитов.
Для большинства онкологических пациентов сдача анализов — серьезная нагрузка, поэтому после исследования им рекомендуют постельный режим.
Когда необходимо обратиться к врачу?
Если вы заметили какие-либо симптомы рака толстой кишки, такие как примесь крови в стуле или постоянный дискомфорт в кишечника, не стесняйтесь записаться на прием к врачу.
В клинике Рассвет работает мультидисциплинарная команда высококвалифицированных специалистов – гастроэнтерологов, терапевтов, диетологов, к которым вы можете обратиться за помощью.
Врач сначала изучит более распространенные причины этих признаков и симптомов, а при выявлении опухолевого процесса направит на консультацию к врачу-онкологу клиники Рассвет.
Также вы можете узнать, когда следует начать скрининг рака толстой кишки. Как правило, его рекомендуется начинать в возрасте после 50 лет. Но ваш врач может порекомендовать более частое или раннее обследование, если у вас есть факторы риска.
Классификация рака кишечника
Рак кишечника является комплексом онкологических патологий, различающихся следующими признаками:
- местом расположения новообразования в кишечнике: основные симптомы заболевания напрямую зависят от локализации первичной опухоли;
- гистологическим типом: тип опухоли определяется видом клеток, из которых развилось первичное новообразование;
- направлением и характером роста, склонностью к метастазированию: от этих факторов зависит то, насколько быстро присоединяются новые симптомы и их перечень.
Каковы причины возникновения рака толстой кишки?
В большинстве случаев окончательно не установлено, что именно вызывает рак толстой кишки. Врачи знают, что он возникает тогда, когда у здоровых клеток толстой кишки возникают ошибки в их генетическом коде – ДНК.
Здоровые клетки растут и делятся таким образом, чтобы поддерживать нормальное функционирование организма. Но когда ДНК-клетки повреждается и клетка становится раковой, она продолжают делиться, даже если новые клетки не нужны. Иммунная система в норме выявляет и уничтожает такие клетки, но со временем раковые клетки приобретают способность «ускользать» от иммунной системы. Так образуется злокачественная опухоль.
Со временем количество раковых клеток растет, они проникают в близлежащие ткани и разрушают их. Также раковые клетки могут перемещаться в другие части тела. Это называется метастазирование.
Наследственный рак толстой кишки
Унаследованные мутации генов, повышающие риск развития рака толстой кишки, могут передаваться в семье, но эти наследственные изменения в генах связаны лишь с небольшим процентом случаев рака толстой кишки.
Унаследованные мутации генов не всегда обязательно приводят к раку, но могут значительно повысить риск заболевания.
Наиболее распространенными наследственными онкологическими синдромами, связанными с раком толстой кишки, являются:
- Семейный аденоматозный полипоз (Familial adenomatous polyposis, FAP). FAP – это редкое заболевание, которое приводит к образованию тысяч полипов в слизистой оболочки толстой и прямой кишки. При этом заболевании у пациента имеется почти 100%-ная вероятность развития рака толстой кишки к 40 летнему возрасту.
- Наследственный рак толстой кишки без полипоза (Hereditary nonpolyposis colorectal cancer, HNPCC), также называемый синдромом Линча. Это генетическое заболевание, связанное с высоким риском развития рака толстой кишки, а также других онкологических заболеваний, включая рак эндометрия, рак яичника, рак желудка, рак тонкого кишечника, рак печени, мочевыводящих путей, опухолей мозга и кожи. Повышенный риск развития этих онкологических заболеваний обусловлен унаследованными мутациями, ухудшающими восстановление повреждений ДНК.
Пациенты с синдромом Линча имеют 50-70%-ный риск заболевания раком толстой кишки в течение жизни.
FAP, синдром Линча и другие, более редкие, наследственные онкологические синдромы толстой кишки могут быть обнаружены с помощью генетического тестирования. Если вас беспокоит история заболевания раком толстой кишки в вашей семье, и вы хотите выяснить, насколько высок риск заболеть раком толстой кишки, запишитесь на консультацию онколога клиники Рассвет.
Врач определит необходимую программу обследования для определения степени риска и расскажет о методах профилактики рака в вашем случае.
Связь между питанием и повышенным риском развития рака толстой кишки
Исследования больших групп людей показали связь между типичным «западным» рационом питания и повышенным риском рака толстой кишки. Типичный «западный» рацион питания отличается высоким содержанием жиров и малым содержание клетчатки.
Когда люди переезжают из районов, где принята диета с низким содержанием жиров и высоким содержанием клетчатки в районы с типичной «западной» диетой, риск развития рака толстой кишки у них значительно возрастает. Это объясняется влиянием диеты с высоким содержанием жира и низким содержанием клетчатки на бактерий, которые в норме живут в толстой кишке, и поддержанием хронического воспаления, способствующего возникновению рака. В настоящее время эта тема является предметом активных исследований.
Также риск развития рака толстой кишки увеличивает повышенное употребление красного мяса и продуктов мясной переработки.
Изучение результатов общего анализа
В норме количество гемоглобина как основного компонента эритроцитов составляет 120-150 г/л у женщин и 130-170 г/л у мужчин. В случае развития опухоли наблюдается его снижение до 128 г/л.
Количество лейкоцитов, защищающих организм от токсинов, отмирающих клеток, вирусов и бактерий, у больного раком превышает нормальные показатели в несколько раз. Общий анализ крови позволяет определить количество тромбоцитов, указывающих на развитие онкологического заболевания.
Рак прямой кишки вызывает рост числа лейкоцитов у пациентов во второй стадии процесса до 8-9 тыс./мм³, а в некоторых случаях наблюдается гиперлейкоцитоз — 40-50 тыс./мм³. Постепенно возрастает общее число молодых клеток. Скорость оседания эритроцитов (СОЭ) достигает высоких цифр, и даже после проведенного курса лечения высокие показатели сохраняются длительно.
В норме СОЭ у здорового человека составляет 1-15 мм/ч. Если в опухолевый процесс вовлечена прямая кишка, показатели скорости оседания эритроцитов достигают критических цифр — 60-70 мм/ч. Проведение дополнительных исследований необходимо в случае, если обнаружены высокие показатели не только СОЭ, но и гемоглобина.
Какие существуют факторы риска рака толстой кишки?
Факторы, которые могут увеличить риск развития рака толстой кишки, включают в себя:
- Пожилой возраст. В подавляющем большинстве случаев рак толстой кишки возникает у лиц старше 50 лет. Данное заболевание может встречаться и у молодых людей, но гораздо реже.
- Афроамериканская раса. Афроамериканцы имеют больший риск заболевания раком толстой кишки, чем представители других рас.
- Рак толстой кишки в анамнезе. Если у вас уже был рак толстой кишки или аденоматозный полип, то вы имеете повышенный риск развития рака толстой кишки в будущем.
- Воспалительные заболевания кишечника. Хронические воспалительные заболевания толстой кишки, такие как язвенный колит или болезнь Крона, могут повысить риск развития рака толстой кишки.
- Наследственные синдромы. Генетические синдромы, передающиеся из поколения в поколение, могут повысить риск заболевания раком толстой кишки. Эти синдромы включают семейный аденоматозный полипоз и наследственный рак толстой кишки без полипоза, который также известен как синдром Линча.
- Семейная история рака толстой кишки. Вероятность развития данного заболевания выше, если у вас есть родители, братья, сестры или ребенок с этой болезнью.
- Диета с низким содержанием клетчатки и высоким содержанием жиров.
- Малоподвижный образ жизни. У лиц с низкой физической активностью повышен риск развития рака толстой кишки. Регулярная физическая активность может снизить риск его развития.
- Сахарный диабет. Люди с диабетом и резистентностью к инсулину имеют повышенный риск развития рака толстой кишки.
- Ожирение. Люди с ожирением имеют повышенный риск развития онкологии толстой кишки и риск смерти от нее по сравнению с людьми, чей вес находится в норме.
- Курение. Курящие люди имеют повышенный риск развития рака толстой кишки.
- Алкоголь. Чрезмерное употребление алкоголя повышает риск развития этого онкологического заболевания.
- Лучевая терапия. Лица, прошедшие лучевую терапию на область живота или область таза по поводу лечения другой онкологии, имеют повышенный риск развития рака толстой кишки.
Профилактика рака толстой кишки. Скрининг
Важнейшее место в профилактике рака толстой кишки занимает скрининг.
Врачи рекомендуют определенные скрининговые тесты здоровым людям без признаков или симптомов болезни для выявления рака толстой кишки на ранней стадии.
Обнаружение рака толстой кишки на самой ранней стадии дает наибольшие шансы на излечение. Было показано, что скрининг снижает риск смерти от этого заболевания.
В соответствии с рекомендациями Американского онкологического сообщества, следует начинать регулярный скрининг рака толстой кишки в возрасте 45–50 лет. Это можно сделать либо с помощью теста на скрытую кровь в кале, либо с помощью осмотра толстой кишки при эндоскопической процедуре – колоноскопии или нижних ее отделов — ректосигмоидоскопии. Также возможно проведение КТ–колонографии – это исследование с помощью компьютерной томографии.
Людям с хорошим здоровьем следует проводить регулярное обследование на рак толстой кишки до достижения 75-летнего возраста.
Для людей в возрасте 76-85 лет решение о прохождении скрининга принимается индивидуально, совместно с врачом, и должно основываться на предпочтениях, ожидаемой продолжительности жизни, общем состоянии здоровья и истории предыдущих скрининговых обследований.
Людям старше 85 лет проведение скрининга рака толстой кишки не рекомендовано.
Различают следующие виды скрининга рака толстой кишки:
- Колоноскопия. Обычно проводится 1 раз в 10 лет при отсутствии признаков патологии.
- КТ-колонография. Проводится каждые 5 лет.
Еще одной скрининговой опцией является ежегодный анализ кала на скрытую кровь в комбинации с ректосигмоидоскопией раз в 5 лет.
Каждый из методов имеет свои преимущества и недостатки. Проконсультируйтесь с врачом, и вместе вы сможете решить, какие анализы подходят именно вам. Если для скрининга используется колоноскопия, полипы могут быть удалены во время процедуры, прежде чем они превратятся в рак.
Самое главное – пройти скрининг. В клинике Рассвет вы можете получить консультацию онколога о видах обследований для скрининга рака толстой кишки и решить, какой метод подойдет именно вам.
Людям с повышенным риском развития колоректального рака может быть предписана индивидуальная программа, так как может понадобиться начать скрининг до 45 лет, чаще проходить его и/или проходить специальные тесты.
Риск рака толстой кишки повышен, если:
- Имеется семейная история рака толстой кишки или некоторых типов полипов.
- Лечение рака толстой кишки или некоторых типов полипов в пролом.
- Имеются воспалительные болезни кишечника (язвенный колит или болезнь Крона).
- Известнен семейный анамнез наследственного колоректального рака, такого как семейный аденоматоз (FAP) или синдром Линча.
- Ранее проводилась лучевая терапия на область живота или области таза по поводу лечения другого рака.
- В семье один или несколько членов, больных раком толстой кишки.
- Люди, у которых во время колоноскопии были удалены определенные типы полипов.
Если вы имеете повышенный риск рака толстой кишки, вы можете проконсультироваться у специалистов клиники Рассвет, получить индивидуальную программу скрининга, которая необходима в вашем случае.
Советы врачей клиники Рассвет по изменению образа жизни для снижения риска заболевания раком толстой кишки
Вы можете предпринять шаги для снижения риска развития рака толстой кишки, внося изменения в вашу повседневную жизнь. Для этого необходимо:
- Есть разнообразные фрукты, овощи и цельные зерна. Фрукты, овощи и цельные зерна содержат витамины, минералы, клетчатку и антиоксиданты, которые могут играют важную роль в профилактике рака. Выбирайте разнообразные фрукты и овощи, чтобы получать различные витамины и питательные вещества.
- Употребляйте алкоголь умеренно, или не пейте вообщее. Если вы употребляете спиртное, ограничивайте количество выпиваемого вами алкоголя не более чем одним напитком в день для женщин и двумя — для мужчин.
- Откажитесь от курения. Бросить курить самостоятельно может быть очень сложно, вы можете обратиться к врачам клиники Рассвет. Вам предоставят практические советы и информацию о существующих медикаментах, позволяющих облегчить отказ от курения.
- Будьте физически активны как можно больше дней в неделе. Постарайтесь выполнять физические упражнения не менее 30 минут как можно чаще. Если вы были неактивны, начинайте постепенно и наращивайте время до 30 минут.
- Поддерживайте нормальный вес. Для поддержания веса сочетайте здоровое питание с ежедневными физическими упражнениями. Если вам необходимо сбросить вес, в клинике Рассвет вы можете получить консультацию диетолога о здоровых способах достижения вашей цели. Стремитесь к медленному похудению, увеличивая количество выполняемых упражнений и уменьшая количество потребляемых калорий.
Методы диагностики
К счастью, рак кишечника можно выявить заблаговременно. Для этого используются генетические тесты. Они позволяют подтвердить или опровергнуть наличие генных мутаций в клетках. И если действительно разовьется колоректальный рак, пациент узнает об этом раньше и, следовательно, получит шанс на полное выздоровление.
Какие обследования на колоректальный рак следует проводить пациентам, у которых есть тревожные симптомы?
- анализы крови (общий, биохимия, РЭА);
- анализ кала на скрытую кровь;
- осмотр прямой кишки (через задний проход);
- колоноскопия — альтернатива анализу кала на скрытую кровь (осмотр с камерой, введенной в кишечник через задний проход) — каждые 10 лет в качестве профилактики у всех мужчин и женщин старше 50 лет. У пациентов старше 65 лет частота колоноскопии зависит от индивидуального решения врача;
- ректоскопия (осмотр конечного участка прямой кишки длиной около 30 см через специальное зеркало);
- виртуальная колоноскопия, то есть колонография (исследование трехмерного изображения кишечника по изображениям, полученным с помощью компьютерного томографа);
- биопсия — взятие образца ткани для изучения степени злокачественности опухоли;
- ПЭТ/КТ/МРТ — помогает определить локализацию и размеры новообразования.
- определение концентрации маркера 5 СЕА в крови.
Колоноскопия и анализ кала на скрытую кровь — профилактические тесты, рекомендуемые для раннего выявления заболевания. Обычно они выполняются людям без симптомов.
Ректоскопия, исследование онкомаркеров на рак кишечника, виртуальная колоноскопия и ряд других дополнительных диагностических тестов, полезных для постановки диагноза, выполняются в рамках углубленной диагностики пациентов, лечащий врач которых принимает решение о необходимости их проведения на основе анамнеза и результатов предыдущих обследований.
Все вышеперечисленные исследования могут привести к постановке диагноза, но не дают однозначного ответа, колоректальный ли это рак. Однозначный диагноз может быть поставлен только путем гистопатологического исследования, то есть взятия образца пораженной ткани, например, опухоли или полипа, и его анализа.
Диагностика рака толстой кишки
Если ваши симптомы указывают на то, что у вас может быть рак толстой кишки, вам необходимо провести дополнительное обследование. Для этого используют следующие процедуры:
Эндоскопическая диагностика:
1. Колоноскопия. При колоноскопии используется специальный инструмент (колоноскоп), представляющий длинную, гибкую и тонкую трубку, совмещенную с видеокамерой и монитором. Тем самым врач осуществляет осмотр слизистой оболочки всей толстой кишки.
При обнаружении подозрительной ткани или полипов, он проводит через колоноскоп хирургические инструменты и выполняет забор образцов ткани (биопсии) или выполняет удаление полипов. В клинике Рассвет процедура проходит под общей анестезией, что позволяет сделать ее безболезненной и избежать дискомфорта при исследовании.
Биопсия ткани крайне важна, так ткань подвергается современной патоморфологической диагностике, с проведением гистологического, иммуногистохимического и молекулярно–генетического исследования, это позволяет не только поставить диагноз, но и правильно назначить лечение.
После того как установлен диагноз «рак толстой кишки», назначаются обследования, позволяющие определить степень его распространенности. Правильное определение степени распространенности опухолевого процесса (стадии) необходимо для подбора наиболее подходящего протокола лечения.
Эти обследования включают визуализирующие процедуры, такие как компьютерная томография органов брюшной полости и грудной клетки.
2. Магнито-резонансная томография органов малого таза. Окончательный объем обследования устанавливает врач, исходя из жалоб и клинической картины заболевания.
3. Также проводятся клинические анализы крови. Анализ крови не может определить рак толстой кишки. Но врач способен проверить вашу кровь на предмет выявления признаков нарушений общего состояния здоровья.
Проводится анализ крови на наличие в ней онкомаркеров — химических веществ, иногда вырабатываемых клетками рака толстой кишки (карциноэмбриональный антиген СА19-9 или СЕА). Отслеживаемый в динамике уровень онкомаркера, также может помочь врачу оценить прогноз болезни и понять, реагирует ли ваш рак на лечение.
В некоторых случаях стадия распространенности опухоли может быть определена только после операции по удалению рака толстой кишки.
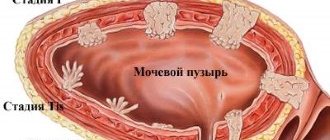
Стадии рака толстой кишки
Существует 4 стадии протекания данного заболевания:
- I стадия. Рак распространяется в пределах стенки толстого кишечника, но не распространяется за ее стенку или прямую кишку.
- II стадия. Рак прорастает через всю толщу стенки толстой кишки и может прорастать на соседние ткани, но не распространяется на соседние лимфатические узлы.
- III стадия. Рак распространяется на близлежащие лимфатические узлы, но не поражает другие части организма.
- IV стадия. Рак распространяется на отдаленные органы, такие как, например, печень или легкие.
Как лечить рак толстой кишки
В лечении рака толстой кишки, как и при большинстве остальных злокачественных опухолей, применяются хирургическое вмешательство, химиотерапия, лучевая терапия и их комбинации. Необходимость и последовательность каждого их этих этапов определяется с учетом распространенности процесса, а также состояния пациента и выявленных сопутствующих заболеваний.
В клинике Рассвет для лечения злокачественных опухолей толстой кишки применяется тактика мультидисциплинарного подхода с обсуждением сложных случаем на консилиуме с привлечением хирурга, химиотерапевта и радиотерапевта.
В клинике Рассвет есть все необходимое для проведения химиотерапии при раке толстой кишки по российским и западным протоколам, а также сопроводительной терапии. При необходимости осуществляется маршрутизация пациента на другие методы лечения.
Лечение колоректального рака
Врач назначает лечение только после всестороннего обследования пациента, дающего полную картину распространения колоректального рака.
В настоящее время используются следующие методы радикальной борьбы с раком: хирургическое вмешательство (операция), химиолучевая терапия, таргетное лечение и иммунотерапия. Остановимся подробнее на каждом методе.
Хирургическое лечение
Основной метод борьбы с раком – хирургический. Операции выполняются как открыто, так и лапароскопически.
На стадия 0 (колоректальный рак in situ) обычно бывает достаточно удаления опухоли щадящим эндоскопическим методом. Это, например, касается случаев, когда была обнаружена молодая ворсинчатая аденома. Если опухоль успела прорасти в стенку кишки, то хирург проводит удаление пораженной кишки (или ее части), жировой клетчаткой вокруг кишки (мезоректума) и лимфатических узлов 1 и 2 порядка. При прорастании опухоли в анус или их слишком близком расположении, удаляют и сфинктер. До и после операции чаще всего требуются лучевая терапия, химиотерапия и таргетная терапия.
Если расстояние не позволяет восстановить естественный ход кишечника к заднему проходу, пациенту «выводят» кишки на брюшную стенку (колостомия).
При наличии у пациента отдаленных метастазов их удаляют хирургическим путем вместе с первичной опухолью. Такие операции проводит бригада врачей с привлечением хирургов смежных специальностей: такие операции называются симультанными.
Химиолучевая терапия
При лечении КРР может применяться химиолучевая терапия (ХЛТ) для снижения риска рецидива заболевания и меньшего хирургического вмешательства (зачастую это позволяет сохранить прямую кишку и анальный сфинктер). На I стадии заболевания химиотерапия проводится перед трансанальной резекцией, а лучевая терапия — после. На II-III стадиях проводят предоперационную химиолучевую терапию и постоперационную химиотерапию. На IV стадии применяется паллиативная («облегчающая») ХЛВ.
Химиотерапия после операции также назначается в следующих случаях:
- у пациента есть регионарные метастазы;
- в процесс развития КРР вовлечена вся толща кишки;
- наличие в организме низкодифференцированных опухолей, которые содержат клетки и ткани, сильно отличающиеся от нормальных. Они ведут себя намного агрессивнее, быстрее распространяются по организму и требуют специального подхода в лечении;
- после резекции (удаления) части кишки в краях резекции сохранились опухолевые клетки.
Также химиотерапия применяется и без предварительной операции, если опухоль нерезектабельна. В таком случае курсов химиотерапии может быть несколько, а по их завершении врач повторно оценивает возможность хирургического вмешательства.
Лучевая терапия применяется при лечении рака прямой кишки, поскольку другие отделы кишечника обладают выраженной физиологической подвижностью, что делает невозможным четкое позиционирование опухоли для планирования направленного облучения. Лучевая терапия также используется для лечения отдаленных метастазов.
Таргетная терапия
Таргетная терапия (от англ. target — мишень) – современный метод лечения рака, заключающийся в прицельном воздействии на конкретную генетическую мишень, ставшую причиной онкопроцесса. Этот вид лечения радикально отличается от химиотерапии тем, что не затрагивает здоровые клетки, при этом прицельно воздействуя на раковые. Преимущество таргетного лечения в том, что оно не повреждает здоровые клетки, в то время как химиотерапия действует на все активно делящиеся клетки – и на опухолевые, и на нормальные. Поэтому при таргетной терапии побочные действия лечения минимизируются, воздействие на организм более щадящее.
Таргетные препараты, назначенные врачом, не могут полностью уничтожить рак, но существенно замедляют его рост и прогрессирование. Выявление MSI высокой степени становится показанием для назначения таргетной терапии. В качестве препаратов назначаются ингибиторы рецептора PD-1, пембролизумаб и ниволумаб.
Иммунотерапия
Препараты иммунотерапии, как правило, вводят внутривенно. Иммунные клетки вводят внутривенно или непосредственно в область опухоли.
В отличие от химиотерапии или таргетной терапии, иммунная терапия не действует непосредственно на опухоль, а помогает иммунитету распознать раковые клетки для последующего уничтожения.
В течение первых трех лет после проведенного комплексного лечения КРР довольно высок риск его рецидива, поэтому пациент должен находиться под пристальным наблюдением медиков. Больной должен проходить осмотры врача, УЗИ и сдавать анализы со следующей периодичностью:
- в первые 2 года – каждый 2-3 месяца;
- в последующие 3 года – каждые полгода;
- в последующие годы – раз в год.
Прогноз у пациентов с диагностированным КРР
Прогноз у пациентов с колоректальным раком зависит от стадии, на которой рак был обнаружен. При раннем обнаружении прогноз благоприятный: 9 из 10 пациентов могут быть спасены. Около 50% радикально прооперированных больных умирают именно от метастатического колоректального рака: от отдаленных метастазов в печени и лимфатических узлах. Многие — не прожив и года с момента операции. Как уже отмечалось, болезнь зачастую выявляют уже на самой последней стадии. Практически до самого конца пациент может не испытывать никаких симптомов, поэтому еще раз подчеркиваем важность ранней диагностики колоректального рака, до его метастазирования.
Пациентам с метастазами в печени стоит обсудить со своим лечащим врачом возможность проведения гепатэктомии с сохранением паренхимы печени
. Этот новый щадящий подход к лечению метастаз колоректального рака в печени улучшает прогноз на выживаемость в 2-3 раза.