Причины
Спровоцировать возникновение синдрома может целый ряд причин:
- врожденные заболевания ЖКТ;
- патологии брыжейки;
- функциональные нарушения органов пищеварения;
- присутствие инородных тел;
- скопление паразитов;
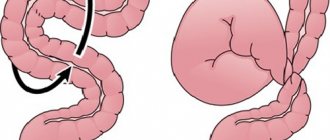
- заворот кишок;
- воспалительные процессы;
- высокая подвижность слепой кишки;
- незрелая перистальтика;
- желчные камни;
- ущемление грыж;
- инвагинация кишок;
- спаечные процессы;
- формирование каловых камней;
- новообразования.
Кишечная непроходимость вызывает скопление кала и газов. При длительном процессе происходит всасывание токсических веществ в кровь, в результате чего развивается интоксикация организма.
Муковисцидоз
Причиной заболевания является дефектный ген, который контролирует поглощение соли организмом. В итоге в клетки поступает большое количество соли и мало воды. Это приводит к тому, что жидкость, смазывающая наши внутренние органы, становится густой и липкой. Такая патологическая слизь закупоривает просвет желез пищеварительного тракта и блокирует дыхательные пути.
Внимание! Кожа малыша с муковисцидозом становится соленой на вкус.
Чаще всего симптомы муковисцидоза обнаруживаются в раннем возрасте. В двадцати процентах случаев у новорожденных обнаруживается мекониевая непроходимость. Ребенок плохо набирает в весе. Липкая слизь может нанести серьезный ущерб легким малыша. Дети часто страдают инфекциями грудной полости. Их беспокоит одышка и хрипы.
Причиной кишечной непроходимости у детей может быть муковисцидоз
Густая слизь мешает нормальному продвижению пищевого комка по кишечнику и полноценному перевариванию. У детей возникает вздутие и боль в животе. Единственное, что в настоящее время могут сделать специалисты, это облегчить проявления заболевания, а также замедлить его прогрессирование.
Удалить густую слизь помогает антибиотикотерапия. Детям назначают высококалорийную, сбалансированную диету с большим содержанием белков и ферментов поджелудочной железы. При этом содержание жиров в рационе резко ограничивают.
Нет рекламы 1
Аскаридоз
Аскариды размножаются в тонком кишечнике. В то время как их личинки могут перемещаться в различные органы нашего организма, к примеру, в сердце, печень, легкие. Основной путь передачи паразитов – фекально-оральный. Ребенок может заразиться при контакте с землей или песком. Инфицирование также происходит при употреблении немытых овощей и фруктов.
После попадания в кишечник из яиц превращаются личинки, которые распространяются с током крови. Аскаридоз вызывает лихорадку, боль в груди, сухой кашель. После проглатывания личинок они снова попадают в пищеварительный тракт. Уже там они развиваются и превращаются во взрослые особи. Этой процесс длится около трех месяцев.
В этот период детей тревожат такие симптомы:
Причины вздутия и боли в животе
- слабость;
- тошнота;
- раздражительность;
- боли в животе;
- диспепсические расстройства;
- потеря в весе;
- вздутие живота;
- появление аскарид в каловых массах;
- нарушения стула;
- тошнота и рвота;
- повышение температуры.
Для подтверждения диагноза назначается анализ крови и кала. Медикаментозная терапия включает в себя применение противопаразитарных препаратов, а также иммуномодуляторов, антигистаминных средств и общеукрепляющих лекарств. Во время лечения из рациона следует исключить продукты, которые провоцируют размножение патогенов, например, сладости и выпечка.
Противопаразитарные лекарства угнетают движение аскарид, воздействуя на их мускулатуру. Червя парализует и он естественным образом выходит из организма. С целью профилактики аскаридоза родителям необходимо тщательно мыть все овощи и фрукты. Необходимо приучить ребенка не класть в рот грязные руки.
Аскаридоз способен вызвать илеус у малышей
Болезнь Крона
Точные причины этого заболевания до конца неизвестны, хотя ученые выделяют наследственную предрасположенность в механизме возникновения хронического воспаления. Вспышку заболевания могут вызвать вирусы и бактерии, антибиотикотерапия, а также повышенная проницаемость кишечника.
В первую очередь внимательные родители могут обратить внимание на уменьшения веса и возникновение проблем с физическим развитием. Заболевание затрагивает весь ЖКТ, в том числе и ротовую полость. Патология вызывает появление запоров, боли, тошноты, отсутствие аппетита. Задачей лечебного процесса является уменьшение клинических проявлений и достижение стойкой ремиссии.
Медикаментозная терапия включает в себя прием цитостатиков и противовоспалительных средств. В некоторых случаях врач может принять решение о проведении хирургического вмешательства. Сюда можно отнести образование свищей и абсцессов, выраженный стеноз кишечной стенки, отсутствие результата от медикаментозной терапии.
Признаки
Симптомы кишечной непроходимости у детей во многом зависят от возраста пациента, а также причины и формы патологии. Все же, несмотря на большое разнообразие причин, проявления патология во многом схожи. Среди них выделяют:
- приступы боли в животе;
- тошнота и рвота с примесями желчи и слизи. Рвотные позывы связаны с приемом пищи;
- ухудшение аппетита;
- метеоризм;
- приступообразное вздутие живота, вызывающее боль;
- запоры;
- обезвоживание.
Острая форма характеризуется резким появлением симптомов. Для хронического процесса больше характерны нарастающие признаки. В первом случае потребуется проведение срочной операции. При хронической непроходимости малыша помещают в детскую хирургию для проведения консервативного лечения.
Внимание! Илеус может закончиться летальным исходом.
Острый процесс протекает в три основных стадии:
- Стадия «илеусного крика». Сопровождается сильной болью в животе. Длится от двух до двенадцати часов.
- Интоксикация. Максимальная продолжительность составляет 36 часов. На этом этапе уменьшается интенсивность болевых ощущений. Появляется вздутие живота, а также задержка газов и кала.
- Терминальная. Требует немедленной квалифицированной помощи.
При хронической форме схваткообразные боли внизу живота появляются лишь спустя несколько часов после употребления пищи. Ребенка беспокоит рвота, а также постоянные запоры. Наблюдается истощение детского организма.
Классификация
В зависимости от времени образования патология бывает врожденной и приобретенной. Первый вариант формируется еще во время внутриутробного развития. Патология может проявляться в виде сужения просвета органа, сращивания или воспалительных процессов. Приобретенная форма развивается на фоне ухудшения перистальтики с последующим застоем химуса.
В зависимости от патогенеза (механизма образования) синдром бывает механическим и динамическим. Первая форма развивается на фоне спаек, инвагинации, оперативных вмешательств, а также сдавливания опухолями, паразитами и инородными телами. Она, в свою очередь, делится на странгуляционный и обтурационный тип.
При обтурации, или закупорке, просвет кишечника сдавливается каловыми камнями, опухолями и т. д. Странгуляционная непроходимость развивается на фоне нарушения кровообращения. Она может стать причиной перитонита и некроза кишечной стенки. Причины динамической непроходимости связаны с нарушением кровообращения, ЦНС, а также водно-электролитного баланса. Бывает паралитической и спастической.
Высокая непроходимость диагностируется в том случае, если область поражения приходится на тонкую кишку. Низкая – если патологический процесс локализуется ниже баугиниевой заслонки тонкого кишечника. По течению процесс КН бывает острой и хронической. В детском возрасте чаще всего возникает первый вариант. Также синдром бывает полным и частичным. При частичном варианте нарушается тонус кишечной стенки. Полный вариант требует незамедлительного лечения и опасен для жизни ребенка.
Синдром вызывает боль и вздутие живота
ВРОЖДЕННАЯ КИШЕЧНАЯ НЕПРОХОДИМОСТЬ
Врожденная кишечная непроходимость — одна из наиболее частых причин неотложных операций у детей периода новорожденное™. Причины, приводящие к непроходимости: 1) пороки развития кишечной трубки; 2) нарушение процесса, вращения кишечника; 3) пороки развития других органов брюшной полости и забрюшинного пространства.
Наиболее частой формой порока развития первой группы является атрезия и стеноз, возникновение которых связывают с дефектами формирования просвета кишечной трубки и нарушением кровоснабжения отдельных участков кишечника в эмбриональном периоде. Различают 3 вида атрезии: в виде фиброзного шнура, перепончатую форму (при наличии в перепонке отверстия говорят о стенозе) и полную с разобщением слепых концов.
Чаще атрезии и стенозы локализуются в местах сложных эмбриологических процессов—в двенадцатиперстной кишке, начальном отделе тощей, подвздошной кишке; иногда встречаются множественные атрезии. Реже причиной непроходимости является удвоение кишечника (дупликатуры, энтерогенные кисты), при этом непроходимость имеет чаще обтураци онный характер. К этой же группе относят нарушения закладки нервных ганглиев в стенке кишки, что приводит к изменению перистальтики пораженного отдела и затруднению пассажа кишечного содержимого (см. Гиршпрунга болезнь).
Ко второй группе причин врожденной кишечной непроходимости относится нарушение процессов вращения кишечника в эмбриональном периоде. Задержка вращения на различных этапах может вызывать три вида непроходимости: 1) заворот так называемой средней кишки, т. е. части кишечника от тощей до середины поперечной ободочной кишки, имеющих общее кровоснабжение из верхней брыжеечной артерии; 2) синдром Ледда — заворот тощей кишки в сочетании со сдавлением двенадцатиперстной кишки тяжами брюшины; 3) частичная дуоденальная непроходимость вследствие сдаапения ее тяжами брюшины и атипично расположенной слепой кишкой.
Причиной непроходимости кишечника может быть также ущемление кишки во внутренних грыжах (например, в области кармана брюшины у дуоденоеюнального перехода — грыжа Трейтца).
К третьей группе относятся пороки развития поджелудочной железы: кольцевидная железа и врожденный кистофиброз. В первом случае развивается стеноз двенадцатиперстной кишки, вызванный сдавлением ее снаружи, во втором — вследствие повышенной вязкости мекония развивается обтурация подвздошной кишки.
Атрезия и стеноз кишечника, мекониевая обструкция служат причиной симптоматики обтурационной непроходимости (см. Непроходимость кишечника). При завороте кишечника и ущемлении кишки во внутренней грыже характерны симптомы странгуляции. В зависимости от анатомического варианта порока симптомы непроходимости кишечника возникают сразу после рождения либо в более поздние сроки.
Врожденную непроходимость кишечника разделяют в зависимости от уровня локализации и препятствия на высокую и низкую, от степени сужения просвета кишки — на полную и частичную, от времени возникновения — на внутриутробную и постнатальную.
Высокая непроходимость у новорожденных возникает при атрезии двенадцатиперстной кишки или ее стенозе, аномалии вращения—синдроме Ледда, завороте средней кишки, сдав-лении кишки тяжами брюшины, кольцевидной поджелудочной железой, аберрантным сосудом, при ущемлении в грыже Трейтца. Проявляется высокая непроходимость кишечника с первых часов или дней жизни. Основной ее симптом — упорная рвота застойным желудочным содержимым о примесью желчи. Дети быстро теряют массу тела; нарастают нарушения водно-электролитного баланса и кислотно-щелочной системы, возникает олигурия, растет гематокрит. При полной кишечной непроходимости, развившейся внутриутробно, отсутствует мекониальный стул.
При осмотре живот выглядит запавшим, на фоне которого после кормления отчетливо видно вздутие эпигастральной области. При синдроме Ледда и завороте «средней кишки» характерны приступы беспокойства новорожденного, которые усиливаются при пальпации. При зондировании желудка получают застойное содержимое в количестве, превышающем норму, как правило, с патологическими примесями (желчь, кишечное содержимое). Следует помнить, что при расположе-нии препятствия выше уровня большого сосочка двенадцатиперстной кишки (фатерова соска) рвотные массы не содержат патологических примесей.
Низкая кишечная непроходимость может быть обусловлена атрезией и стенозом тощей, подвздошной и восходящей кишки, удвоением кишечника, мекониевым илеусом. Низкая кишечная непроходимость проявляется также с первых часов или дней жизни и характеризуется значительным вздутием живота. Характерна усиленная, видимая на глаз перистальтика расширенных петель кишечника (симптом Валя). Рвота менее частая, чем при высокой непроходимости, однако рвотные массы всегда имеют застойный, характер, неприятный запах, содержат значительную примесь желчи и кишечного содержимого (так называемая каловая рвота). При полной непроходимости кишечника характерно также отсутствие от-хождения мекония после рождения.
Симптомы раздражения брюшины обнаруживают, как правило, в случае поздней диагностики странгуляционных видов непроходимости или перфорации кишки, когда развивается перитонит.
При подозрении на врожденную кишечную непроходимость врач родительного дома должен проводить исследование больного по следующей схеме: 1) оценка анамнеза (характерны неблагоприятное течение беременности, многоводие); 2) оценка общего состояния ребенка (выявление интоксикации, обезвоживания — дефицит массы тела больше физиологической потери, высокие цифры гемоглобина и гематок-рита, нарушения КЩС); 3) осмотр и пальпация живота; 4) зондирование желудка с оценкой количества и качества содержимого; 5) ректальное исследование (при атрезии ме-коний отсутствует). При подтверждении диагноза врожденной непроходимости кишечника ребенок должен быть экстренно переведен в специализированный хирургический, стационар, где для уточнения уровня препятствия, как правило, проводят рентгенологическое исследование. При выполнении обзорной рентгенограммы в прямой и боковой проекциях обращают внимание на степень наполнения кишечника газом, количество уровней жидкости в расширенных отделах пищеварительного тракта. При высокой непроходимости их два — в желудке и двенадцатиперстной кишке, при низкой — множественные уровни и газовые пузыри. По ширине уровня жидкости можно судить об анатомическом варианте порока развития. При атрезии уровень жидкости в желудке равен или превышает диаметр желудка. При незавершенном повороте кишечника размеры двенадцатиперстной кишки нормальные, отмечается скудное наполнение петель кишечника газом. Если обзорное рентгенологическое исследование не дает достаточной информации, применяют контрастное исследование желудочно-кишечного тракта. Водную взвесь сульфата бария в количестве одноразового кормления вводят в грудном молоке.
Для высокой кишечной непроходимости характерно нарушение эвакуаторной функции двенадцатиперстной кишки, поэтому на рентгенограмме видны два депо контрастного вещества — в расширенном желудка и двенадцатиперстной кишке. При подозрении на незавершенный поворот кишечника исследование дополняют ирригографией с воздухом или бариевой взвесью. Неправильное положение слепой кишки в эпигастральной области или высоко под печенью подтверждает диагноз. При низкой кишечной непроходимости контрастное исследование позволяет уточнить степень расширения приводящих петель кишечника, локализацию уровней жидкости в них, характер нарушения пассажа по кишечнику.
Лечение врожденной непроходимости кишечника только оперативное. Его проводят после оценки риска наркоза и операции, предварительной предоперационной подготовки, направленной на коррекцию нарушений гомеостаза и функций жизненно важных органов. Характер оперативного вмешательства зависит от порока развития: создание непрерывности просвета кишечной трубки путем, выполнения энтеро-энтеростомии, дуодено-, дуоденоэнтеростомии, иссечения мембраны. Возможны даухэтапные операции при низких формах кишечной непроходимости, при этом первый этап заключается в наложении кишечного свища.
При незавершенном повороте кишечника производят расправление заворота и разделение эмбриональных тяжей. При мекониевом плеусе необходимо промывание кишечника после вскрытия его просвета раствором химотрипсина с последующим выполнением Т-образной энтеростомии и применением панкреатина в послеоперационном периоде.
Прогноз при своевременно выполненном оперативном вмешательстве и отсутствии других пороков развития благоприятный. Исключение составляют дети с множественными пороками развития.
Атрезия заднепроходного отверстияможет вызвать при несвоевременной диагностике низкую кишечную непроходимость. Атрезия заднего прохода часто сочетается с атрезией или агенезией прямой кишки.
Атрезии прямой кишки, как правило, проявляются в виде различных свищевых форм. У девочек свищи обычно открываются во влагалище или в преддверие его. У мальчиков встречаются ректопромежностные, ректоуретральные, рек-товезикапьные свищи. Аноректальные пороки в 30% случаев сочетаются с пороками развития мочевыделительной системы.
От свищевой формы атрезии прямой кишки следует отличать актопию заднего прохода, при котором нормально сформированное заднепроходное отверстие смещено вместе с наружным сфинктером кпереди. Функция последнего при этом не нарушается. Однако при значительном перемещении заднего прохода кпереди у девочек могут развиваться вульвова-гиниты, восходящая инфекция мочевых путей.
Лечение атрезии заднего прохода и прямой кишки оперативное. Его проводят сразу после установления диагноза. При свищевых формах патологии у девочек операция может быть отложена до 1 года со дня рождения.
Непроходимость кишечника у новорожденных
Возникновение синдрома у грудничка связано либо с нарушением перистальтики кишечника, либо с присутствием какого-то механического препятствия. Такое состояние может представлять смертельную опасность для младенцев.
Причины
Врожденный процесс обычно возникает из-за неправильного размера сигмовидной кишки или стеноза на ее границе. Такое состояние становится причиной задержки и тяжелой проходимости грудного молока. Вследствие этого, примерно через неделю после начала кормления, появляются обильные срыгивания непереваренным молоком.
Причины кишечной непроходимости могут быть и другими:
- повышенная вязкость каловых масс. Обычно такое явление возникает из-за неправильно подобранной смеси или особенностей материнского молока. Вот почему в период лактации женщине крайне важно следить за своим питанием;
- опухоль, которая служит механическим препятствием на пути прохождения химуса;
- глисты и аскариды;
- спайки;
- заворот кишок, грыжа.
Симптомы
Трудности в диагностике связаны с тем, что ребенок не может описать свои жалобы. Все же родителей могут насторожить следующие признаки:
- непрекращающийся плач, который переходит в крик;
- отказ от кормления;
- подтягивание согнутых в коленях ног к животику;
- колики;
- отсутствие кала в течение нескольких суток;
- вялость;
- рвота;
- бледность;
- сильная потливость.
Первым симптомом кишечной непроходимости у новорожденных является приступ боли в животе. Механизм развития этого признака связан с тем, что кишечник пытается протолкнуть каловые массы, но это невозможно из-за механического препятствия. Кал начинает скапливаться, давить на стенки органа, провоцируя тем самым возникновение болевой вспышки.
Обычно боль возникает приступами примерно по десять минут. Если болевой синдром полностью прошел, это является нехорошим знаком, свидетельствующим о развитии опасных для жизни осложнений. Еще одним характерным проявлением КН является задержка стула. Если в течение нескольких часов после рождения не наблюдается отхождение мекония, можно заподозрить наличие патологии.
При частичной непроходимости наблюдается густой и твердый кал с примесями слизи и крови. Понос с неприятным запахом указывает на развитие бактериальной инфекции. Скопление кала и газов в просвете кишечника провоцирует возникновение вздутия живота. Визуально можно обратить внимание на ассиметричные участки. Это связано с тем, что живот вздувается только в тех областях, где проходимость отсутствует.
Также стоит отметить еще один признак патологии – рвота. Она возникает через какое-то время после кормления. Характерно срыгивание «фонтаном». Илеус у новорожденных делится на четыре основных формы: дуоденальная, кишечная, подвздошная, обструкция толстого кишечника.
Внимательные родители могут обратить внимание на непрекращающийся плач малыша, который со временем переходит в крик
При диагностировании патологии у грудничков лечение должно проводиться незамедлительно. Длительное течение патологии делает состояние малыша смертельно опасным. Если обратиться к врачу при первых признаках недуга, операции можно избежать. Теперь поговорим о процессах, которые могут послужить причиной возникновения илеуса у новорожденных.
Мекониевая непроходимость
Патология возникает из-за непомерно плотного мекония. Первородный кал имеет волокнистую и плотную структуру, что усложняет его прохождение. Причинами такого расстройства могут стать некоторые причины:
- увеличение лимфатического узла;
- инфекционные процессы;
- кистозный фиброз;
- дефицит пищеварительных ферментов.
Проявляется илеус в виде рвоты и вздутия живота. Главная задача лечебного процесса заключается в удалении плотного химуса. Малышу вводят через ротовую полость желудочный зонд и обеспечивают инфузионную поддержку. В целях профилактики назначаются антибактериальные препараты. При раннем диагностировании патологии проводятся кишечные промывания. В сложных случаях и при неэффективности консервативной терапии показано хирургическое вмешательство.
Болезнь Гиршпрунга
Проявляется в виде нарушения моторной функции, причиной которого является отсутствие нервных клеток в стенке кишечника. Из-за этого кишечный отдел, по сути, не задействован в процессе пищеварения. Болезнь Гиршпрунга поражает преимущественно мальчиков. Большую роль в возникновении недуга играет наследственная предрасположенность. Мутации в генах могут спровоцировать развитие заболевания.
В первые сутки жизни патология проявляется в виде отсутствия стула. В течение первых лет жизни малыша беспокоят постоянные запоры, отсутствие аппетита, плохая прибавка в весе, растянутый живот, рвота, задержка в развитии. Лечение заключается в удалении пораженного участка толстого кишечника. Операцию рекомендуется проводить в раннем возрасте. Грудничкам назначается консервативная терапия, которая является подготовительным этапом к хирургическому вмешательству.
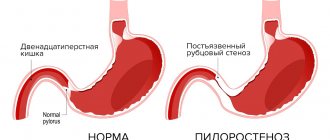
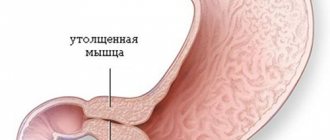
Пилоростеноз
Патология характеризуется утолщением мышцы, которая находится при переходе желудка в двенадцатиперстную кишку. Пилоростеноз становится препятствием для поступления пищевого комка в тонкий кишечник. Сразу же после кормления у грудничка возникает рвота содержимым желудка. Получается, что все съеденное малыш просто срыгивает. Из-за этого ребенок не набирает в весе. Единственным решением этой проблемы является хирургическое вмешательство.
Инвагинация
Происходит вставка одного сегмента кишки вместе с кровеносными сосудами в соседнюю часть. Обычно во время сна малыш просыпается от сильной боли. Приступ длится где-то десять секунд. Потом ребенок благополучно засыпает, но не на долгое время, так как примерно через пятнадцать минут болевой приступ возвращается.
Дети становятся бледными, наблюдается повышенная потливость. Каловые массы приобретают вид малинового желе, так как в них присутствует кровь и слизь. При благоприятном течении под общей анестезией проводится специальная клизма поврежденного участка. Если улучшения не наступают, проводится операция.
Диагностика непроходимости желудка
Заподозрить непроходимость желудка врач может уже на первичном осмотре больного. После сбора анамнеза специалист осматривает пациента, прощупывает и прослушивает брюшную полость. На нарушение эвакуаторной функции органа указывает асимметрия живота, свистящие шумы и плеск при аускультации, полное отсутствие перистальтики.
Чтобы выяснить причину желудочной непроходимости, врач назначает инструментальное исследование:
- фиброгастроскопию. Через рот вводится гибкая тонкая трубка с камерой на конце. Это позволяет визуально оценить состояние слизистой оболочки желудка, увидеть новообразования, язвы, кровотечения, взять образцы ткани для гистологического исследования. При пилоростенозе сужен выходной отдел желудка, отмечается уплотнение стенки пилорического отдела и белый ее оттенок;
- УЗИ желудка. Обследование позволяет выявить патологию пилорического канала, увеличение толщи мышечной стенки до 0,4 см и более;
- рентгеноскопию с контрастированием. На рентгеновских снимках можно обнаружить объект, который закупорил выходное отверстие, оценить степень сужения просвета. При пилоростенозе заметно расширен желудок, снижена пневматизация кишечных петель. Задержка контраста в верхнем отделе тракта на два часа подтверждает диагноз «пилоростеноз».