Данный метод исследования отличается высокой информативностью и безопасностью для пациента. Тем не менее, как и любая эндоскопическая процедура, колоноскопия имеет ряд противопоказаний. Разберем подробнее, как минимизировать риск осложнений, когда лучше отложить обследование на более поздний срок и в каких случаях нельзя делать колоноскопию.
Существуют абсолютные и относительные противопоказания к проведению колоноскопии. Их список и краткое описание представлены ниже.
Медицинские исследования в период менструации
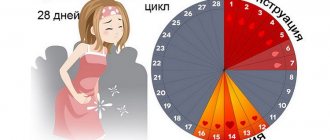
Регулярные физиологические изменения, которые происходят в женском организме, приносят не только дискомфорт. Внутренние органы, кровеносная, эндокринная, нервная системы в это время работают по-другому, с большей нагрузкой. Обостряются различные хронические нарушения, происходит задержка жидкости, к области малого таза приливает больше крови, ткани набухают.
Общее самочувствие женщин в критические дни тоже находится не в лучшем состоянии. Многие испытывают умеренные или сильные боли, тяжесть, чувство напряженности в брюшной полости. Неслучайно врачи всех профилей не рекомендуют проходить диспансеризацию или диагностические обследования при месячных. Исключением являются немногочисленные специфические манипуляции.
В случае с эндоскопией кишечника при начавшейся менструации проблемы бывают связаны:
- с обильными выделениями из половых путей;
- усиленными сокращениями и набуханием кишечных стенок;
- недостаточным действием анестезирующих препаратов;
- повышенной кровоточивостью в местах повреждений слизистых;
- риском занесения инфекции.
В случаях, когда женщина страдает альгоменореей, с трудом переносит болезненные ощущения или находится в состоянии психологического напряжения, ни о каких дополнительных процедурах не может быть и речи. Не рекомендуется удалять зубы, выполнять гистероскопию, выполнять любые инвазивные вмешательства.
Обычно врачи на вопрос, можно ли делать колоноскопию при месячных, отвечают положительно. Критические дни не входят в список противопоказаний для этого вида диагностики. Однако по возможности женщин стараются избавить от ненужных трудностей, дискомфорта и уменьшить риск вероятных осложнений. Если назначаемая дата видеоколоноскопии совпадает с периодом критических дней, ее переносят на несколько дней назад.
Осложнения после колоноскопии
Женщин, которым назначена колоноскопия, и сроки выпадают на менструальные дни, интересует ряд вопросов, связанных с последующими осложнениями, если не отложить процедуру.
Однозначных ответов не найти, неприятности происходят вне зависимости от периода прохождения. Главной страховкой в этой ситуации станет:
- опыт врача;
- поведение пациентов во время колоноскопии;
- отсутствие скрытых форс-мажорных факторов;
- положительное влияние внешних факторов: нет цунами, землетрясений, радиоизлучающих катастроф, вооруженных столкновений и прочих событий, связанных с влиянием человеческого фактора.
Доктор подбирается по методу «сарафанного радио», настроиться правильно на процедуру при стараниях несложно, но как быть с третьим пунктом? Что считать подобными факторами:
- Внезапно обнаруженный во время исследования кровоточащий полип возможно удалить или прижечь.
- Неожиданная поломка аппаратуры.
- Своеобразное строение петель кишечника часто становится провокатором микротравмы.
Усиление кровяного выделения, если процедура проводилась во время месячных. Это объясняется тем, что продвижение шланга и нагнетание воздуха в петли кишки стало своеобразным массажем для окружающих внутренних органов и усилило приток крови. Состояние не критичное, через определённое время количество выделенной крови нормализуется.
Для чего проводят колоноскопию
Колоноскопия представляет собой процедуру, в ходе которой с помощью гибкого тонкого зонда, вводимого через задний проход, осматривается весь толстый кишечник. На конце прибора находится холодный источник света и миниатюрная камера. Изображение с нее передается на монитор. В ходе обследования врач имеет возможность подробно рассмотреть кишечные стенки, выявить все имеющиеся новообразования и дефекты слизистой: участки эрозии, полипозные разрастания, дивертикулы, язвенные поражения. С ее помощью на ранних стадиях диагностируют желудочно-кишечные заболевания, подтверждают или развеивают подозрения на развитие онкологических опухолей.
По информативности колоноскопия превосходит рентгенографию и ректороманоскопию. Кроме диагностических целей, она способна выполнять лечебные функции:
- удалять полипы размером до 2 мм;
- извлекать попавшие внутрь инородные тела, каловые камни;
- предотвращать и останавливать кишечные кровотечения;
- восстанавливать нормальную проходимость при суженном просвете между стенками;
- брать пункционный материал для гистологического исследования.
Для пациентов преимуществом колоноскопии перед другими видами эндоскопических внутрикишечных исследований является отсутствие сильных болезненных ощущений. В процессе вероятен лишь физический дискомфорт.
Зачем нужен наркоз при ФКС
Колоноскопия под наркозом избавляет пациента от физического и психологического дискомфорта, связанного с введением и продвижением трубки колоноскопа. Он не будет испытывать боли и при проведении биопсии, если возникнет необходимость во взятии образцов ткани для гистологического исследования.
Наркоз позволяет избежать формирования страха перед повторной ФКС, так что пациент в будущем не станет избегать рекомендованных плановых регулярных осмотров. По отзывам, после колоноскопии в состоянии медикаментозного сна нет болевых ощущений в области заднего прохода и в животе.
Использование наркоза также повышает качество осмотра. Умеренное расслабление мышц у спящего пациента и отсутствие непроизвольного сопротивления с его стороны дают врачу возможность тщательно исследовать складки слизистой во всех отделах толстого кишечника.
Показания для проведения
Необходимость процедуры предварительно согласовывается с пациенткой. В случаях, когда диагностика имеет цель установить причину какого-либо хронического нарушения, назначают плановый осмотр. При этом выбирают день, когда нет вероятности менструации.
Колоноскопия во время месячных назначается направлено, если:
- у женщины присутствуют признаки кишечного эндометриоза: функциональная ткань полости матки разрастается на поверхности прилегающих органов;
- во время критических дней, за несколько суток до или после них регулярно возникает кровоточивость из заднего прохода;
- наличие полипов и новообразований небольшого размера: в период менструации из-за притока лимфы и крови к органам малого таза все изменения на слизистой более рельефны.
Экстренное исследование кишечника необходимо, когда здоровью угрожает серьезная опасность. Промедление в таких случаях недопустимо. Неотложные показания:
- кишечная непроходимость;
- острый воспалительный процесс;
- упорный запор, не поддающийся лекарственному воздействию;
- выделение экссудата;
- механическая травма;
- контрольное обследование после хирургического вмешательства.
В некоторых случаях колоноскопия показана в качестве оперативного лечения.
Как часто нужно делать колоноскопию
Согласно современным клиническим рекомендациям, к показаниям для ФКС относят:
- Ранее диагностированные хронические заболевания кишечника.
- Наличие у пациента в анамнезе полипа или другого доброкачественного новообразования в органах ЖКТ.
- Выявление косвенных признаков опухоли по данным других методов исследования (УЗИ, рентгенографии, ирригоскопии и др.).
- Появление у пациента симптомов, подозрительных на опухолевый рост. К ним относят неустойчивый стул, рецидивирующие или хронические боли в животе, стойкий субфебрилитет, обнаружение в кале примеси крови или слизи (вне фазы острого диарейного инфекционного синдрома), хроническую резистентную к терапии анемию (железодефицитную или В12-дефицитную), стойкое повышение СОЭ и ряд других признаков.
- Наличие у пациента факторов онкологического риска, наследственная отягощенность по раку желудочно-кишечной локализации. В настоящее время постоянное проживание в крупных городах и в зоне повышенного промышленного загрязнения рассматривается как предрасположенность к раку, в том числе колоректальной локализации.
Лицам с хронической патологией ЖКТ, выявленным ранее дивертикулитом и полипозом кишечника рекомендовано проходить фиброколоноскопию не реже 1 раза в год. Частота визитов определяется врачом индивидуально, в некоторых случаях диагностику проводят каждые 6–8 месяцев. Людям из группы повышенного риска 40–45 лет ФКС рекомендовано проходить 1 раз в 2 года, а после 45 лет – ежегодно.
Противопоказания к проведению колоноскопии
Эндоскопия толстого кишечника — относительно безопасная процедура, но в ряде случаев может нанести дополнительный вред здоровью. Отказаться от нее придется в случае:
- нарушений сердечного ритма;
- сниженной свертываемости крови;
- обострения геморроя;
- наличия спаечных процессов в брюшной полости;
- имеющихся спазмов и сильных болей неустановленного генеза.
В период менструации эти состояния наиболее вероятны. Особенно высок риск повреждения набухших внутренних геморроидальных узлов. В результате случайного попадания на раздраженную слизистую влагалищных выделений возможно присоединение инфекции. Потенциальные осложнения очень серьезны, поэтому, несмотря на наличие причин для проведения обследования, его лучше перенести на другой период.
Подготовка к ФКС
Подготовка пациента к исследованию включает:
- Обследование для исключения противопоказаний к наркозу. Необходимо сдать кровь на общий и биохимический анализы, сделать ЭКГ (с расшифровкой), при наличии хронических болезней проконсультироваться у терапевта, а при выраженных гормональных нарушениях – у эндокринолога.
- Соблюдение определенной диеты, направленной на снижение газообразования в кишечнике и на уменьшение объема кишечного содержимого. В течение 3–5 дней до процедуры из рациона исключаются фрукты, овощи, семена, орехи, большинство круп, бобовые, сладости (конфеты, шоколад, выпечка). Нежелательно потребление молока и жирных кисломолочных продуктов. Запрещены алкоголь, соки с мякотью, крепкие бульоны.
- Воздержание от еды в течение 16–20 часов до запланированного обследования. Пить воду и назначенные препараты можно не позже чем за 3–4 часа до процедуры.
- Ограничение курения, желателен временный отказ от него за несколько часов до наркоза.
- Очищение толстого кишечника до состояния прозрачных незначительно окрашенных и жидких каловых масс. Ранее для этого использовались повторное клизмирование, в настоящее время предпочтительна медикаментозная подготовка к процедуре. Врачи ICLINIC рекомендуют использовать для этого препарат Мовипреп, детальную схему его приема можно уточнить у специалистов клиники.
Подготовка к колоноскопии – важнейший этап исследования. Грамотно проведенное очищение кишечника значительно повышает степень визуализации верхних отделов толстой кишки, расширяет диагностические возможности методики и увеличивает достоверность результатов. А соблюдение правил подготовки к наркозу облегчает его переносимость и нивелирует риск осложнений.
Как проводится процедура
За несколько суток перед проведением колоноскопии назначается подготовительная диета. За 2–3 суток, а при хронических нарушениях работы ЖКТ — за неделю необходимо исключить из рациона жареное мясо, полуфабрикаты, сдобное тесто, сладости, сырые фрукты, грубую клетчатку и другие продукты, усиливающие брожение. Рекомендуется употреблять тушеные овощи, вареные яйца, каши, белый подсушенный хлеб.
За 12–24 часов нужно принять назначенное врачом слабительное. Полная очистка кишечника завершается клизмой. Процедура выполняется натощак.
- Пациентке перед колоноскопией в период месячных рекомендуется лечь на левый бок, подтянув ноги к животу или встать в коленно-локтевую позу.
- Врач наносит антисептик на область анального отверстия, использует местную, седативную или общую анестезию. Чаще применяют обезболивающий гель на основе лидокаина. Препаратом смазывают задний проход и наконечник зонда.
- В кишечник вводят воздушную смесь, обеспечивающую прохождение, и вводят прибор внутрь. Специалист направляет продвижение колоноскопа внутри брюшной полости пальпаторно до тех пор, пока камера на его конце не достигнет слепой кишки.
- В конце сеанса из полости кишечника по специальному каналу аппарата отводят газы, прибор вынимают.
Длительность всей процедуры — не более 30 мин. После окончания пациентка приходит в себя после наркоза. В первые часы вероятен сильный дискомфорт: вздутие живота, урчание, спазмы. Для устранения симптомов рекомендовано принять активированный уголь, выпить воды.
Обследование проводится амбулаторно, за исключением случаев, когда пациентка лежит в стационаре. Через несколько часов допускается вернуться к своим обычным делам.
В течение 1–2 суток после прохождения колоноскопии возможен метеоризм, незначительные кровянистые выделения вместе с калом или самостоятельно, спастические сокращения стенок кишечника. Такая реакция считается нормальной, а на фоне менструации практически неизбежна.
Если симптомы сохраняются более трех дней, усиливаются, сопровождаются слабостью, диареей, тяжестью в животе, повышением температуры тела, массивным кровотечением или режущей болью — нужно немедленно обратиться к лечащему врачу.
Колоноскопия кишечника
Колоноскопия – это метод диагностики кишечника при помощи гибкого зонда с видеокамерой высокого разрешения. На изображении с увеличением до 10 раз визуализируется состояние тканей, наличие образований, воспалений, источников кровотечения. В ходе обследования кишечника врач может взять биоматериал для гистологического исследования, купировать кровотечения, удалить полипы.
Показания к обследованию
- Возраст старше 55 лет. По статистике колоректальная онкология занимает 10-11% от общего числа диагностированных случаев рака. Наибольшее число заболевших относятся к возрастной группе старше 55 лет. Опасность локализации новообразований в кишечнике в том, что на первых стадиях могут отсутствовать симптомы, либо проявления могут быть нехарактерными. Чтобы диагностировать патологию на ранней стадии, рекомендуется делать колоноскопию кишечника ежегодно.
- Боли в кишечнике. Если беспокоят боли, причины которых не установлены в ходе других обследований, пациенту показана колоноскопия. Болевые ощущения могут быть тянущими, резкими или спазмообразными.
- Регулярные запоры и нарушения стула. Излишние потуги и тугой стул могут привести к травмированию кишечника, образованию очагов воспаления. Кроме того, запоры могут быть следствием других патологий, которые также требуют диагностики и лечения.
- Наличие крови в кале. При интенсивных кровотечениях появляются хорошо заметные прожилки. Это может быть симптомом кровотечения в сигмовидной или прямой кишке. Также присутствие крови в стуле может быть выявлено анализом.
- Наличие гноя, слизи в каловых массах. Этот признак говорит об инфекционном процессе – абсцессе, распадающейся опухоли, туберкулезе или остром воспалении язвы. Такие симптомы требуют незамедлительного обращения к врачу.
- Регулярные расстройства стула неинфекционного характера. Это одно из проявлений нарушений работы тонкого кишечника. При этом не усваиваются полезные вещества из пищи, развивается мальабсорбция, нарушается метаболизм.
- Потеря веса при нормальном питании и неизменных физических нагрузках. Если масса тела снижается без видимых причин, необходимо обследовать пищеварительную систему, в том числе, провести колоноскопию.
- Непроходящая на фоне медикаментозной терапии анемия и повышенная скорость оседания эритроцитов (СОЭ). Это признаки постоянной потери крови или патологий системы кроветворения. Потери крови могут быть признаком скрытого кровотечения, в том числе в кишечнике.
Кроме того колоноскопия кишечника показана тем, у кого в анамнезе есть полипы, появление новообразований разной локализации. Если среди родственников есть те, то перенес онкологию кишечника, рекомендуется проводить обследование раз в год вне зависимости от возраста. Помимо планового исследования, процедура может быть назначена по экстренным показаниям:
- Наличие инородного предмета в кишечнике.
- Кровотечение вследствие образования выпячиваний на стенках кишечника с дальнейшим их разрывом.
- Нарушение проходимости, сужение просвета кишечника.
При экстренной колоноскопии обследование совмещается с лечебными процедурами. Врач может оказать первую помощь и спланировать дальнейшую терапию.
Противопоказания к колоноскопии
Несмотря на деликатность процедуры, обычно колоноскопия хорошо переносится пациентами. Но есть ряд состояний, когда исследование откладывается или провести его невозможно:
- При острых респираторных заболеваниях, инфекционных заболеваниях кишечника, перитоните, выраженном плохом самочувствии.
- При обострении хронических заболеваний сердечно-сосудистой системы, декомпенсированных эндокринных заболеваниях.
- При нарушении свертываемости крови. Если принимаются кроворазжижающие препараты необходимо сообщить об это врачу для оценки рисков при проведении процедуры.
- При хроническом или обостренном дивертикулите, крупных грыжах.
- При колитах, язвенных поражениях кишечника в острой стадии, гранулематозном воспалении ЖКТ.
- При обильном кровотечении, анальных трещинах, обострении геморроя.
- После операций на кишечнике.
В период беременности целесообразность проведения колоноскопии оценивается индивидуально по состоянию пациентки.
Важно:
при плохо очищенном кишечнике проведение исследований затрудняется. В этом случае врач может прерывать процедуру и перенести ее на другой день.
Как проводится колоноскопия
Для обследования используется эндоскопический аппарат, который позволяет врачу видеть состояние кишечника и выполнять манипуляции.
Эндоскоп состоит из гибкой трубки длиной около 2 метров. Трубка изготовлена из мягкого гипоаллергенного материала, что повышает безопасность колоноскопии кишечника.
На конце трубки расположена видеокамера, отверстия ирригационного и инструментального каналов, подсветка.
- Видеокамера имеет высокое разрешение и светочувствительность, что позволяет получать четкое изображение в условиях недостатка освещенности.
- Подсветка улучшает качество видео, помогает работать с инструментами.
- Ирригационный канал нужен для подачи воздуха. Это облегчает прохождение зонда, в некоторых случаях позволяет купировать стеноз.
- Инструментальный канал нужен для введения внутрь кишечника биопсийных шприцов, инъекционных игл, проволочных петель, клипсовых зажимов и других приспособлений.
Во время эндоскопии врач контролирует зонд при помощи блока управления, этот же блок позволяет проводить манипуляции в кишечнике с помощью инструментов.
Изображение с камеры поступает на монитор в увеличенном масштабе, что позволяет увидеть даже небольшие образования (около 1 мм), очаги воспаления и другие патологические процессы.
Во время процедуры пациент лежит на кушетке на левый бок с поджатыми коленями. В этой позе колоноскопия кишечника проводится максимально комфортно и информативно.
Врач обрабатывает эндоскоп и область вокруг анального отверстия дезинфицирующим составом. Для облегчения скольжения на дистальный конец зонда наносится смазка.
Когда пациент готов, врач вводит эндоскоп в анальное отверстие и начинает продвигаться вдоль кишечника. Из ирригационного канала подается воздух, чтобы расправить складки и облегчить прохождение зонда. При этом пациент может ощущать вздутие или чувство распирания. Это нормальная реакция, которой сопровождается процедура.
Обследование длится около 30 минут, что позволяет оценить состояние прямой кишки и полости толстого кишечника. Если требуется проведение медицинских манипуляций, то колоноскопия займет больше времени.
После завершения исследования и лечебных операций, врач аккуратно извлекает эндоскоп. Если во время процедуры не использовалась общая анестезия, то пациент может сразу вставать, но следует избегать резких движений. Допустимо чувство вздутия, переполненности кишечника.
Если колоноскопию проводили в медикаментозном сне, то пациента будят, оценивают его самочувствие и также разрешают встать.
Пребывания в стационаре не требуется, после колоноскопии можно покинуть клинику. Результаты обследования могут предоставляться в виде заполненного врачом бланка и на электронном носителе с записью видео.
Лечение во время колоноскопии
Если во время обследования кишечника обнаружены патологии, то часть из них можно устранить эндоскопическим методом:
- Аденомы и полипы кишечника. Новообразования, которые могут перерасти в злокачественную опухоль. Обычно их размер не превышает 1 см. Они могут встречаться единично или образовывать конгломераты. Помимо вероятности перехода в онкологию, образования затрудняют проходимость каловых масс. Если аденомы оказываются травмированы при прохождении крепкого стула, то есть риск воспалительного процесса. При колоноскопии возможно удаление образований небольшого размера с использованием петлевого зажима и электрода для коагуляции.
- Кровотечения. Травмы тканей кишечника без лечения могут воспалиться. При колоноскопии можно купировать кровотечения с применением электрокоагуляции или наложением клипс. Также возможно лечение ангиодисплазии (патологии сосудов) слизистой оболочки.
- Новообразования размером больше 1 см. При обнаружении опухоли такого размера колоноскопия совмещается с забором образцов для гистологического исследования.
- Извлечение посторонних предметов. Манипуляционный зажим позволяет удалить из кишечника твердые предметы.
Биопсия, удаление полипов и аденом, коагуляция сосудов проводятся с применением местной анестезии или под общим наркозом.
Использование анестезии при колоноскопии
Обычно анестезия или седация используются при лечебных процедурах, но в ряде случаев они нужны и для колоноскопии:
- При низком болевом пороге у пациента. Для снятия дискомфорта может наноситься наружный препарат с анестетиком.
- При наличии сильных воспалений или спаек может возникнуть резкая боль в ходе процедуры. В зависимости от ситуации врач оценивает возможность продолжить исследование под наркозом.
- Если у пациента есть психические нарушения, возникают неконтролируемые движения, то клоноскопия проводится под общей анестезией.
- Если человек чувствует себя некомфортно, то процедуру также можно провести во сне.
Возможные осложнения колоноскопии
Процедура считается безопасной, атравматичной. Исследование нормально переносится большинством пациентов. После колоноскопии могут отмечаться:
- Вздутие живота, которое проходит в течение дня.
- Небольшой дискомфорт в области анального отверстия, проходит через несколько часов.
- Если проводилась резекция полипов или биопсия, допустимы боли в животе и повышение температуры в пределах 38,0°С. Симптомы должны пройти в течение 1-3 дней.
Важно:
Успешное проведение колоноскопии зависит от опыта врача. При неправильной технике или неаккуратной работе инструментами возможно повреждение кишечника и кровотечение.
Также во время исследования могут развиться аллергические реакции на наркоз и другие препараты. Для предотвращения подобных осложнений врач собирает анамнез перед проведением колоноскопии. Если у пациента есть аллергия, об этом необходимо обязательно сообщить.
Если после обследования у пациента появилась слабость, головокружение, снизилась способность концентрироваться, открылась рвота с примесями крови или диарея, то обратиться за помощью нужно незамедлительно. Это может быть признаком того, что колоноскопия спровоцировала внутреннее кровотечение.
Что показывает обследование
Во время колоноскопии могут быть диагностированы такие патологии кишечника:
- Новообразования. На видео можно дифференцировать полипы, аденомы, опухоли на ранней стадии.
- Колиты. При этом заболевании стенки изъязвлены, из них может сочиться кровь, выделяться гной. Вне обострения слизистые могут быть гиперемичны, без выраженного сосудистого рисунка.
- Дивертикулез. Это выпячивание стенки кишки в сторону с образованием внутри полости. В полости накапливаются и застаиваются каловые массы, при этом ткани истончаются, вплоть до разрыва. Такая патология недостаточно точно определяется на УЗИ, но колоноскопия позволяет диагностировать и провести лечение грыжевых элементов.
- Спайки и инородные тела. Образование спаек и попадание инородных тел часто провоцируют непроходимость. Колоноскопия точно определяет причину нарушений.
- Туберкулез. Заболевание может развиться вследствие туберкулеза легких. При колоноскопии врач увидит поражение тканей специфическими гранулемами.
- Ишемию. Нарушения кровообращения могут возникнуть из-за сосудистых патологий. Ткани при этом не получают питания, вследствие чего развиваются некротические процессы, появляются язвы.
При обследовании могут быть выявлены и другие заболевания. В некоторых случаях после колоноскопии пациент направляется на дополнительную диагностику: УЗИ, КТ, МРТ, ирригоскопию и другие исследования.
Подготовка к процедуре
От качества подготовки зависит возможность проведения колоноскопии и ее информативность. Основная задача – очистка кишечника, чтобы твердое содержимое не мешало продвижению зонда и не затрудняло визуализацию тканей.
Общая схема подготовки:
- За 7-10 дней прекращается прием кроворазжижающих препаратов (если иное не согласовано с лечащим врачом), лекарств для поднятия уровня гемоглобина, активированного угля.
- Если колоноскопия будет проводиться с применением наркоза, то за 10 дней нужно сдать анализы на сифилис, ВИЧ, гепатиты В и С, общие анализы крови и мочи.
- За 2-3 дня до колоноскопии нужно перейти на рацион, препятствующий образованию шлаков и газов. Исключаются бобовые, орехи, фрукты, сырые овощи, мучное, газированные напитки, сладкое. Также нельзя есть и пить продукты и жидкости с красной и фиолетовой окраской (свекла, вишневый нектар и так далее). Основу питания при подготовке к колоноскопии могут составлять прозрачные бульоны, кисели, светлые соки без мякоти.
- В течение всего периода подготовки рекомендуется пить как можно больше простой воды.
- Последний прием пищи перед колоноскопией допустим за 20 часов до обследования.
Подготовка к колоноскопии включает прием послабляющих средств. Накануне вечером за (3-4 часа до сна) и утром за 5 часов до обследования необходимо очистить кишечник с помощью препарата Фортранс или аналогов.
- 2 пакетика порошка растворяются в 2 литрах воды, после чего принимается по 200 мл препарата каждые 7-10 минут.
- Действие препарата продлится в течение последующих трех часов. В этот период рекомендуется находиться дома, так как будет происходить частое испражнение.
Чтобы улучшить вкусовые качества приготовленного раствора, можно охладить его несколько часов и заменить 100 мл воды на 100 мл свежевыжатого сока лимона или апельсина. После отжима сок нужно отфильтровать, чтобы мякоть не попала в раствор.
Во время очистки рекомендуется обильное питье (вода, вода с лимоном), последний прием жидкости – за 2 часа до обследования.
Следует выбрать свободную удобную одежду, не сдавливающую область живота. Не рекомендуется курить накануне и в день колоноскопии, так как никотин вызывает спазмы сосудов и делает их хрупкими, повышая риск развития осложнений в виде кровотечения.
При наличии в анамнезе хронических заболеваний, аллергии на продукты и пищу, подготовка к колоноскопии согласовывается с врачом. Отмену принимаемых препаратов, использование микроклизм, замену действующего вещества в слабительном также следует обсудить со специалистом.
Важно:
правильная подготовка к колоноскопии позволит эндоскописту максимально тщательно изучить состояние слизистых и обнаружить образования размером 1 мм. При недостаточно хорошо проведенной очистке диагностика затрудняется.
Капсульное исследование или колоноскопия: в чем разница?
Альтернативой колоноскопии является капсульная диагностика. Миникамера встроена в капсулу, которую пациент проглатывает. По мере продвижения капсула ведет съемку, данные передаются на приемник, закрепленный на теле пациента. Выходит капсула естественным путем.
Метод не требует предварительных мероприятий, комфортнее с психологической точки зрения и позволяет обследовать весь ЖКТ.
Но существенным преимуществом колоноскопии является возможность задержаться на нужных участках для более детального изучения, провести лечение. Кроме того, стоимость эндоскопической диагностики значительно ниже.
Главное о колоноскопии
- В отличие от лучевых диагностических методов, при колоноскопии возможно визуально изучить состояние слизистых и совместить обследование с лечением.
- Корректность результатов зависит от тщательности подготовки. Нужно отнестись серьезно к этому этапу. Колоноскопия может быть отложена из-за скопления каловых масс в кишечнике.
- Пациент должен находиться в спокойном состоянии. Если возникли психологические затруднения и нервное состояние не проходит, лучше провести колоноскопию под седацией.
Большое значение играет квалификация и опыт эндоскописта. Проходить колоноскопию нужно в клинике с хорошей репутацией, качественным современным оборудованием и зарекомендовавшим себя штатом врачей.
Мнение врачей
Колоноскопия помогает точно определить природу имеющихся новообразований в толстом кишечнике, предотвратить развитие злокачественных образований, неспецифического язвенного колита и других серьезных заболеваний. Этот метод диагностики дает исчерпывающую информацию по ряду проблем — там, где другие мероприятия оказываются бессильны.
По окончании процедуры необходимо контролировать самочувствие. Резкое ухудшение физического состояния или непрекращающееся кровотечение может свидетельствовать о травмировании стенки кишечника. Иногда процедура может спровоцировать развитие аппендицита или обострение колита.