Классификация гастритов
Гастрит может быть острым и хроническим. Оба заболевания отличаются длительностью, характером течения, причинами возникновения и симптомами. Кроме того, острый гастрит можно вылечить, а вот избавиться от хронического невозможно, с помощью коррекции питания и лечения можно лишь добиться стойкой ремиссии (временное ослабление или полное исчезновение симптомов).
Острый гастрит – это острое воспаление слизистой оболочки желудка, возникшее из-за воздействия сильного раздражителя, поступившего в полость желудка.
Хронический гастрит – это заболевание, для которого характерно хроническое воспаление слизистой желудка с постепенным развитием атрофии (уменьшение размеров и массы органа или тканей с ослаблением или полным прекращением их деятельности) желудочных желез, что приводит к ухудшению функций желудка. Он часто сопровождается дуоденитом – воспалением слизистой двенадцатиперстной кишки. Сочетание гастрита и дуоденита называют гастродуоденитом.
У хронического гастрита есть свои классификации, поэтому о нем стоит поговорить отдельно.
Хронический гастрит
По причинам возникновения хронического гастрита выделяют:
- Первичный (экзогенный). Как самостоятельное заболевание.
- Вторичный (эндогенный). Как одно из проявлений других соматических патологий.
По локализации:
- Очаговый (фундальный). При нем поражено дно желудка;
- Распространенный. Затрагивает несколько отделов, большую часть или весь желудок (пангастрит);
- Сочетанный (гастродуоденит). При нем происходит воспаление желудка и двенадцатиперстной кишки.
По течению:
- Латентное (скрытое, бессимптомное);
- Монотонное (симптомы есть всегда);
- Рецидивирующее (посменные периоды обострений и ремиссий).
По стадиям (фазам) процесса:
- Обострение (выраженная симптоматика);
- Неполная клиническая ремиссия (невыраженные симптомы, видно воспаление желудка при ФГДС);
- Клиническая ремиссия (симптомов нет, но при ФГДС воспаление слизистой обнаруживается);
- Клинико-эндоскопическая ремиссия (без симптомов, без следов воспаления при инструментальном обследовании).
По изменениям слизистой оболочки:
- Поверхностный (без атрофии);
- Гипертрофический (с разрастанием слизистой, образованием кист и полипов);
- Геморрагический (склонность к кровотечениям из стенок желудка);
- Эрозивный (с образованием язв желудка);
- Субатрофический (медленная мелкоочаговая атрофия);
- Атрофический;
- Смешанный.
Механизмы развития
Причины острого гастрита у детей:
- Пищевая токсикоинфекция (заболевание ЖКТ, возникающее после употребления пищи, содержащей бактерии и их токсины. Часто возникает из-за употребления протухших продуктов, невымытых фруктов или грязной воды);
- Длительный прием некоторых лекарственных препаратов (салицилаты, сульфаниламиды, глюкокортикоиды, препараты наперстянки и др.);
- Отравления бытовыми ядами;
- Аллергия.
При попадании большого количества бактерий в ЖКТ возникает воспаление. Избыток жирной, острой и плохо пережеванной пищи замедляют эвакуацию (выведение) содержимого желудка, ухудшают секреторную функцию органа (выделение пищеварительного сока для переваривания пищи). Пищевой ком задерживается в желудке, он пропитывается ферментами, после чего из-за действий бактерий распадается, начинается процесс брожения.
Что приводит к утяжелению течения и хронизации процесса.
Причины хронического гастрита у детей:
- Наличие бактериальной флоры Helicobacter pylori (эта же бактерия приводит к язвам). В 80-85% случаев именно она вызывает гастрит;
- Нерациональное питание (употребление грубой, слишком горячей или холодной, жирной, острой или плохо пережеванной пищи);
- Еда всухомятку;
- Прием пищи 1-2 раза в день или реже;
- Недостаток в рационе витаминов, полноценных белков и жиров;
- Эндокринные заболевания;
- Поражение почек;
- Заболевания сердечно-сосудистой системы;
- Длительный прием медикаментов (салицилаты, сульфонамиды);
- Очаг инфекции в полости рта (заболевание зубов и десен);
- Отягощенная наследственность;
- Аллергии.
Факторы, вызывающие острый и хронический гастриты, схожи или вовсе совпадают. Главное отличие – длительность их воздействия на организм. При остром гастрите достаточно одного контакта с раздражителем (просроченый творог или большая порция фастфуда) для приступа. При хроническом гастрите раздражающий фактор действует на слизистую желудка длительно и неоднократно, постепенно приводя к снижению активности пищеварительных желез.
Алгоритм обследования и лечения детей раннего возраста с запорами
Для цитирования. Комарова О.Н., Хавкин А.И. Алгоритм обследования и лечения детей раннего возраста с запорами // РМЖ. 2016. № 6. С. 358–360.
По данным статистики, в детской гастроэнтерологической практике запор является наиболее частой причиной обращаемости к врачу и составляет от 25 до 40% от всех случаев, при этом около половины наблюдаемых пациентов – дети раннего возраста. Наиболее часто запором страдают дети, находящиеся на искусственном вскармливании [1]. Как диагностировать запор? Чаще всего родители обращаются к врачу с
жалобами
на редкую, и/или болезненную, и/или затрудненную дефекацию у детей. Действительно, диагноз «запор» на первом году жизни ребенка является полностью клиническим и устанавливается на основании анамнеза и жалоб родителей пациента. Главные критерии постановки диагноза «запор» – редкая, болезненная, затрудненная дефекация или неполное опорожнение кишечника, отмечающиеся в течение 2-х нед. и более, являющиеся значимыми причинами нарушения состояния здоровья ребенка [2]. Первоначально определимся с «нормами» частоты стула. У младенцев, находящихся исключительно на естественном вскармливании, частота стула может варьировать от привычного нам – после каждого кормления – до одного раза в 3–4 нед. Редкое опорожнение кишечника (олигофекалия) у новорожденных детей связано с более полным усвоением пищи. Такое состояние трактуется как «псевдозапор». При этом характер стула имеет кашицеобразную или жидкую консистенцию, и лишь в 1,1% случаев наблюдается плотный стул [3]. Большинство авторов считают, что в данной ситуации при отсутствии срыгиваний, рвоты, напряжения брюшной стенки или других гастроинтестинальных симптомов, при нормальной прибавке ребенка в весе проведение коррекции не требуется. Как правило, частота опорожнения увеличивается с введением прикорма. Но наше мнение: проводить коррекционные мероприятия необходимо с целью достижения опорожнения кишечника хотя бы 1 раз в 2–3 дня. Частота стула у ребенка на искусственном вскармливании должна быть не менее 1 раза в сутки, а при введении прикорма в 4–6 мес. частота 1–2 раза в сутки считается нормальной. Урежение дефекации трактуется как запор. В выявлении причин формирования запора важен правильно собранный
анамнез
. В беседе с родителями необходимо выяснить, когда начались запоры и какие события предшествовали этому. Например, формирование запора вследствие обезвоживания каловых масс характерно для острых лихорадочных состояний на фоне фебрильной температуры и выраженной потливости, а также после перенесенной кишечной инфекции, например дизентерии. При назначении медикаментозной терапии такими препаратами, как спазмолитики, М-холинолитики, блокаторы кальциевых каналов, миорелаксанты, противосудорожные препараты, препараты железа, наблюдается урежение частоты стула. Распространенная
причина запора у младенцев
– недокорм. Недостаточное потребление молока отмечается чаще на грудном вскармливании. Недостаток питания может быть связан, во-первых, с гипогалактией у матери, во-вторых, например, у детей с аномалиями лицевого скелета, с дефектами полости рта или с общей слабостью ребенка. Также причиной недокорма являются упорные срыгивания и рвота. Кроме того, у детей с младенческой анорексией или пищевым недоразвитием тоже нередко отмечаются запоры. В основе формирования данных состояний лежат нарушения взаимоотношений «мать – дитя», когда матери мало интересуются своими детьми, не следят за получением ими нужного объема питания при кормлении. Недостаточное питание можно диагностировать у ребенка по скудному, вязкой консистенции и темного цвета стулу, а также по олигурии и гипотрофии, развивающимся из-за недостаточного поступления жидкости и питательных веществ. В такой ситуации важно оценить общее состояние ребенка, степень обезвоженности и недостаточности питания и произвести коррекцию. Запоры отмечаются у детей при смене питания: при переводе с грудного на искусственное вскармливание, а также при введении прикорма. К запору ведет неадекватное, избыточное поступление солей кальция с пищей, например с творогом, употребляемым в большем, чем рекомендуется, количестве. Образующиеся в кишке кальциевые мыла не всасываются и становятся причиной плотного стула. Подобная ситуация отмечается также при избытке витамина D. Важно уточнить наличие сопутствующего запору заболевания для правильной и своевременной коррекции. Так, запор часто имеет место у пациентов с пищевой аллергией. В частности, доказана взаимосвязь аллергии на белки коровьего молока с запором [4]. Запор развивается вследствие возникновения локальных участков спазма и отека в кишке в результате выработки медиаторов воспаления под воздействием аллергена. У 10% детей лактазная недостаточность протекает с запорами вследствие спазма кишки, вызванного кислым рН содержимого толстой кишки. Причиной запора может быть мышечная гипотония – симптом разных заболеваний, диагностируемых в раннем детском возрасте, прежде всего, рахита или гипотиреоза, реже дефицита L-карнитина. Основными симптомами дефицита L-карнитина, помимо мышечной гипотонии и запора, служат срыгивания, задержка физического развития [5]. При наличии упорного прогрессирующего характера запоров и отсутствии самостоятельной дефекации, при увеличении живота, пальпируемых каловых камнях, отставании темпов физического развития необходимо исключать органическую патологию: • врожденные аномалии толстой кишки (например, болезнь Гиршпрунга, долихоколон, долихосигма, удвоение толстой кишки, мегаколон, подвижная слепая кишка, подвижная сигма, спланхноптоз); • врожденные аномалии прямой кишки и ануса (свищевые формы атрезии ануса, врожденные стриктуры ануса и прямой кишки); • нервно-мышечные нарушения (гипоганглиоз, воспалительная нейропатия и дегенеративная лейомиопатия); • механическое препятствие в кишке (воспалительные спайки, опухоли, увеличенные лимфатические узлы) [6]. При анализе жалоб важно уточнить, через какое время после рождения наблюдалось отхождение мекония. Задержка отхождения мекония более 48 ч после рождения может указывать на болезнь Гиршпрунга или муковисцидоз. Для подтверждения болезни Гиршпрунга достаточно выполнить ирригографию в прямой и боковой проекциях. На снимках обычно отчетливо видна зона стойкого сужения в дистальном отделе толстой кишки (зона аганглиоза) с расширением и нарушенным опорожнением более проксимальных ее отделов. Кроме того, диагноз подтверждается после изучения трансмурального биоптата, взятого оперативно из кишки. Отсутствие нервных ганглиев в биоптате, а также высокий уровень ацетилхолинэстеразы подтверждают диагноз болезни Гиршпрунга, что требует оперативного лечения [7]. Важно отметить, что в 90–95% случаев органическая причина запора у ребенка отсутствует. Наиболее распространены запоры, носящие функциональный характер, которые формируются у детей раннего возраста вследствие незрелости центральной и периферической нейрорегуляции, приводящей к нарушению моторной и секреторной функций желудочно-кишечного тракта (ЖКТ). Незрелость нервно-мышечной передачи обусловлена слабой миелинизацией нервных стволов и недостаточностью медиаторов в межнейронных и нервно-мышечных синапсах. Для более обоснованного установления диагноза следует опираться на Римские критерии III, согласно которым запоры могут быть проявлением следующих видов функциональных расстройств: затруднение дефекации у новорожденных (дисхезия – G6) и функциональный запор у детей с рождения до 4-х лет (G7) [8]. При наличии затрудненной дефекации, сопровождающейся сильным натуживанием, кряхтеньем и плачем, следует заподозрить младенческую дисхезию, в основе формирования которой лежит незрелость проводящих путей пояснично-крестцового нервного сплетения, а также неумение ребенка координированно напрягать мышцы брюшного пресса и одновременно расслаблять мышцы тазового дна. Процесс дефекации доставляет ребенку беспокойство, стул при этом имеет мягкий характер, после дефекации ребенок, как правило, успокаивается. Дисхезия отмечается с 1-й по 10–ю неделю жизни ребенка. Довольно часто в практике педиатра бывают ситуации, когда частота стула соответствует нормативной, но стул плотный, фрагментированный, в скудном количестве, родители описывают его как «овечий» кал. Это признаки неполного опорожнения кишечника и соответственно запора. Наличие крови на поверхности кала свидетельствует о раздражении кишки или анальной трещине у ребенка, что, как правило, является следствием травмирования слизистой оболочки кишки плотными каловыми массами. Таким образом, при сборе жалоб и анамнеза необходимо выяснить частоту и характер дефекаций, длительность запора, способ вскармливания, аллергоанамнез, собрать информацию о сопутствующей патологии и принимаемых лекарственных препаратах. При
осмотре
ребенка следует оценить весо-ростовые показатели, положение ануса, анальный рефлекс, обращать внимание на увеличение живота, выявление каловых масс в кишечнике при пальпации, провести пальцевое ректальное исследование. Наличие пигментации, роста волос в пояснично-крестцовой области, вдавления в сакральном отделе позвоночника, дистопии ануса, аномалии ягодичной расщелины, отсутствие анального рефлекса указывают на необходимость исключения органической причины запора.
Дополнительные исследования
проводятся с целью уточнения причины запора. Выполняются клинический анализ крови, мочи, копрограмма, анализ кала на яйца глистов, УЗИ органов брюшной полости. По показаниям назначается обзорная рентгенография органов ЖКТ, ирригоскопия, рентгенография и/или МРТ-исследование пояснично-крестцового отдела позвоночника (уточнение пороков развития спинного мозга), ректороманоскопия, колоноскопия, аллергообследование, исследование гормонального профиля (гормоны щитовидной железы), электроэнцефалография, исследование на исключение дисахаридазной недостаточности, целиакии (подозрение возникает, только когда ребенок получает глютенсодержащие продукты). При необходимости проводятся консультации врачей-специалистов: невролога, эндокринолога, хирурга, генетика. Необходимо заметить, что накопленный клинический опыт обычно позволяет лишь при хорошо собранном анамнезе и тщательном осмотре ребенка исключить органическую причину запора. Нет необходимости проводить сложный комплекс обследований и лабораторных исследований, прежде чем начинать лечение. Только в случаях с тревожными клиническими симптомами или при отсутствии улучшения на фоне проводимой традиционной терапии показаны дальнейшие исследования. Тревожными симптомами, требующими уточнения хирургической, инфекционной патологии, воспалительных заболеваний кишечника, служат: немотивированная потеря массы тела, подъем температуры, рвота желчью, появление крови в стуле (при отсутствии анальных трещин), напряжение мышц передней брюшной стенки и болезненность при пальпации, изменения в клиническом анализе крови (анемия, лейкоцитоз, увеличение СОЭ) и биохимическом анализе крови. Целью
лечения
запоров у детей является восстановление нормальной консистенции кишечного содержимого и его пассажа по толстой кишке. Для коррекции запоров используется комплексный подход с проведением диетотерапии, при необходимости – лекарственной терапии и механического опорожнения кишечника. При выявлении сопутствующего заболевания важна правильная его коррекция, которая будет способствовать разрешению запора (например, при наличии рахита подбирается адекватная доза витамина D и т. п.). Основным способом коррекции запоров в раннем детском возрасте служит
диетотерапия
. Главное и важное правило – как можно дольше сохранять грудное вскармливание. У детей, находящихся на грудном вскармливании, следует провести коррекцию состава материнского молока, которая во многих случаях достигается оптимизацией пищевого рациона матери. В частности, известно, что жировой состав грудного молока и рациона матери идентичны. Поэтому целесообразно включать в состав рациона питания матерей растительные масла, стимулирующие двигательную активность кишечника, а также продукты с высоким содержанием пищевых волокон (овощи, фрукты, крупы, хлеб грубого помола и др.) [9]. При наличии у ребенка на грудном вскармливании аллергии на белки коровьего молока кормящей матери назначается гипоаллергенная диета с исключением молока и молочных продуктов, а ребенку на искусственном вскармливании – специализированные полуэлементные или элементные смеси (на основе полного гидролизата белка и аминокислот соответственно). Ребенку на искусственном вскармливании смесь подбирается индивидуально, поскольку важно в совокупности оценивать клиническую симптоматику. Так, например, при сочетании запоров и срыгиваний рекомендуется назначение смесей, содержащих клейковину бобов рожкового дерева, которые повышают вязкость смесей и оказывают антирефлюксный и послабляющий эффект [9]. У пациентов с запорами хорошо зарекомендовали себя смеси, содержащие измененный жировой компонент: дополненные бета-пальмитатом или не содержащие пальмового масла как основного источника жиров в смеси масел. Известно, что примерно 70% пальмитиновой кислоты в грудном молоке связано с центральным атомом углерода в молекуле глицерола, т. е. находится в sn-2 позиции, тогда как в стандартных смесях пальмитиновая кислота располагается преимущественно в краевых положениях – sn-1 и sn-3 [10]. Различия в положении пальмитиновой кислоты в молекуле триглицерида в грудном молоке и растительных маслах является главным фактором, обусловливающим отличия в переваривании и усвоении некоторых ингредиентов грудного молока и детских смесей. Эфирные связи, соединяющие пальмитиновую кислоту с остовом молекулы глицерола в краевых положениях, легко гидролизуются панкреатической липазой в кишечнике. Высвобожденная пальмитиновая кислота образует нерастворимые комплексы с кальцием детской смеси – кальциевые мыла, которые не всасываются в кишечнике, а выводятся со стулом, меняя его характеристики: стул становится более плотным и опорожнение кишки происходит с меньшей частотой. Кроме того, вместе с нерастворимыми кальциевыми мылами организм теряет кальций и важный донатор энергии – пальмитиновую кислоту. Прямо противоположной является ситуация, когда пальмитиновая кислота соединена с глицеролом в срединном положении. Из боковых положений триглицерида высвобождаются жирные кислоты, не имеющие сродства к кальцию, а пальмитиновая кислота в виде моноглицерида хорошо всасывается. Таким образом, изменение жирового компонента смесей, а именно: исключение из комбинации масел пальмового масла, источника пальмитиновой кислоты в sn-1 и sn-3 положениях, или дополнение пальмитиновой кислотой в sn-2 положении – может способствовать улучшению характеристик стула до более мягкого и частого, повышать ретенцию кальция и сохранять энергетическую составляющую смеси. Это подтверждено клинически, например, данными метаанализа 13 проведенных исследований, в которых сравнивали влияние на абсорбцию жиров и кальция, экскрецию кальция со стулом, кишечную диспепсию трех типов детских смесей: на основе пальмового масла, на основе бета-пальмитата и не содержащих пальмового масла. Было подтверждено, что абсорбция указанных нутриентов выше (p<0,01), экскреция кальция со стулом ниже (p<0,01), а минеральная плотность костей (BMD) и содержание минеральных веществ в костной ткани (BMC – bone mineral content) выше у младенцев, получавших смеси с высокой долей бета-пальмитата и смеси без пальмового масла, нежели у младенцев, получавших смеси на основе пальмового масла. При этом стул был значимо мягче, а частота его выше при вскармливании смесями с бета-пальмитатом и смесями без пальмового масла (p < 0,01) [11]. Пациентам с коликами и запорами целесообразно назначение смесей на основе частичного гидролизата белка (смеси «Комфорт»), в которых, как правило, снижено количество лактозы, а жировой компонент не содержит пальмового масла [12]. Эффективность применения смесей на основе частично гидролизованного белка при запорах оценена в клинических исследованиях. Целью недавно проведенного исследования с участием 209 здоровых доношенных младенцев в возрасте 0–8 дней (продолжительность вскармливания 4 мес.) было сравнение темпов роста младенцев на фоне вскармливания двумя смесями на основе частичного гидролизата сывороточного белка с содержанием и без содержания пальмового масла, а также сравнение желудочно-кишечной переносимости данных смесей. Полученные результаты показывают нормативные темпы роста при кормлении обеими смесями. Различия отмечены в плотности стула, которая была достоверно меньше в группе младенцев, получавших смесь без пальмового масла («Симилак Комфорт») [13]. Целью другого, рандомизированного контролируемого двойного слепого исследования, проведенного группой M. W. Borschel, была оценка желудочно-кишечной переносимости и минерализации костной ткани у 89 здоровых доношенных младенцев, получавших одну из двух смесей на основе частичного гидролизата сывороточного белка, отличающихся по составу жировой композиции. Для определения минерализации костной ткани детям проводили двухэнергетическую рентгеновскую абсорбциометрию. Показатели физического развития, а также темпы прибавки массы тела и роста не отличались в группах, получавших исследуемую смесь и контрольную смесь. На протяжении всего исследования плотность стула была статистически значимо мягче в группе младенцев, получавших смесь без пальмового масла. К 84-му дню исследования показатель BMC был достоверно выше в группе детей, получавших смесь без пальмового масла («Симилак Комфорт») [14]. Таким образом, результаты проведенных исследований показывают улучшение характеристик стула у детей при применении смесей на основе частично гидролизованного белка без пальмового масла. Эти результаты согласуются с данными Y. Vandenplas et al.: смеси на основе гидролизата сывороточного белка, обогащенные пребиотиками и/или пробиотиками, а также содержащие бета-пальмитат в составе жировой композиции или не содержащие пальмового масла, оказывают благоприятный эффект при функциональном запоре [15]. При отсутствии или недостаточном эффекте диетотерапии ребенку с запорами рекомендована медикаментозная коррекция. Очень важно до начала основной терапии при наличии в кишке каловых масс освободить от них кишечник с помощью очистительных клизм или свечей с глицерином. При лечении дисхезии, а также при неполном опорожнении прямой кишки эффективной является местная стимуляция ануса микроклизмами с водой/глицерином или свечами с глицерином. В случае плотного стула возможно пероральное использование осмотических слабительных: раствора лактулозы (с рождения), полиэтиленгликоля (с 6 мес.). Важно отметить, что лактулоза способствует не только размягчению каловых масс и опорожнению кишечника, но и обладает свойствами пребиотика, являясь субстратом для бифидо- и лактобактерий, которые, метаболизируя лактулозу, продуцируют короткоцепочечные жирные кислоты (уксусную, пропионовую, масляную и др.). В качестве дополнительных средств в лечении запоров могут рассматриваться регуляторы моторики – препараты, обладающие прокинетичеcким или спазмолитическим эффектом [6]. Применение минеральных масел для размягчения стула у детей раннего возраста опасно из-за риска развития аспирационной пневмонии. Медикаментозная коррекция показана пациентам с запорами, которые сопутствуют основной патологии, и лечение в данной ситуации осуществляется совместно гастроэнтерологом и врачами других специальностей.
Симптомы гастрита
Проявления острого гастрита начинают беспокоить ребенка через 8-12 часов после воздействия этиологического (причинного) фактора. Интоксикация у детей проявляется сильнее, чем у взрослых, поэтому клиническая картина у малышей выражена ярче, чем у подростков и взрослых.
Основные симптомы острого гастрита у детей:
- Общее недомогание (ребенок становится вялый, капризный, сонный или беспокойный);
- Бледность кожи;
- Потеря аппетита;
- Тошнота и рвота;
- Ощущение полноты или боли в эпигастрии (верхняя часть живота, над пупком);
- Озноб;
- Повышение температуры тела до 38°С;
- Отрыжка с неприятным запахом;
- Кратковременная диарея.
Длительность заболевания от 2 до 10 дней.
Жалобы пациентов при хроническом гастрите могут отсутствовать, если процесс пищеварения не нарушается. То есть слизистая оболочка поражена, но компенсаторных механизмов достаточно для поддержания нормальной секреторной функции желудка, благодаря чему человек не ощущает дискомфорта или изменений со стороны ЖКТ.
Яркая клиническая картина характерна для стадии обострения.
Основные симптомы хронического гастрита:
- Боль в животе после еды (стихают в течение 1-2 часов);
- Чувство тяжести в эпигастрии (верхняя часть живота, над пупком);
- Отрыжка;
- Изжога (дискомфорт и ощущение жжения за грудиной);
- Неприятный вкус во рту;
- Рвота, диарея (понос), метеоризм (вздутие живота) отмечаются редко.
Длительность обострения – от нескольких дней до нескольких месяцев.
Особенности протекания заболеваний ЖКТ у детей
Врачи отмечают, что значительная часть заболеваний ЖКТ у детей — это функциональные расстройства, то есть они не имеют никаких органических причин. При этом функционирование органа действительно нарушается.
Как правило, функциональные нарушения связаны с нарушением в работе механизмов регуляции: нервной или гуморальной. Например, это бывает при стрессе (известно, что, когда дети волнуются, у них болит живот), при вторичной вегетативной дистонии и т.д. Комитет по изучению функциональных расстройств у детей и Международная рабочая группа по разработке критериев функциональных расстройств создали классификацию функциональных расстройств у детей, в которой главный критерий — это преобладающий симптом:
- расстройства, проявляющиеся рвотой
- расстройства, проявляющиеся абдоминальными болями: функциональная диспепсия, синдром раздраженной кишки, функциональные абдоминальные боли, абдоминальная мигрень и аэрофагия
- расстройства стула: детская дисхезия (болезненная дефекация), функциональный запор, функциональная задержка стула, функциональный энкопрез (недержание кала)
Диагностика
Лечением гастрита у детей занимается детский гастроэнтеролог, однако первично пациенты обращаются к педиатру, который направляет ребенка на обследования и затем к узкому специалисту.
На приеме гастроэнтеролог опрашивает ребенка и родителей, чтобы узнать, что беспокоит пациента. Помимо оценки полученных данных, врач проводит осмотр и выявляет дополнительные симптомы гастрита у детей:
- Умеренная болезненность при пальпации (прощупывании) эпигастральной области (верхняя часть живота);
- Белый налет на языке;
- Метеоризм (вздутие живота);
- Урчание и ощущение «переливания» в животе.
Расшифровка анализов ребенка врачами-педиатрами онлайн
стоимость услуги: 500 рублей
Заказать
Педиатр расшифрует анализы в режиме онлайн звонка в приложении Zoom или WhatsApp.
- подробное пояснение врача педиатра.
- альтернативное мнение компетентного специалиста по расшифровке анализов.
- возможность задать вопросы врачу, касающиеся результатов анализов.
Дополнительные методы диагностики при гастрите:
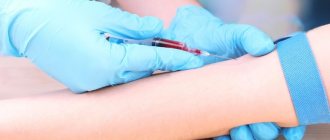
- Общий анализ крови (признаки воспаления: лейкоцитоз – повышение лейкоцитов, увеличение СОЭ).
- Биохимический анализ крови (маркеры поражения других органов).
- Копрограмма (определение жира в фекалиях, переваренных мышечных волокон, скрытая кровь).
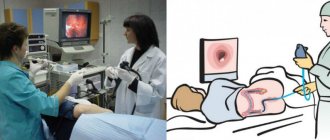
- Фиброгастродуоденоскопия (ФГДС). Визуальная оценка состояния слизистой оболочки желудка. При необходимости одновременно проводится биопсия (забирается кусочек тканей) для гистологического исследования. В лаборатории определяют характер клеток в биоматериале (раковые или нет).
- Фракционное исследование желудочного содержимого. Искусственно раздражаются железы желудка препаратами, затем оценивается количество выработанных ими ферментов, соляной кислоты и уровень рН (кислотность).
- Рентгеноскопия желудка. Оцениваются изменения рельефа слизистой оболочки желудка и его двигательная функция.
- Электрогастрограмма. Исследуется мышечная активность желудка, то есть его моторика.
Делается вывод о секреторной, кислотно- и ферментообразующей функциях органа.
Онлайн консультация Врача-педиатра
стоимость консультации: 500 рублей
Консультация онлайн
В рамках консультации вы сможете озвучить свою проблему, врач уточнит ситуацию, расшифрует анализы, ответит на ваши вопросы и даст необходимые рекомендации.
Противопоказания к исследованию
Запретами на проведение детской колоноскопии выступают:
- подозрение на перитонит или перфорацию кишечника;
- острые инфекции;
- выраженная сердечная или легочная недостаточность;
- нарушение свертываемости крови;
- массивное желудочно-кишечное кровотечение;
- большие внутренние и вентральные грыжи;
- объемное поражение кишечника при язвенном или ишемическом колите;
- индивидуальная непереносимость наркоза и седативных препаратов.
Решение о необходимости процедуры принимают врач-педиатр или гастроэнтеролог, совместно с родителями ребенка. Направление на обследование может выдать онколог, детский проктолог, гастроэнтеролог или хирург, педиатр.
Лечение
План лечения гастрита у детей зависит от формы заболевания и его тяжести.
Терапия при остром гастрите включает в себя:
- Постельный режим на 2-3 дня;
- Промывание желудка;
- Голод в первые 8-12 часов после появления симптомов, затем переход на жидкую пищу (супы-пюре, нежирные бульоны, сухари без специй и соли, кисели и каши), на 5-7 день ребенка переводят на обычное питание;
- Обильное питье (лучше специальные растворы для регидратации);
- При выраженном обезвоживании внутривенно вводят физраствор с 5% раствором глюкозы;
- Слабительное при запоре;
- Противорвотные при рвоте;
- Антибиотики при инфекции;
- Дополнительно: витамины группы В, ферменты для ЖКТ.
При хроническом гастрите дополнительно назначают:
- Эрадикационную терапию (специальная схема лечения для уничтожения Helicobacter pylori (омепразол + амоксициллин + имидазол/метранидазол/кларитромицин). Длительность – 10 дней. При неэффективности схема меняется.
- Блокатор М-холинорецепторов для расслабления гладких мышц внутренних органов и подавления секреции пищеварительных желез.
- Антациды, блокаторы H2-рецепторов гистамина для снижения желудочной секреции.
Лечение проводится до наступления ремиссии, длительность которой вариабельная: от нескольких месяцев до нескольких лет.
Таким образом, что лечит врач гастроэнтеролог детский и что входит в его компетенцию?
В компетентность данного доктора должны входить обязательные – подробная консультация и тщательный осмотр ребенка. Что смотрит детский гастроэнтеролог и что проверяет гастроэнтеролог у детей?
- Полость рта. Цвет и структура языка. Наличие язв, инфекции, стоматита.
- Живот ребенка. Область осторожно прощупывается – данный метод называется пальпацией.
- Сбор информации от родителей о возможных минувших отправлениях, системе питания, выявление жалоб.
Практически каждый гастроэнтеролог для подстраховки и определения точного диагноза назначает дополнительное обследование в виде:
- Сбора анализов (моча, кровь, кал), в том числе копрология.
- УЗИ органов брюшной полости.