Эозинофильные заболевания возникают при уровне эозинофилов выше 450 в разных частях организма. Когда организм атакуют вещества, которые вызывают аллергию (через органы пищеварения или дыхания). В основе данной группы заболеваний – повышенное образование эозинофилов. Эозинофилы – это специализированные клетки иммуной системы. Они формируются исключительно в костном мозге, где они находятся около восьми дней, проходя процесс созревания перед тем, как начать двигаться в кровеносные сосуды. Эти клетки двигаются по кровеносным сосудам примерно восемь – 12 часов, пока не достигнут цели – тканей селезенки, лимфатических узлов, вилочковой железы и подслизистых областей желудочно-кишечного, дыхательного и мочеполовых путей. Там они остаются в течение одной-двух недель.
Нормальное количество эозинофилов на кубический миллиметр крови – от 0 до 450. Эозинофильные заболевания возникают при уровне эозинофилов выше 450 в разных частях организма. Когда организм атакуют вещества, которые вызывают аллергию (через органы пищеварения или дыхания), эозинофилы перемещаются в ту часть тела, которая подвергается опасности, и выделяют определенные токсины. Однако, когда организм производит избыток эозинофилов, они вызывают хроническое воспаление тканей, приводящее к их разрушению. Эозинофильные заболевания диагностируются по месту нахождения повышенных уровней эозинофилов: эозинофильный эзофагит (пищевод), эозинофильный гастрит (желудок), эозинофильный гастроэнтерит (желудок и тонкая кишка), эозинофильный энтерит (тонкая кишка), эозинофильный колит (толстая кишка), гиперэозинофильный синдром (кровь и любой орган).
Повышенный уровень эозинофилов в крови или других органах характеризует многие нарушения, от аллергических заболеваний до эндокринных расстройств.
Попытаюсь описать типичного младенца с аллергическим проктоколитом.
Обычно это хорошо развитый, упитанный младенец с отличным самочувствием, у которого с возраста 2-3 месяца родители стали замечать небольшое учащение стула (может и не быть) и прожилки алой крови в стуле.
Часто при этом в стуле еще и много слизи.
Обычно при типичном проктоколите нет явных колик, но может быть беспокойство при отхождении стула
Аллергический проктоколит может развиться как у ребенка на грудном вскармливании, так и на искусственном.
В общем анализе кала можно найти большое количество лейкоцитов в кале (хотя этот признак неспецифический), а может быть и совершенно нормальный анализ.
В общем анализе крови может быть немного снижен гемоглобин и повышено число эозинофилов, но может быть и все отлично.
Именно при такой картине стоит подумать об аллергическом проктоколите.
Какой аллерген исключить?
Самый частый аллерген — белок коровьего молока.
Коровье молоко — основа для приготовления стандартных молочных смесей для младенцев, но молочные продукты могут быть и в питании кормящей мамы, проникая потом в грудное молоко.
Кстати: Еще в 1921 году (почти сто лет назад!) была доказана возможность проникновения аллергенов из диеты матери в грудное молоко.
В коровьем молоке около 25 разных белков-аллергенов, часть из которых есть в молоке других животных — коз, овец и так далее.
Самые значимые аллергены — бета-лактоглобулин и казеин.
Поэтому для проверки у детей на груди мама переходит на безмолочную диету, а детей на искусственном вскармливании переводят на специальную смесь, где молочный белок расщеплен до мельчайших обломков (глубокие гидролизаты) или отсутствует (вместо него раствор аминокислот).
Аминокислотные смеси — самые неаллергенные и безопасные даже для тяжелых аллергиков, но значительно дороже, чем гидролизаты.
Во время пробной диеты матери часто исключают на время и говядину/телятину — у 10% детей есть вероятность перекрестной аллергии.
Что делать, если пробная диета с исключением белка коровьего молока не приносит результата?
- если ребенок на грудном вскармливании — пересмотреть еще раз диету мамы (а вдруг все-таки попадает скрытый молочный белок) или попробовать исключить другие, более редкие аллергены — сою, куриное яйцо, пшеницу
- если ребенок на гидролизате — перевести на аминокислотную смесь
Обратите внимание — соя тоже частый аллерген сам по себе (до 0.5% населения), а у людей с имеющейся аллергией на молочный белок частота перекрестной аллергии на сою от 15% до 50%.
Другие причины периодического появления крови в стуле тоже учитываем:
- Дерматит вокруг ануса
- Трещина ануса — обычно при наличии плотного стула у младенца, обычно на искусственном вскармливании. Видимая трещина ануса при наличии мягкого стула — не исключает аллергического проктоколита.
- Инфекции. Обычно при наличии у ребенка таких классических кишечных инфекции как сальмонеллез или дизентерия у ребенка есть явные признаки интоксикации, а при кампилобактериозе самочувствие младенца может быть относительно неплохим.
- Нарушения свертывания крови (очень редко, обычно есть и другие проявления кровоточивости)
Эозинофильный гастроэнтерит. Лечение
Лечение больных эозинофильным гастроэнтеритом представляет большие трудности, проводится индивидуально с соблюдением противоаллергического питания и питания, рекомендуемого при хронических энтеритах, применением гормональной терапии с постепенным снижением дозы глюкокортикоидов (по схеме) длительно, применением средств в соответствии с клиническим проявлениями заболевания.
В дальнейшем пациенты с установленным диагнозом эозинофильного гастроэнтерита должны находиться под наблюдением гастроэнтеролога с консультациями аллергологов, пульмонологов и других специалистов.
Эозинофильный гастроэнтерит это серьезное заболевание, при котором могут возникать осложнения, которые являются угрожаемыми для жизни пациента.
Эозинофильный гастроэнтерит является трудно и редко диагносцированным заболеванием и требует от врачей разных специальностей углубленного обследования пациента с учетом возможной сочетанной патологии (желудочно-кишечный тракт, бронхиальная астма, аллергия, пищевая аллергия).
Если на фоне диеты жалобы исчезли, но сомнения остались?
Возможно повторное введение белка-аллергена: снова появились прежние жалобы — сомнения разрешены.
Важно: так нельзя делать при острых и ярких аллергических состояниях, возможен анафилактический шок!
Но проктоколит — это не острое, не тяжелое состояние, поэтому эксперимент возможен.
Прогноз у non-IgE состояний обычно хороший.
Жалобы исчезнут, даже если вообще ничего не делать… но лучше так не поступать!
Часто при обсуждении жалоб у младенца родители вспоминают, что кровь в стуле в первые месяцы жизни была и у старших детей, но потом исчезла самостоятельно. Задним умом понимаем — скорее всего у них тоже был аллергический проктоколит.
У большей части детей с проктоколитом жалобы исчезают до года, при FPE в возрасте с 1 до 3 лет, при FPIES в возрасте от 1 до 5 лет.
Очень редко аллергический проктоколит сохраняется в более старшем возрасте или возникает впервые у старших детей или взрослых.
В этих случаях очень тяжело исключить определенный пищевой продукт-триггер, часто требуется медикаментозное лечение — кортикостероиды, аминосалицилаты. Спектр состояний для дифференциального диагноза у врача тоже другой.
9, всего, сегодня
Клиническое наблюдение
Пациент С., 17 лет, житель Республики Казахстан, госпитализирован в клинику Европейского Медицинского Центра 27.02.2020 с жалобами на снижение аппетита, общую слабость, рвоту съеденной пищей до 3 раз в сутки, неоформленный стул до 7 раз в день.
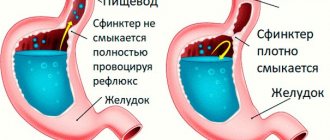
Ранее у врачей не наблюдался, аллергические реакции отрицает. В январе 2022 г. впервые на фоне полного благополучия возникла рвота съеденной пищей, не приносящая облегчения, диарея до 10–12 раз в сутки, боли в животе спастического характера, преимущественно в эпигастрии. Температура тела не повышалась. Больной был обследован по месту жительства, выполнена эзофагогастродуоденоскопия (ЭГДС), которая выявила признаки рефлюкс-эзофагита 1-й степени, картину катарального гастрита, бульбита, язвы антрального отдела желудка. Уреазный тест положительный. Проводилось лечение: амоксициллин 1 г 2 р/сут, кларитромицин 500 мг 2 р/сут, висмута трикалия дицитрат 240 мг 2 р/сут, омепразол 20 мг/сут в течение 14 дней. На фоне терапии отмечалась положительная динамика: рвота и диарея прекратились. Ухудшение состояния возникло в июле 2022 г., когда возобновились вышеуказанные симптомы.
При обследовании 20.07.2019 в клиническом анализе крови впервые выявлены лейкоцитоз 12×109/л, эозинофилия до 24,9%. Выявлены антитела IgG к лямблиям. Антител к гельминтам не обнаружено. Проведено лечение нифурателом по 400 мг 2 р/сут в течение 7 дней, на фоне которого рвота и диарея снова прекратились.
В феврале 2022 г. отмечено возобновление симптомов. При обследовании 13.02.2020 в клиническом анализе крови: лейкоцитоз 15,3×109/л с эозинофилией 44,2% (абсолютное число — 6,77×109/л). Эти и последующие лабораторные данные представлены в таблице 1. Госпитализирован в стационар Европейского Медицинского Центра 27.02.2020.
При поступлении при осмотре отмечено, что живот слабоболезненный в эпигастрии, в остальном данные физикального обследования без особенностей. В клиническом анализе крови от 27.02.2020: лейкоцитоз 49,8×109/л, эозинофилия 82,7%, СОЭ 5 мм/ч. Уровни антигена маннана и антиманнановых антител (признаки инвазивного кандидоза) — в пределах референсных значений. Отмечено повышение уровня С-реактивного белка (СРБ) до 83,6 мг/л, IgE — до 352 (норма — до 87 МЕ/мл). Назначена терапия: кетотифен 1 мг 2 р/сут, омепразол.
При компьютерной томографии брюшной полости с внутривенным контрастированием стенки нижней трети пищевода равномерно циркулярно утолщены до 0,9 см, в просвете пищевода газ (рис. 1А). Равномерное циркулярное утолщение стенок антрального отдела желудка до 1,1 см (рис. 1B). Стенки тонкой кишки, проксимального отдела толстой кишки равномерно циркулярно утолщены до 1,1 см, с ранним контрастированием внутреннего слоя (рис. 1B, 1C). Отмечается положительный симптом «гало» (рис. 1D). Жировая клетчатка брюшной полости уплотнена за счет отека. Выпот в брюшной полости в небольшом количестве — по латеральным каналам и в полости малого таза. Лимфатические узлы не увеличены.
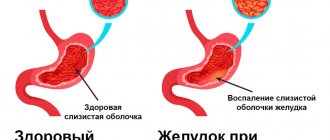
По данным ЭГДС и колоноскопии выявлен кандидоз пищевода, очаговый эзофагит, выраженный диффузный гастрит, эрозии в антральном отделе желудка, язва антрального отдела желудка в подострой фазе, диффузный эрозивный бульбит и дуоденит; лимфофолликулярная гиперплазия слизистой терминального отдела подвздошной кишки на фоне эрозивного терминального илеита, очаговый эрозивный тифлит, диффузный колит с единичными эрозиями (рис. 2).
По данным гистологического исследования в биоптатах собственной пластинки слизистой оболочки тонкой кишки
— умеренно выраженная лимфоплазмоцитарная, эозинофильно-клеточная инфильтрация, со слабовыраженной атрофией, очаговой лимфоидной гиперплазией, без дисплазии (рис. 3А); в биоптатах собственной пластинки слизистой оболочки
толстой кишки
, с прилежащей пластинкой слизистой оболочки — умеренно выраженная лимфоплазмоцитарная и эозинофильно-клеточная инфильтрация, со слабовыраженной атрофией, очаговой лимфоидной гиперплазией; в биоптате собственной пластинки слизистой оболочки
антрального отдела желудка
— умеренно выраженная лимфоплазмоцитарная и эозинофильно-клеточная инфильтрация, с очаговой лимфоидной гиперплазией, выраженной атрофией (рис. 3B); в биоптате слизистой оболочки
пищевода
, выстланного многослойным плоским эпителием, без атипии, с прилежащей мышечной оболочкой, на всем протяжении фрагмента отмечена умеренно выраженная лимфоплазмоцитарная и эозинофильно-клеточная инфильтрация.
Пациенту поставлен диагноз: Эозинофильный эзофагит. Эозинофильный гастродуоденит. Эозинофильный колит. Кандидоз пищевода. Асцит. Хроническая язва желудка. Рекомендована диета c элиминацией сои, пшеницы, яиц, молока, арахиса, орехов, рыбы, моллюсков. Начата терапия: кетотифен 1 мг 3 р/сут, фексофенадин 180 мг 1 р/сут, фамотидин 20 мг 2 р/сут до еды, висмута трикалия дицитрат 120 мг 3 р/сут до еды 10 дней, флуконазол 200 мг внутривенно капельно 1 р/сут 7 дней.
На фоне терапии отмечена положительная динамика: боли в животе полностью регрессировали, стул нормализовался, рвоты не было, лейкоцитоз и эозинофилия с тенденцией к снижению от 05.03.2020 (табл. 1).
Однако, несмотря на клиническое улучшение и стихание желудочно-кишечной симптоматики, 06.03.2020 у пациента развился эпизод лихорадки до 38 °С, без озноба, видимый глазом отек левой шейной области, отмечено нарастание уровня СРБ до 174 мг/л, уровень прокальцитонина — 0,06 нг/мл (норма — менее 0,1 нг/мл). При физикальном обследовании пальпировался болезненный мягкоэластический узел надключичной локализации. По данным УЗИ на фоне выраженного отека мягких тканей надключичной области и шеи слева лоцировались множественные лимфатические узлы гипоэхогенной гетерогенной структуры от 5×4 мм до 11×18 мм, признаки организованного окклюзирующего тромбоза дистального сегмента внутренней яремной и подключичной вены с переходом на плечеголовную вену слева с перифлебитом.
Состояние было расценено как лимфаденит, осложнившийся региональным флебитом. К лечению был добавлен эноксапарин 60 мг подкожно каждые 12 ч и цефтриаксон по 1 г 2 р/сут. На фоне проводимой терапии отек шеи регрессировал, температура нормализовалась, СРБ снизился до нормы.
Однако по мере стихания явлений лимфаденита 08.03.2020 вновь отмечен рост лейкоцитоза и абсолютного числа эозинофилов (20,1×109/л и 15,1×109/л соответственно). Доля эозинофилов составила 74,7%. Была начата терапия метилпреднизолоном 16 мг/сут внутрь.
Через 2 дня (10.03.2020) число лейкоцитов снизилось до нормы (5,32×109/л, эозинофилия полностью регрессировала — 0,3×109/л (5,7%). Пациент выписан на амбулаторный этап лечения с рекомендацией последующего постепенного снижения дозы метилпреднизолона (на 2 мг/сут каждую неделю).
На амбулаторном этапе лечения сохранялась выраженная положительная динамика: боли в животе полностью прекратились, стул оформленный, 1 раз в сутки, коричневого окраса, устойчивая нормотермия. Тромбоз внутренней яремной вены с признаками реканализации. В клиническом анализе крови — умеренный лейкоцитоз без эозинофилии (см. табл. 1).