- Главная
- Общая хирургия
- Спайки брюшной полости
Интервью с профессором Пучковым на Первом медицинском канале по теме: Спаечная болезнь
Как правило, внутренние органы и ткани тела имеют гладкую поверхность. В норме органы между собой не слипаются и легко скользят. Когда поверхность органа, ткани, полости тела повреждена, воспалена, имеет рубец — возникает риск сращений между органами (спаек). Органы связываются между собой фиброзными волокнами и «прилипают» друг к другу. Это явление называют спаечной болезнью.
Симптомы спаечной болезни
Спайки ограничивают движения внутренних органов (прежде всего, тонкой кишки) и нарушают их нормальную работу, что может проявляться болью в животе, развитием тошноты и рвоты, затруднением отхождения газов. Иногда спаечный процесс становится причиной женского бесплодия, препятствуя попаданию оплодотворенной яйцеклетки в матку.
Клиническая картина заболевания о многом зависит от распространенности патологического процесса и запущенности состояния. Можно выделить следующие стадии спаечного процесса в брюшной полости:
- Бессимптомная форма — болевые ощущения и клинические проявления отсутствуют. Такие спайки могут быть обнаружены случайно при выполнении операции на органах брюшной полости.
- Болевая форма. Болевые ощущения носят постоянный характер или возникают в результате резкой смены положения тела, поднятия тяжестей, дефекации, половом контакте, при физических нагрузках. Боль может проходить самостоятельно или после приема обезболивающих препаратов.
- Острая кишечная непроходимость — самое тяжелое проявление спаечной болезни. Развивается в результате препятствия прохождения каловых масс по кишечнику. Спаечная непроходимость кишечника требует немедленной медицинской помощи и часто хирургического вмешательства.
Бывает трудно определить причину абдоминальных и тазовых болей. Часто обследования дают отрицательные или неубедительные результаты. Иногда спайки определяются на УЗИ, МРТ и КТ. В редких случаях спайки может обнаружить врач во время гинекологического осмотра. Заподозрить наличие спаечной болезни помогает изучение истории болезни пациента и врачебный опыт в оценке проблемы боли.
Спайки после аппендицита
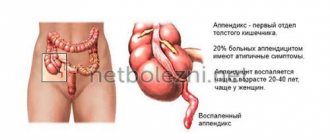
Аппендицит
— это воспаление червеобразного отростка слепой кишки (аппендикса).
В популяции частота развития аппендицита превышает 5%. Чаще он отмечается у подростков, но может регистрироваться в любом возрасте.
Операция по удалению воспаленного аппендикса (аппендектомия) – самая распространенная в абдоминальной хирургии и составляет 25% среди всех экстренных операций.
Основной причиной
развития аппендицита является – закупорка аппендикса из-за:
- разрастания лимфоидной ткани отростка из-за различных воспалительных заболеваний кишечника или инфекции (чаще встречается в детском возрасте и у молодых людей);
- застоя каловых масс, образования копролитов (у пожилых пациентов);
- паразитов, глистов (особенно в восточных странах);
- реже инородных тел или новообразований.
Клинические и лабораторные признаки аппендицита
Острая боль в животе — самый яркий и частый симптом при аппендиците.
Клиническая картина острого аппендицита развивается в течение 4-48 часов.
Классические симптомы острого аппендицита включают:
- боль в эпигастрии или области пупка;
- тошнота, рвота;
- смещение боли из эпигастрия в правую подвздошную область живота;
- усиление боли при кашле и движении;
- повышение температуры тела;
- задержка стула и газов;
- жидкий стул бывает достаточно редко, чаще у детей, при распространении воспалительного процесса на сигмовидную или прямую кишки;
- увеличение числа лейкоцитов (12 –15 тыс./мкл) в клиническом анализе крови.
К сожалению, классические проявления встречаются менее, чем у половины пациентов с аппендицитом.
Наблюдается вариабельность симптоматики аппендицита. Боль может не иметь локализованного характера, может быть размытой или, в редких случаях, отсутствовать, особенно у детей.
У пожилых и беременных нередки атипичные проявления: в меньшей степени выражены боль и местная болезненность.
В анализе крови повышение числа лейкоцитов может наблюдаться не с первых часов заболевания.
Острый аппендицит может маскироваться под пищевую инфекцию, что может привести к промедлению, позднему обращению в хирургический стационар и, как следствие, развитию опасного осложнения – перитонита.
При малейшем подозрении на аппендицит необходимо срочно обратиться к хирургу.
Диагностика острого аппендицита
Диагностика острого аппендицита может быть затруднительна. Хирург учитывает жалобы пациента, данные клинического осмотра, лабораторных методов исследования. Учитывая вариабельность проявления заболевания нередко требуются дополнительные методы исследования:
- ультразвуковое исследование (УЗИ);
- компьютерная томография (КТ);
- магнитно-резонансная томография (МРТ);
- диагностическая лапароскопия.
Необходимо отметить, что для постановки диагноза острый аппендицит информативность ультразвукового исследования
ограничена, но имеет большее значение для дифференциального диагноза с другими заболеваниями брюшной полости и полости малого таза (особенно у женщин).
Компьютерная томография
не всегда доступна для выполнения в экстренном режиме, но неоценима для дифференциальной диагностики, особенно у пациентов с ожирением или атипичной локализацией червеобразного отростка.
МРТ
брюшной полости для диагностики аппендицита проводят только у беременных, которым противопоказаны методы исследования с использованием ионизирующей радиации.
Иногда даже после полного обследования трудно с уверенностью поставить диагноз острого аппендицита и подтвердить необходимость аппендектомии. Поэтому необходимо динамическое наблюдение за клинической картиной, за лабораторно-инструментальными показателями.
В крайнем случае с целью уточнения диагноза проводится диагностическая лапароскопия
. Преимущество диагностической лапароскопии в том, что при подтверждении диагноза сразу выполняется операция по удалению аппендикса.
До внедрения лапароскопии в рутинную хирургическую практику частота диагностических ошибок при остром аппендиците была довольно велика 15-25%. Особенно часто в группу диагностического риска попадали женщины фертильного возраста и беременные. У женщин репродуктивного возраста симптомы острых гинекологических заболеваний, особенно воспалительной природы, проявляются сходным образом с острым аппендицитом, что может привести к гипердиагностике аппендицита и удалению малоизменённого аппендикса.
Классификация клинических форм острого аппендицита
Острый аппендицит подразделяют на формы, являющиеся последовательными стадиями развития патологического процесса:
- катаральный (простой, поверхностный);
- флегмонозный;
- эмпиема червеобразного отростка;
- гангренозный.
Осложнения острого аппендицита
Если острый аппендицит вовремя не диагностирован и не прооперирован, то возможно развитие следующих осложнений:
- перфорация (прободение стенки аппендикса);
- гнойный перитонит (воспаление брюшины в результате гнойного расплавления аппендикса);
- абсцесс (осумкованный гнойник) брюшной полости;
- аппендикулярный инфильтрат и другие.
Инфильтрат вокруг аппендикса или его перфорация могут привести к развитию периаппендикулярного абсцесса
(скопление осумкованного инфицированного выпота (гноя) вокруг червеобразного отростка) или разлитому гнойному перитониту (инфицирование всей брюшной полости).
Если имеет место перфорация червеобразного отростка, то тяжесть состояния пациента ухудшается, возрастает риск смертности (около 1%).
Основная причина разрыва аппендикса — задержка с диагностикой и хирургическим вмешательством.
Лечение острого аппендицита
Лечение острого аппендицита подразумевает хирургическое удаление аппендикса (аппендэктомию) открытым (разрез брюшной стенки) или лапароскопическим методом.
В случае диагностики острого аппендицита в ходе лапароскопии, при отсутствии осложнений, проводится лапароскопическая аппендэктомия.
Если в ходе лапароскопии обнаруживается разлитой перитонит или неудобное, нетипичное расположение аппендикса, то проводится аппендэктомия открытым способом.
Осложнения после аппендэктомии
Любое хирургическое вмешательство имеет риск осложнений. Частота осложнений после аппендэктомии составляет от 2,1% до 4,6%.
Ранние осложнения после аппендэктомии могут быть связаны с гнойно-воспалительными процессами в брюшной полости.
Чем более поздно от начала появления симптомов проведена аппендэктомия, тем выше вероятность гнойно-воспалительный осложнений.
Поздние осложнения преимущественно связаны со спаечным процессом в брюшной полости, развившимся после перенесённого заболевания и хирургического лечения.
Степень выраженности спаечного процесса после аппендэктомии зависит от клинической формы аппендицита, при которой он был прооперирован, наличия/отсутствия осложнения острого аппендицита, протекания послеоперационного периода и реактивности организма.
Спайки, образовавшиеся после аппендэктомии,
могут «пережать» петлю кишечника и спровоцировать развитие острой кишечной непроходимости.
Острый аппендицит, осложнённый перитонитом, может стать причиной трубно-перитонеального бесплодия у женщин вследствие развития спаечного процесса в области малого таза.
В литературных обзорах указывается, что до 40% случаев острой кишечной непроходимости возникает после перенесенной пациентом аппендэктомии.
Профилактика развития спаек после аппендэктомии
Профилактика спаечного процесса после аппендэктомии начинается ещё до проведения операции.
Затягивание хирургического лечения приводит к более выраженным воспалительным изменениям в аппендиксе и увеличивает риск гнойно-воспалительных осложнений. Важно провести аппендэктомию на флегмонозном этапе, не доводя до развития гангренозной формы и осложнений.
При неосложнённой аппендэктомии есть дополнительная возможность провести профилактику спаечного процесса с помощью применения противоспаечного барьера. Наиболее целесообразно применять барьер в виде геля, который позволяет обволакивать сложные анатомические образования брюшной полости. Гиалуроно-содержащий противоспаечный гель Антиадгезин, помимо барьерных, обладает дополнительными свойствами: способствует лучшей регенерации тканей.
Перед завершением операции аппендэктомии для профилактики спайкообразования хирург обрабатывает противоспаечным гелем поверхность слепой кишки, париетальную брюшину правой подвздошной области, а у женщин дополнительно наносит гель в область правых придатков.
В случае развития осложнений острого аппендицита противоспаечные барьеры не применяют, так как тактика ведения раны у таких пациентов иная: промывание брюшной полости растворами, оставление дренажа для оттока содержимого из раны.
После аппендэктомии пациенту назначается:
- антибактериальные препараты;
- диета с легкоусвояемой пищей малыми порциями;
- контроль стула;
- ранняя активация;
- лечебная гимнастика;
- после выписки из стационара может быть рекомендована физиотерапия.
Обсуждайте с Вашим хирургом вопросы профилактики спаек до операции.
Хирургическое лечение спаек
Посмотреть видео операций при спайках брюшной полости в исполнении профессора Пучкова К.В. Вы можете на сайте «Видео операций лучших хирургов мира».
Видео из операционной. Лапароскопическая цистаднексэктомия при выраженном спаечном процессе
В большинстве случаев спайки не вызывают симптомов и дискомфорта, и такие ситуации не требуют лечения. К хирургическому вмешательству по разделению спаек прибегают при болевых ощущениях, угрозе развития кишечной непроходимости, при бесплодии у женщин.
Операция по разделению спаек проводится при помощи лапароскопии. Именно такие методики малоинвазивной хирургии позволяют провести аккуратное и бережное рассечение спаек.
Во время операции используются современные противоспаечные барьеры, которые минимизируют выпадение фибрина (белка, способствующего свертываемости) в области вмешательства и в несколько раз снижают вероятность развития рецидива спаечной болезни.
Если открытой (лапаротомной) операции избежать не удается, нами используются специальные противоспаечные мембраны, которые располагаются между органами и препятствуют прилипанию и сращениям. Эти материалы в течение 7–10 дней самостоятельно бесследно рассасываются в брюшной полости.
Длительность операции обычно составляет около одного часа. После операции пациент в среднем проводит в клинике 2–3 дня. Еще три дня желательно провести в Москве (родственники, гостиница — есть рядом). Мы делаем контрольный осмотр и даем рекомендации по дальнейшему лечению. Далее вы сможете спокойно возвращаться домой.
Операция по разделению спаек брюшной полости обязательно должна проводиться хирургом с большим опытом подобных операций, как открытым, так и лапароскопическим методами. Я выполняю подобные операции с 1993 года и в настоящее время обладаю опытом более 900 подобных вмешательств при различной форме спаечной болезни органов брюшной полости и малого таза.
Как вылечить спайки на яичниках / придатках
Разумеется, описанные выше последствия не являются неизбежными, все зависит от конкретной ситуации и своевременности обращения в хорошую платную клинику. В Москве к вашим услугам лучшие специалисты, имеющие более чем десятилетний успешный опыт по этой тематике.
Как ставится диагноз
Диагностика учитывает данные анамнеза (перенесенные гинекологические заболевания, хирургические вмешательства на брюшной полости, хирургические аборты, операции кесарева сечения и т.д.), жалобы женщины, результаты ручного вагинального исследования, данные УЗИ.
Спайки в малом тазу на УЗИ, как правило, не видны, но при проведении исследования вагинальным датчиком в первую очередь имеют значения ультразвуковые признаки наличия спаечного процесса, например, смещение матки в сторону или кзади (загиб матки), подпайка яичника к маточным связкам, смещение придатка к матке или за нее, наличие расширенной венозной сети или варикоз вен в малом тазу.
При влагалищном исследовании врач ощутит ограничение подвижности органов малого таза, затронутых спайками, тяжистость в проекции придатков справа, слева или с двух сторон, пастозность сводов и области позадиматочного пространства. Так, например, болезненность и утолщенность придатков слева в сочетании с ограниченной подвижностью матки и неприятным чувством при попытке ее смещения в правую сторону свидетельствует в пользу вероятного спаечного процесса слева. Ну а сама пациентка во время пальпации внутренних половых органов через влагалище или прямую кишку (у девственниц) и даже при проведении УЗИ вагинальным датчиком испытает спектр неприятных, болезненных ощущений разной степени интенсивности.
Взятые по отдельности вероятные симптомы и косвенные признаки спаечного процесса в сочетании с данными объективного обследования и результатами гинекологического осмотра на кресле (влагалищным и ректальным доступами) позволяют в совокупности составить полную картину происходящего в малом тазу у конкретно взятой пациентки и составить индивидуальный план терапевтических мероприятий.
Как лечить спаечный процесс в малом тазу
Обследовав пациентку, врач поставит предварительный диагноз, после этого назначается комплексная терапия. Помимо стандартных способов (медикаментозный, лекарственный и т.п.) по показаниям используются дополнительные, проверенные временем и многолетней практикой, эффективные методы консервативного лечения гинекологических заболеваний.
В гинекологии индивидуальная схема лечения спаек малого таза без операции, в т.ч. «народными средствами», может включать в себя комплекс разных процедур. Такое сочетание лечебных компонентов при воспалениях позволяет размягчить и рассосать спаечные структуры, сделать их более тонкими и растяжимыми, прекратить боли, ликвидировать застойные явления в области матки и придатков, улучшить кровоснабжение внутренних половых органов и наладить их функцию.
Средства от спаек малого таза:
- Лонгидаза в уколах и свечах;
- Ферментотерапия;
- Гинекологический массаж;
- Физиотерапия;
- Лечебные грязи (вагинально, ректально);
- Гирудотерапия;
- Аутогемотерапия;
- Лимфодренажный массаж малого таза.
Узнать подробнее
Чем плохи спайки?
Природа позаботилась о том, чтобы в нашем гармоничном теле органы были укомплектованы и уложены четко и правильно, как в тетрисе. Они занимают все внутреннее пространство и соприкасаются друг с другом подходящими сторонами, как тщательно подогнанный паззл. Если рассматривать все органы отдельно от тела, можно поразиться, сколько же места они занимают и как же умещаются внутри нас! Именно потому, что послеоперационные рубцы и спайки нарушают эту изначальную гармонию, они и влияют на наш организм.
В чем заключается негативное влияние спаек. Они:
- нарушают подвижность органа, что сказывается на его функции. Причем страдает как внешняя, зависящая от движений диафрагмы подвижность, так и внутренняя – активная и от движения диафрагмы не зависящая;
- нарушают кровообращение в пострадавшем органе;
- нарушают иннервацию органа;
- способствуют возникновению в органе болезненных ощущений и спазмов.
Иногда спайка настолько мощная, что может нарушить анатомически правильное положение органа. Все перечисленные причины приводят к другим нарушениям в теле. Причем таки, которые на первый взгляд и не связаны с пострадавшей областью. Спайки и рубцы, возникшие после операций на брюшной полости, могут «отдаваться» болями в различных отделах позвоночника, суставах, приводить к изменению осанки и нарушению положения тела в пространстве, и т.п.
Симптоматика
Осложнение в виде спаечного процесса подразумевает основной признак – боли в месте удалённого червеобразного отростка – справа под рёбрами. Испытывают недомогание при осложнении и взрослые, и дети. Боль непостоянна, возникает и усиливается после действий физического характера, при смене положения, из-за резких движений. Кроме дискомфорта в указанной области и болевых ощущений присутствует нарушение в работе кишечника.
Общая картина
Симптомы следующие:
- Повышенный уровень газов.
- Чувство наполненности живота, увеличение его в объёме.
- Затруднённый акт дефекации.
- Позывы к тошноте, нередко рвота.
- Недомогание, пациент указывает на потерю сил, головокружение.
- Понижение артериального давления.
- Возможны сбои в работе сердечной мышцы.
Болезненность
Важно иметь в виду, что спаечное образование проходит с чувствительной болезненностью в области живота только при острой стадии осложнения. Изначально спайки появляются с симптоматикой, указывающей на сбой в работе кишечника. Основные и главные показатели – затруднённая дефекация или слабый стул. Важно не умалчивать наличие подобных нарушений, вовремя рассказать врачу, чтобы не допустить развития серьёзных проблем со здоровьем, сложно поддающихся корректировке.
Патологические изменения
Без должного лечения спайки приводят к неполадкам со здоровьем пациента в виде развития непроходимости кишечника или гангрены, поражают органы в малом тазу. У женщин спайки переходят на яичники, в результате беременность оказывается невозможной. Могут пострадать и другие органы, расположенные в малом тазу.
Профилактика
Меры профилактики имеют колоссальное значение в предупреждении любого недомогания. Спайки – не исключение. Важно предпринять ряд важных действий, чтобы не допустить развитие спаечного процесса после удаления червеобразного отростка. Ещё до операции и после проводится ряд мероприятий, предупреждающих образование спаек.
- Выбор метода операционного вмешательства в пользу лапароскопии. По причине того, что разреза полости живота не происходит, а проникновение в брюшину возможно через три небольших отверстия, травмирование тканей минимально, как и инфицирование микробами и заразной флорой.
- После операции в течение нескольких часов пациенту назначают специальный препарат для рассасывания белков соединительных тканей, при участии которых происходит образование спаек. К препаратам относят: фибринолизин, трипсин, стрептокиназа. При имеющихся показаниях могут назначаться антибиотики и средства, препятствующие воспалению.
- Риск возникновения спаек после операции снижается, если больной вовремя встает и меняет лежачее положение на вертикальное. Переход в положение стоя и движения показаны уже через несколько часов после хирургического вмешательства, если нет осложнений, а самочувствие пациента находится в пределах нормы.
- Обязательно соблюдать рекомендации врача по питанию, физическим упражнениям после выписки из больницы. Несоблюдение влечёт осложнения в виде спаек и других недомоганий.
Статистика утверждает, что спаечный процесс – это не заболевание по индивидуальным особенностям. Все пациенты, которым удаляли аппендицит, рискуют получить осложнение в виде спаек. Только соблюдение врачебных рекомендаций, диеты и определённого распорядка гарантирует отсутствие развития осложнения.
Диагностика
Чтобы назначить грамотную и эффективную схему лечения, необходимо выявить клиническую картину. При наличии жалоб у пациента после аппендэктомии назначаются следующие процедуры:
- общий анализ крови (повышенный уровень лейкоцитов говорит о воспалительном процессе);
- ультразвуковое исследование брюшной полости (позволяет визуально оценить состояние мягких тканей и выявить патогенные новообразования);
- рентген с контрастным веществом.
Рекомендуем: Самые эффективные народные средства для лечения колита кишечника
После этих процедур специалист не только сможет подтвердить или опровергнуть наличие спаек, но и оценить их размер и структуру.
Варианты лечения
При наличии симптоматики, указывающей на спаечную болезнь, врач должен предпринять действия по скорейшему удалению осложнения.
Диагностические меры
В первую очередь пациенту нужно пройти диагностику в виде инструментального или аппаратного исследования, дополнительной сдачи анализов, внешнего осмотра.
После диагностики назначается план лечения индивидуально для пациента, исходя из особенностей здоровья, возраста, пола. Лечение послеоперационных спаек после аппендицита возможно разными вариантами, исходя из тяжести заболевания.
Медикаментозная терапия
При начальном уровне образования спаек начинают лечить медикаментозно.
В основе препаратов:
- Витамин Е;
- Фолиевая кислота;
- Препараты на основе вытяжки из алоэ.
Физиотерапия
Применение процедур физиотерапии приносит ощутимый терапевтический эффект в быстрые сроки. К ним относятся аппликации с парафином, процедуры электрофореза с использованием цинка, магния, новокаина.
При отсутствии выраженного лечебного эффекта от применения медикаментозных препаратов требуется хирургическое вмешательство. Образовавшиеся спайки нужно удалять при помощи инструментов хирурга. Ткань, соединяющая слизистые органов, рассекается скальпелем, лазером. При наличии воспалительных процессов важно их устранить в ходе операции, не оставляя шанса образовываться новым спайкам.
Народная медицина
Кроме традиционного лечения спаечная болезнь лечится народными средствами. Особо популярны следующие рецепты:
- Льняное семя кипятят в течение 4-5 минут в 0,5 л воды. Полученную кашицу используют как компресс на области оперированного места. Держать компресс не менее 2 часов.
- Трава зверобоя заваривается в виде чая и принимается внутрь. Можно готовить порцию на стакан, объём: 200 мл воды и 1 столовая ложка сухой травы.
- Мясистая часть листьев алоэ смешивается с мёдом и молоком. Важно, чтобы растению было не менее 3 лет. После среза листья нужно держать 3 суток в тёмном холодном месте. После пропустить через мясорубку, добавить 5 столовых ложек меда и молока. Принимать внутрь 3 раза в день.
- Семена расторопши в размере 1 столовой ложки заливаются кипятком, настаиваются в течение 10 минут. Принимать три раза в день по столовой ложке.
Не нужно забывать, что растения, экстракты из них и вытяжки имеют как лечебный, так и побочный эффект.
Перед применением того или иного средства от спаек нужно получить одобрение лечащего врача.
Что такое спайки
Спайки (или тяжи) – новообразования, формирующиеся между стенками кишечника и другими органами брюшного отдела, приводящие к «склеиванию» серозных оболочек. Внешне они напоминают волокнистые полосы. Их развитие вызвано склонностью брюшины к адгезии.
Если в этой области начинается воспалительный процесс, оболочка брюшины склеивается и надежно фиксируется с патогенным очагом, что препятствует его дальнейшему распространению. По сути, формирование спаек – своеобразная защитная реакция. Однако врачи относят процесс к патогенному, поскольку при отсутствии лечения он ведет к деформации и дисфункции внутренних органов.
Если пациенту удалили аппендицит, симптомы спаек после операции нельзя игнорировать, так как патология может стать причиной развития серьезных осложнений. Чаще нарушение приводит к кишечной непроходимости. Также образовавшиеся стяжки придавливают капилляры, что препятствует полноценному кровообращению в пораженном участке. В результате этого наступает некроз тканей, требующий срочного хирургического вмешательства.
Причины образования спаечного процесса после операции
Тяжи после удаления аппендицита образуются из-за самой операции, сопровождающейся травмированием тканей, или если после врачебного вмешательства начался воспалительный процесс.
Другие причины возникновения спаек:
- нарушение техники проведения операции;
- попадание и оставление в ране инородных предметов;
- продолжительная дисфункция кровообращения в травмированном участке;
- обильное кровотечение во время операции;
- осложненная форма острого аппендицита, сопровождающаяся разрывом червеобразного отростка с попаданием гнойного содержимого в брюшину.
Также вероятность образования стяжек повышается при игнорировании врачебных рекомендаций в послеоперационный период. Спайки после удаления аппендицита часто появляются из-за несоблюдения диеты или отсутствия должной физической активности в течение длительного времени. Чрезмерная подвижность в первые сутки после операции также не приветствуется, поскольку может стать причиной появления обширных спаек.
Важно! При отсутствии проблем восстановление после операции занимает около 2-3 недель.